Onkologia
Ostra białaczka szpikowa – od rozpoznania do leczenia
prof. dr. hab. n. med. Wiesław Wiktor Jędrzejczak
Ostre białaczki szpikowe to nowotwory o gwałtownym przebiegu, które bez leczenia mogą spowodować śmierć w ciągu kilku tygodni. Sposób swoistego leczenia ostrej białaczki szpikowej zależy od jej rodzaju oraz od wieku chorego i schorzeń towarzyszących.
CELE ARTYKUŁU
Po przeczytaniu artykułu Czytelnik powinien umieć:
- rozpoznać objawy wymagające diagnostyki w kierunku ostrej białaczki szpikowej
- zlecić podstawowe badania potwierdzające lub wykluczające ostrą białaczkę szpikową i zinterpretować ich wynik
- rozpocząć podstawowe działania terapeutyczne u chorego z ostrą białaczką szpikową
- przekazać chorego do odpowiedniego ośrodka zajmującego się leczeniem ostrej białaczki szpikowej
- wytłumaczyć choremu strategię postępowania terapeutycznego w ostrej białaczce szpikowej
Wprowadzenie
Ostra białaczka szpikowa, czyli mieloblastyczna, nie jest jedną chorobą, ale grupą (obecnie ponad 20) zbliżonych chorób stanowiących bezpośrednie zagrożenie życia. Ryzyko zachorowania na choroby z tej grupy zwiększa się z wiekiem i można szacować, że rocznie w Polsce zapada na nie 550 osób w wieku <60 r.ż. i około 800 w wieku >60 r.ż. Ten rozdział na grupy wiekowe nie jest teoretyczny, ale wiąże się ze zmianą strategii leczniczej, chociaż granice nie są ostre, gdyż w grę wchodzi jeszcze tzw. wiek biologiczny, schorzenia towarzyszące oraz stan ogólny. Ostre białaczki szpikowe to nowotwory o gwałtownym przebiegu, które bez leczenia mogą spowodować śmierć w ciągu kilku tygodni, chociaż zdarzają się przypadki zarówno o wolniejszym przebiegu, jak i jeszcze szybszym przebiegu.
Kiedy podejrzewać ostrą białaczkę?
Ostra białaczka szpikowa jedynie wyjątkowo jest rozpoznawana podczas przypadkowego badania morfologii krwi wykonywanego u osoby bez objawów chorobowych. Najczęściej chory zgłasza się do lekarza z jednym objawem albo dwoma lub trzema objawami wynikającymi z tzw. triady NZS (niedokrwistość, zakażenie, skaza krwotoczna). Są to więc: bladość, osłabienie, a nawet duszność wysiłkowa, zakażenie bakteryjne, w tym gorączka, krwawienia i krwotoki. Mogą również występować silne bóle kości, a także wysypka lub przerost dziąseł. Jeżeli lekarz skonfrontowany z takimi objawami zleci badanie morfologii krwi, w większości (około 85%) przypadków stwierdzi w niej współistnienie dwóch zjawisk:
- jedno to duża liczby „monocytów” (lub „monocytów” i „limfocytów”), które oczywiście nie są ani jednym, ani drugim rodzajem komórek, tylko blastami białaczkowymi, które aparat liczy w tych okienkach
- drugie to pancytopenia lub bicytopenia prawidłowych komórek, a więc współistnienie niedokrwistości (najczęściej normocytowej), neutropenii i małopłytkowości lub tylko dwóch z tych zaburzeń.
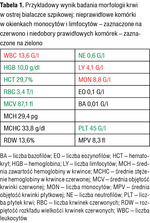
Tabela 1. Przykładowy wynik badania morfologii krwi w ostrej białaczce szpikowej: nieprawidłowe komórki w okienkach monocytów i limfocytów – zaznaczone na czerwono i niedobory prawidłowych komórek – zaznaczone na zielono
U około 15% chorych jedynym zaburzeniem będzie to drugie zjawisko. Są to tzw. białaczki aleukemiczne, w których komórki (blasty) białaczkowe nie są uwalniane do krwi obwodowej.
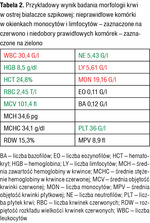
Tabela 2. Przykładowy wynik badania morfologii krwi w ostrej białaczce szpikowej: nieprawidłowe komórki w okienkach monocytów i limfocytów – zaznaczone na czerwono i niedobory prawidłowych komórek – zaznaczone na zielono

Tabela 3. Przykładowy wynik badania morfologii krwi w tzw. aleukemicznej ostrej białaczce szpikowej: niedobory prawidłowych komórek – zaznaczone na zielono
Przykładowe wyniki badań morfologii krwi wykonanych w chwili rozpoznawania ostrej białaczki są podane w tabelach 1-3. Trzeba jednak zaznaczyć, że na podstawie badania morfologii krwi nie można określić, czy ostra białaczka jest mielo, czy limfoblastyczna. Nie stanowi to problemu na tym etapie („przedhematologicznym”), ponieważ zarówno jeden, jak i drugi rodzaj ostrej białaczki jest wskazaniem do możliwie szybkiego skierowania chorego do ośrodka hematologicznego i do hospitalizacji w tym ośrodku, gdzie będzie dokończona diagnostyka.
Istotne jest także, aby możliwie szybko u takiego chorego wykonać koagulogram, gdyż u części chorych występuje zespół wewnątrznaczyniowego wykrzepiania, który może doprowadzić do bardzo masywnej skazy krwotocznej i śmierci chorego przed rozpoczęciem leczenia; chodzi o możliwie szybkie wdrożenie interwencji leczniczej. Paradoksalnie dotyczy to ostrej białaczki promielocytowej, która jest najlepiej poza tym rokującą ostrą białaczką. Tę białaczkę należy podejrzewać zwłaszcza u chorych zgłaszających się z objawami takiej skazy i chorych rasy orientalnej, a więc np. chorych pochodzenia wietnamskiego.
Klasyfikacja ostrych białaczek szpikowych

Tabela 5. Ostre białaczki o niejednoznacznym pochodzeniu (pominięto białaczkę/chłoniaka limfoblastycznego z komórek naturalnej cytotoksyczności [NK – natural killers], gdzie niejednoznaczność dotyczy linii limfoidalnej)
Aktualna klasyfikacja WHO ostrych białaczek szpikowych jest przedstawiona w tabeli 4. Jak z niej wynika, wyróżnia się 22 rodzaje tych białaczek. Tę liczbę trzeba jeszcze uzupełnić o białaczki mieszanokomórkowe, w których transformowane mieloblasty współistnieją z transformowanymi limfoblastami. Podział tych białaczek podany jest w tabeli 5. Co więcej, poszczególne kategorie nie są jednorodne, gdyż na podstawową zmianę decydującą o zakwalifikowaniu do określonej kategorii mogą się nałożyć zmiany dodatkowe mogące mieć istotny wpływ na rokowanie. Możliwość zaklasyfikowania zależy zarówno od możliwości diagnostycznych w danym ośrodku, jak i u danego chorego. Niekiedy chory musi otrzymać leczenie cytostatyczne przed zakończeniem diagnostyki, a po jego zastosowaniu nie ma już wykrywalnych komórek białaczkowych. Inaczej mówiąc, ten sam chory po wykonaniu badań genetycznych może mieć białaczkę sklasyfikowaną jako jedną z białaczek o zdefiniowanej kategorii genetycznej. Jeżeli jednak nie udało się tego zrobić, może być zakwalifikowany do kategorii morfologicznej zbliżonej do kategorii zdefiniowanych w dawnej klasyfikacji FAB (French-American-British Classification). W miarę rozwoju terapii celowanych te podziały mogą zyskać na znaczeniu (leczenie celowane będzie dotyczyło tylko określonego genetycznie rodzaju białaczki), ale obecnie sytuacja decyzyjna jest stosunkowo prosta. Pierwszy zasadniczy podział to oddzielenie ostrej białaczki promielocytowej (PML – promyelocytic leukemia) z t(15:17)(q22:q12); (PML-RARα) od pozostałych. Ostrą białaczkę promielocytową od początku leczy się inaczej. Drugi podział to wydzielenie ostrych białaczek z t(8:21) (q22:q22); (RUNX1:RUNX1T1) lub z inv(16) (p13:1q22), a także t(16:16)(p13.1:q22); (CBFB-MYH11) od pozostałych. W tych białaczkach inne postępowanie dotyczy sytuacji po uzyskaniu remisji całkowitej.

