Program edukacyjny: gastroenterologia
Inhibitory pompy protonowej w leczeniu choroby refluksowej przełyku – terapia „na żądanie”
Fabio Pace, MD
Gabriele Bianchi Porro, MD, PhD
W SKRÓCIE
Wieloletnie doświadczenie kliniczne potwierdza skuteczność oraz bezpieczeństwo stosowania inhibitorów pompy protonowej (IPP) w krótko- i długotrwałym leczeniu choroby refluksowej przełyku (GERD), nadżerkowego zapalenia przełyku oraz nienadżerkowego zapaleniu przełyku (NERD – endoscopy-negative reflux disease). Alternatywą dla ciągłego stosowania IPP jest przyjmowanie ich doraźnie, w razie potrzeby (terapia „na żądanie”). Warunkiem jednak jest używanie leku charakteryzującego się szybkim i utrzymującym się przez dłuższy czas hamowaniem wydzielania kwasu solnego. Jak wykazano, IPP nowej generacji – esomeprazol – najsilniej z dotychczas stosowanych IPP hamuje wydzielanie kwasu solnego. W randomizowanych badaniach kontrolowanych, w których porównywano terapię IPP „na żądanie” z placebo oraz ciągłym podawaniem IPP u chorych z GERD wykazano, że leczenie „na żądanie” z zastosowaniem dostępnych obecnie IPP (szczególnie esomeprazolu) wydaje się skuteczne na dłuższą metę w grupie pacjentów z NERD, łagodnym zapaleniem przełyku oraz chorobą refluksową przełyku niepotwierdzoną badaniami dodatkowymi, co dotyczy większości przypadków GERD. Terapia ta jest bezpieczna i pozwala na dobrą kontrolę objawów przy zachowaniu satysfakcjonującej jakości życia. Nie powinna ona być jednak stosowana u pacjentów z ciężkim nadżerkowym zapaleniem przełyku bądź w przypadkach występowania powikłań zapalenia przełyku (zwężenie przełyku, przełyk Barretta). Leczenie na żądane jest uzasadnione również ze względów ekonomicznych, pozwala ono bowiem zmniejszyć średnią dzienną dawkę leku o 2/3, a tym samym obniżyć koszty terapii. W przypadkach długotrwałej choroby, kiedy głównym celem leczenia jest skuteczna kontrola dolegliwości, terapia „na żądanie” jest rozsądnym i stosunkowo niedrogim rozwiązaniem.
Wprowadzenie
Choroba refluksowa przełyku (GERD) jest przewlekłym schorzeniem, powszechnym w krajach zachodnich, gdzie jak się szacuje u 10-20% dorosłej populacji występują główne jej objawy, takie jak zgaga i kwaśne regurgitacje, odczuwane co najmniej raz na tydzień.1 Zwiększa ona ryzyko zachorowania na gruczolakoraka przełyku, obniża jakość życia, zmniejsza produktywność chorych i stanowi znaczące obciążenie finansowe dla społeczeństwa.2-5
Terapia GERD ma na celu łagodzenie objawów, leczenie stanu zapalnego przełyku (jeśli występuje) oraz zapobieganie powikłaniom, takim jak zwężenie przełyku, przełyk Barretta oraz gruczolakorak przełyku.
Na rozwój GERD mają wpływ różne czynniki środowiskowe, przede wszystkim nadwaga i palenie tytoniu6,7 Gdy jednak doszło już do rozwoju GERD, modyfikacja tych czynników ma niewielki wpływ na łagodzenie objawów choroby i takie postępowanie jako jedyny sposób nie jest zalecane.7
Zaleca się natomiast leczenie farmakologiczne, które ma doprowadzić do wygojenia nadżerkowego zapalenia przełyku i u większości pacjentów spowodować całkowite ustąpienie objawów. Remisje objawów klinicznych i zmian widocznych w badaniu endoskopowym są bardzo częste:8 występują u 80% chorych między 6 a 12 miesiącem leczenia.9 Dlatego większość chorych wymaga długotrwałej terapii lekami redukującymi wydzielanie kwasu solnego w żołądku. Choć zarówno leki z grupy antagonistów receptorów H2, jak i inhibitory pompy protonowej (IPP) mają udowodnioną skuteczność w hamowaniu wydzielania kwasu solnego, to IPP są najlepszą opcją terapeutyczną w leczeniu krótkotrwałym, charakteryzują się bowiem trzykrotnie wyższym współczynnikiem NNT (number needed to treat) w porównaniu z antagonistami receptora H2;8 są one też powszechnie stosowane w długotrwałym leczeniu GERD (nadżerkowym zapaleniu przełyku [EE – erosive esophagitis] i częściej występującej postaci bez zapalenia [NERD – endoscopy-negative reflux disease]). W randomizowanych badaniach kontrolowanych wykazano, że w obydwu postaciach GERD IPP są zdecydowanie skuteczniejsze niż placebo i antagoniści receptorów H2, jeśli chodzi o kontrolę objawów klinicznych,8,9 natomiast w nadżerkowym zapaleniu przełyku IPP najskuteczniej doprowadzają do gojenia nadżerek i utrzymania remisji. Długoletnie doświadczenie kliniczne potwierdza skuteczność i bezpieczeństwo stosowania IPP w przewlekłym leczeniu. Instytucje kierujące publiczną służbą zdrowia, ubezpieczyciele, a także niektórzy pacjenci mieli jednak poważne zastrzeżenia do wysokich kosztów długotrwałego, ciągłego stosowania IPP i niedogodności takiej terapii. Dlatego opracowano inne strategie przewlekłej terapii: różne warianty leczenia IPP w stopniowo zmniejszanych dawkach („step down”), przechodzenia z czasem na tańsze leki, takie jak antagoniści receptorów H2, bądź przerywane podawanie IPP (co drugi dzień, okresowo w ścisłych odstępach czasu lub „na żądanie”). Odsetek chorych na GERD niewymagających codziennego hamowania wydzielania kwasu solnego w celu uniknięcia wystąpienia objawów choroby ocenia się na 20-40%.10 Dwie najpopularniejsze obecnie strategie terapii przerywanej to leczenie okresowe i leczenie „na żądanie”. W metodzie przerywanej chory otrzymuje leki przez pewien czas (np. 7 lub 28 dni) po ustąpieniu objawów, podczas gdy w metodzie „na żądanie” tylko w razie pojawienia się objawów i przerywa leczenie po ich ustąpieniu. Podczas gdy przerywane podawanie IPP (podobnie jak antagonistów receptorów H2) okazało się nieskuteczne w utrzymywaniu remisji objawów u chorych z zapaleniem przełyku, leczenie „na żądanie” może być skuteczne u sporej części chorych na GERD.10,11
Leczenie
Większość pacjentów z GERD wymaga długotrwałego leczenia, czasem nawet przez całe życie. Skuteczne leczenie podtrzymujące winno zapewnić całkowitą kontrolę objawów klinicznych i zapobiegać rozwojowi powikłań. Według przyjętych ostatnio wytycznych12 tylko u niewielkiej grupy chorych (do 20%) cele te można osiągnąć wyłącznie dzięki modyfikacji stylu życia i stosowaniu środków zobojętniających kwas solny; większość musi przyjmować leki redukujące wydzielanie kwasu solnego w żołądku, a konkretnie IPP w standardowych bądź nawet większych dawkach.10,11 Wykazano, że terapia nieciągła polegająca na przyjmowaniu leków co drugi dzień bądź jedynie w weekendy jest nieskuteczna, natomiast leczenie „na żądanie” jest skuteczniejsze niż placebo, co zostało udowodnione w większości przeprowadzonych dotąd badań.
Redukcja wydzielania kwasu solnego jest niezbędnym warunkiem leczenia zarówno przewlekłego, jak też w stanach zaostrzeń,8 dlatego stosuje się leki silnie hamujące wydzielanie kwasu solnego, takie jak IPP, bez względu na to, że właściwą przyczynę choroby stanowią zaburzenia funkcji dolnego zwieracza przełyku. Zaburzenia te umożliwiają zarzucanie treści żołądkowej do przełyku (głównie dystalnej części) i w konsekwencji ekspozycję błony śluzowej na działanie kwasu solnego. Zjawisko to jest odpowiedzialne za występowanie objawów klinicznych oraz uszkodzenie błony śluzowej przełyku i można mu zapobiegać bądź korygować je jedynie przez hamowanie wydzielania kwasu solnego w żołądku.
Leczenie farmakologiczne inhibitorami pompy protonowej
Dokonaliśmy niedawno systematycznego przeglądu piśmiennictwa na temat leczenia farmakologicznego GERD, który potwierdził skuteczność terapii „na żądanie” przy użyciu dostępnych obecnie IPP (w szczególności esomeprazolu) u pacjentów długotrwale leczonych z powodu NERD i łagodnej bądź niepotwierdzonej endoskopowo GERD, ale nie u chorych z ciężkim nadżerkowym zapaleniem przełyku.11 Przegląd obejmował badania z zastosowaniem wszystkich dostępnych na terenie USA IPP w postaci doustnej, czyli omeprazolu, lanzoprazolu, rabeprazolu, pantoprazolu oraz esomeprazolu (wyłączono jedynie omeprazol stosowany łącznie z dwuwęglanem sodu). Obecnie dostępne są wyniki szesnastu randomizowanych badań z grupą kontrolną, trzynaście z nich przeprowadzono w ośrodkach gastrologicznych, trzy pozostałe zaś w placówkach podstawowej opieki zdrowotnej.11 Wszystkie obejmowały okres 6 miesięcy następujących po wstępnym, krótkotrwałym (4-8 tygodni) leczeniu polegającym na codziennym podawaniu leków aż do całkowitego ustąpienia objawów klinicznych refluksu (zgagi).
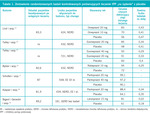
Tabela 1. Zestawienie randomizowanych badań kontrolowanych porównujących leczenie IPP „na żądanie” z placebo

Tabela 2. Zestawienie randomizowanych badań kontrolowanych porównujących leczenie IPP „na żądanie” z leczeniem ciągłym
W badaniach porównujących leczenie „na żądanie” za pomocą IPP i placebo (tabela 1) stosowano omeprazol, esomeprazol i pantoprazol w standardowych dawkach (odpowiednio 20, 40 i 40 mg) oraz dawkach zmniejszonych o połowę (odpowiednio 10, 20 i 20 mg). Zarówno standardowe jak mniejsze dawki IPP okazały się skuteczniejsze niż placebo, dlatego zaleca się stosowanie tych mniejszych. W przypadku rabeprazolu i lanzoprazolu tylko dawki odpowiednio 10 i 15 mg były porównywane z placebo i jak wspomniano leki te okazały się znacznie skuteczniejsze od niego. Gdy porównano terapię „na żądanie” przy użyciu zmniejszonych o połowę dawek IPP (rabeprazol 10 mg lub esomeprazol 20 mg) z ciągłym podawaniem IPP (tabela 2) znacznie skuteczniejsza okazała się terapia ciągła.
Porównując skuteczność leczenia IPP metodą „na żądanie” w stosunku do placebo (tabela 1) autorzy przeanalizowali siedem opublikowanych ostatnio badań klinicznych, spośród których cztery13-16 prowadzone były z udziałem pacjentów z NERD, dwa kolejne17-18 z udziałem chorych z NERD oraz łagodną postacią nadżerkowego zapalenia przełyku a jedno 19 z udziałem pacjentów z objawami GERD, u których nie wykonano szczegółowych badań diagnostycznych. We wszystkich badaniach najważniejszym ocenianym parametrem był czas, jaki upływał od momentu rozpoczęcia leczenia „na żądanie” do momentu jego przerwania z woli samego pacjenta. W badaniach tych oceniano działanie omeprazolu w dawce 10 mg oraz 20 mg w porównaniu z placebo,13 esomeprazolu w dawce 20 mg w porównaniu z placebo,14 esomeprazolu w dawkach 10 i 20 20 i 40 mg w porównaniu z placebo,17 pantoprazolu w dawce 20 mg w porównaniu z placebo,18 a także lanzoprazolu w dawce 15 mg w porównaniu z placebo.19 W skrócie wyniki tych badań można opisać stwierdzeniem, że znacznie większa liczba pacjentów otrzymująca metodą „na żądanie” substancję aktywną decydowała się kontynuować terapię przez cały 6-miesięczny okres badania niż miało to miejsce w grupie otrzymującej placebo (tabela 1). Odsetek tych chorych wynosił od 70% leczonych w przypadku omeprazolu w dawce 10 mg/24h13 do 94% w przypadku rabeprazolu w dawce 10 mg/24h,16 natomiast w grupach chorych otrzymujących placebo odsetek ten wahał się od 48%14 do 90%.17
Randomizowane badanie Linda i wsp.13 obejmowało 424 chorych, którzy zostali przydzieleni losowo do jednej z trzech grup: pierwsza otrzymywała omeprazol w dawce 20 mg (OME20), druga omeprazol w dawce 10 mg (OME10), trzecia placebo. Do analizowanych parametrów należały: częstość przyjmowania leku, Psychologiczny Wskaźnik Dobrego Samopoczucia według kwestionariusza PWGB (Psychological General Well-Being) oraz wynik w skali GSRS (Gastrointestinal Symptoms Rating Scale) służącej do określania jakości życia. W grupie OME20 po 6 miesiącach leczenia „na żądanie” odsetek chorych pragnących kontynuować leczenie w tej formie wyniósł 83%, w grupie OME10 – 70%, natomiast w grupie otrzymującej placebo – tylko 56% (p=0,01 przy porównaniu wszystkich trzech grup). Spośród 30% pacjentów (129/424) chcących przerwać leczenie aż 91% (118/129) jako powód rezygnacji z dalszego udziału podało niewystarczające łagodzenie objawów – zgagi. W grupie chorych rezygnujących z udziału w badaniu oceny w kwestionariuszu PGWB wróciły do tak niskiego poziomu, jak przed wdrożeniem ciągłej terapii IPP, we wszystkich trzech grupach, odpowiednio: OME20 – 95, OME10 – 96, placebo – 101. Dla odmiany, oceny chorych deklarujących chęć dalszego leczenia utrzymały się na poziomie wyższym (OME20 – 104, OME10 – 107, placebo – 104) niż w normalnej zdrowej populacji (103). Jeśli chodzi o wyniki w skali GSRS, nie odnotowano istotnych statystycznie różnic pomiędzy poszczególnymi grupami.
W badaniu Talley’a i wsp.,14 342 pacjentów przydzielono do dwóch grup: jedna otrzymywała esomeprazol w dawce 20 mg (ESO20), a druga placebo. Brak chęci dalszego leczenia wyraziło 111 spośród 342 chorych (32%), przy czym 110 z nich motywowało swą decyzję niewystarczającą kontrolą objawów (zgaga). Po 6 miesiącach leczenia „na żądanie” odsetek chorych pragnących kontynuować leczenie był znacząco wyższy w grupie ESO20 (145/170, 85%) niż w grupie placebo (83/172, 48%; p<0,0001). Znacząco większa była natomiast liczba chorych przyjmujących lek nieprzerwanie przez okres 4-6 i 7-13 dni w grupie placebo niż w grupie ESO20. W kolejnym badaniu14 ci sami autorzy porównywali skuteczność leczenia esomeprazolem w dawce 40 mg (ESO40) z esomeprazolem w dawce 20 mg (ESO20) oraz placebo w grupie 721 pacjentów z NERD. Ogółem wycofało się z niego 116 spośród wszystkich 721 chorych (16%), a 92 spośród nich (79%) podjęły tę decyzję z powodu niedostatecznej kontroli objawów choroby. W porównaniu do grupy placebo uczestnicy z grup ESO40 i ESO20 znacznie częściej decydowali się na kontynuację leczenia. Nie stwierdzono natomiast istotnych różnic w tej kwestii pomiędzy grupą ESO40 a ESO20 (p=0,15).
W badaniu przeprowadzonym przez Bytzera i wsp.16 523 pacjentów z NERD, którzy w tygodniu poprzedzającym rozpoczęcie badania skarżyli się na trwającą co najmniej 3 dni średnio ciężką bądź ciężką zgagę, poddano wstępnemu 4-tygodniowemu leczeniu rabeprazolem w dawce 1 × 10 mg/24h, o czym byli oni informowani. U 432 (83%) uzyskano całkowite ustąpienie objawów; chorych tych przydzielono następnie w sposób losowy do grupy leczonej „na żądanie” rabeprazolem w dawce 1 × 10 mg/24h (RAB10) bądź grupy otrzymującej placebo. Pierwotnym parametrem oceny końcowej badania była rezygnacja z leczenia z powodu niewystarczającej kontroli objawów choroby (zgagi). Sytuacja taka miała miejsce w przypadku 20% (28/139) pacjentów z grupy placebo i tylko 6% (16/279) pacjentów z grupy RAB10. Zużycie stosowanych pomocniczo, doraźnie, środków zobojętniających kwas solny było dwukrotnie wyższe w grupie placebo niż w grupie RAB10. Zgaga była znacznie bardziej nasilona u pacjentów z grupy kontrolnej niż u chorych otrzymujących rabeprazol.
W badaniu Scholtena i wsp.17 543 spośród 634 pacjentów z potwierdzoną endoskopowo GERD w stopniu 0/I, u których uzyskano całkowite ustąpienie dolegliwości klinicznych dzięki zastosowaniu pantoprazolu w dawce 1 × 20 mg/24h przez 4 tygodnie, zostało przydzielonych do jednej z dwóch grup: otrzymującej „na żądanie” pantoprazol w dawce 20 lub 40 mg, bądź placebo. Nasilenie objawów klinicznych (3,93 w grupie placebo; 2,91 w grupie otrzymującej pantoprazol 20 mg; 2,71 w grupie otrzymującej pantoprazol w dawce 40 mg) oraz liczba przyjmowanych tabletek zobojętniających kwas solny (0,68 w grupie placebo; 0,45 w grupie otrzymującej pantoprazol 20 mg; 0,33 w grupie otrzymującej pantoprazol w dawce 40 mg) były znacząco większe w grupie kontrolnej niż w grupach otrzymujących pantoprazol (p<0,0001), przy czym nie odnotowano znaczniejszych różnic pomiędzy grupami otrzymującymi pantoprazol. Odsetek chorych przerywających badanie z powodu niepełnej kontroli objawów klinicznych był z kolei znacząco mniejszy w obydwu grupach otrzymujących pantoprazol niż w grupie kontrolnej (placebo: 10,9; pantoprazol 20 mg: 2,8; pantoprazol 40 mg: 0,9). Badanie podjęte przez Kaspariego i wsp.18 miało na celu porównanie działania pantoprazolu w dawce 20 mg przyjmowanego „na żądanie” oraz placebo w grupie 439 spośród 536 chorych z potwierdzoną endoskopowo GERD stopnia 0/I po wstępnej 4-tygodniowej terapii pantoprazolem w dawce 1 × 20 mg/24h. Nasilenie objawów klinicznych w ciągu kolejnych 6 miesięcy leczenia pantoprazolem w dawce 20 mg metodą „na żądanie” było znacznie mniejsze niż u pacjentów otrzymujących placebo, podobnie jak odsetek chorych rezygnujących z udziału w badaniu oraz liczba przyjmowanych dodatkowo leków zobojętniających kwas solny.