Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Pacjenci po nagłym zatrzymaniu krążenia
Szczególną grupę pacjentów stanowią chorzy transportowani na SOR przez zespoły ratownictwa medycznego po pozaszpitalnym nagłym zatrzymaniu krążenia (NZK). Zgodnie z rekomendacjami natychmiastowe przekazanie chorego do pracowni hemodynamiki w celu wykonania koronarografii i ewentualnej rewaskularyzacji jest wskazane u pacjentów po nagłym zatrzymaniu krążenia, u których wystąpiły objawy wskazujące na ostre niedokrwienie mięśnia sercowego jako przyczynę tego incydentu (z uwzględnieniem skarg chorego bezpośrednio przed epizodem NZK, zmian odcinka ST-T w zapisie EKG tuż po przywróceniu krążenia, rytmów wymagających defibrylacji podczas reanimacji). Oznacza to, że u pacjentów po nagłym zatrzymaniu krążenia, którzy nie spełniają wskazanych wyżej kryteriów, przed ewentualnym rozważeniem wskazań do koronarografii jest konieczne przeprowadzenie na SOR-ze dodatkowej diagnostyki różnicowej przyczyn NZK, by wykluczyć np. zatorowość płucną lub przyczyny neurologiczne.
Pacjenci z objawami wstrząsu kardiogennego
Ważne jest również zidentyfikowanie pacjentów ze wskazaniami do pilnej koronarografii wśród tych, którzy trafiają na SOR z objawami wstrząsu kardiogennego, zdefiniowanego jako hipotonia (ciśnienie skurczowe krwi <90 mmHg) utrzymująca się mimo odpowiedniego nawodnienia, której towarzyszą objawy hipoperfuzji (zwłaszcza że każde dodatkowe 10 minut opóźnienia reperfuzji skutkuje istotnym wzrostem ryzyka zgonu9).
Uwzględniając możliwość istnienia innych niż ACS stanów chorobowych dających obraz wstrząsu kardiogennego, należy podkreślić, że wskazania do pilnej koronarografii mają tylko ci pacjenci, u których objawy wstrząsu wynikają z ostrego niedokrwienia mięśnia sercowego, a nie są obrazem np. schyłkowej dekompensacji przewlekłej niewydolności serca.
Oznaczanie stężenia wysokoczułych troponin sercowych
Na SOR-ze u wszystkich pacjentów z podejrzeniem ACS bez uniesienia odcinka ST (NSTE-ACS – non-ST-segment elevation acute coronary syndromes) i bez wstrząsu jest konieczne oznaczenie biomarkerów uszkodzenia kardiomiocytów, przy czym preferowane są wysokoczułe (hs – high-sensitive) testy troponin sercowych (cTn – cardiac troponin). Zalecane są algorytmy 0 h/1 h lub alternatywnie 0 h/2 h, jeśli są dostępne odpowiednio walidowane wysokoczułe testy troponin (wskazanie klasy IB)7. Pozwala to na potwierdzenie lub wykluczenie ACS w ciągu 1 lub 2 godzin od momentu pobrania próbki krwi, a więc na redukcję czasu do rozpoznania, skrócenie pobytu na SOR-ze i obniżenie kosztów.
Pierwsze pobranie krwi powinno nastąpić w chwili pojawienia się pacjenta, następne godzinę później (łącznie 2 godziny). Dodatkowe oznaczenie biomarkerów jest zalecane po 2 godzinach, jeśli pierwsze dwa wyniki hs-cTn nie prowadzą do jednoznacznej konkluzji, a stan kliniczny nadal sugeruje ACS7,10. Ta grupa chorych wymaga również wykonania badania echokardiograficznego. Wówczas decyzja o dalszym postępowaniu może być podjęta już po 3 godzinach. Jeśli pobranie drugiej próbki krwi po godzinie nie było możliwe, wówczas zgodnie z wytycznymi ESC (rekomendacja klasy IB) drugą próbkę należy pobrać po 2 godzinach. Oznacza to stosowanie algorytmu ESC 0 h/2 h.
Trzeba pamiętać o dodatkowych schorzeniach wpływających na podwyższenie stężenia troponin, takich jak: przewlekła choroba nerek, przewlekła choroba niedokrwienna serca lub choroba nadciśnieniowa. Do wzrostu stężenia troponin mogą prowadzić niektóre stany bezpośredniego zagrożenia życia, również przebiegające z bólem w klatce piersiowej, np. ostre rozwarstwienie aorty wstępującej, ostra zatorowość płucna czy dekompensacja ciężkiej wady aortalnej.
Inne badania laboratoryjne
W celach diagnostycznych poza hs-cTn nie zaleca się rutynowego pomiaru dodatkowych biomarkerów, takich jak: kinaza kreatynowa (CK – creatine kinase), frakcja sercowa kinazy kreatynowej (CK-MB – creatine kinase myocardial band), sercowe białko wiążące kwasy tłuszczowe (h-FABP – heart-type fatty acid binding protein) lub kopeptyna (rekomendacja klasy III). Jednak aby uzyskać informacje prognostyczne, należy rozważyć pomiar stężenia mózgowego peptydu natriuretycznego (BNP – brain natriuretic peptide) lub N-końcowego fragmentu propeptydu natriuretycznego typu B (NT-proBNP – N-terminal pro-brain natriuretic peptide) w osoczu (wskazanie klasy IIa). Warto także zbadać szacunkowy wskaźnik filtracji kłębuszkowej (eGFR – estimated glomerular filtration rate) w celu oszacowania ryzyka w skali GRACE. Skala ta powinna być stosowana do ustalenia ram czasowych wdrożenia strategii inwazyjnej u pacjentów z NSTEMI (klasa zaleceń I) oraz oceny ryzyka zgonu (klasa zaleceń IIa).
Badanie echokardiograficzne i ultrasonograficzne
W organizacji pracy na SOR-ze należy uwzględnić fakt, że pacjenci z bólem w klatce piersiowej i podejrzeniem ACS powinni mieć zaraz po wykonaniu pierwszego zapisu EKG przeprowadzone przezklatkowe badanie echokardiograficzne7,10. Badanie to odgrywa istotną rolę we wstępnej ocenie pacjentów z ostrym bólem w klatce piersiowej w ramach SOR-u, nie powinno jednak opóźniać diagnostyki inwazyjnej i celowanego leczenia, dlatego zawsze musi je wykonywać odpowiednio przeszkolony i doświadczony personel.
Echokardiografia w trybie nagłym, w momencie przyjęcia do szpitala, jest zalecana u chorych z nagłym zatrzymaniem krążenia, wstrząsem kardiogennym, niestabilnością hemodynamiczną lub podejrzeniem powikłań mechanicznych zawału, pod warunkiem że nie opóźni koronarografii (klasa I).
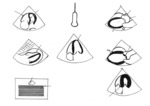
Skrócenie czasu badania do kilku minut umożliwia zastosowanie uproszczonych schematów badania i oceny, przeznaczonych dla pacjentów w stanach zagrożenia życia. W medycynie ratunkowej najczęściej wykorzystuje się algorytm Focused Assessed Transthoracic Echocardiography (FATE), w którym podstawowe badanie ograniczono do 4 projekcji echokardiograficznych: przymostkowej w osi długiej i krótkiej na poziomie segmentów środkowych lewej komory, koniuszkowej czterojamowej oraz podmostkowej. Dodatkowo wykonywana jest projekcja uwidaczniająca obie opłucne11. Zintegrowaną i szybką ocenę uzyskanych obrazów ułatwia mnemotechniczny algorytm A-F zaprojektowany na potrzeby pacjentów w stanach zagrożenia życia, a przetestowany m.in. w dużych grupach pacjentów z podejrzeniem ACS12-14. W algorytmie A-F poszczególnym literom alfabetu przyporządkowano konkretne struktury anatomiczne lub parametry funkcji serca w języku angielskim. Kolejne litery oznaczają: A – aorta (poszerzenie wymiaru aorty wstępującej), B – both ventricles (stosunek wielkości obu komór), C – contractility (kurczliwość odcinkowa i globalna obu komór), D – dimensions (wymiary struktur anatomicznych serca), E – effusion (płyn w worku osierdziowym i/lub jamach opłucnych), F – further structures (inne struktury, niewymienione w poprzednich punktach).
Echokardiografia pozwala na identyfikację nowych odcinkowych zaburzeń kurczliwości lewej komory (hipokineza, akineza), co stanowi dodatkowy element potwierdzający rozpoznanie, szczególnie u chorych z NSTE-ACS lub pacjentów z niepewnym rozpoznaniem STE-ACS (klasa zaleceń IIa)7. Co równie ważne, badanie to umożliwia przeprowadzenie diagnostyki różnicowej ACS7 (ryc. 2). Jak już wspomniano, ból w klatce piersiowej nie zawsze jest spowodowany ostrym zespołem wieńcowym.
Wykonanie przyłóżkowego USG płuc i ocena ślizgania się linii opłucnej oraz obecności tzw. lung-point (tj. miejsca, w którym kończy się komora odmowa i ponownie zaczyna być widoczny objaw ślizgania) dają możliwość szybkiego rozpoznania odmy opłucnowej.
Zgodnie z wytycznymi European Resuscitation Council15 wykonanie badania ultrasonograficznego należy rozważyć w zatrzymaniu krążenia z rytmem nie do defibrylacji (aktywność elektryczna bez tętna [PEA – pulseless electrical activity]/asystolia) w celu rozpoznania potencjalnie odwracalnych przyczyn NZK (4H/4T), tj. hipoksji, hipowolemii, hipokaliemii lub hiperkaliemii, zaburzeń metabolicznych, hipotermii lub hipertermii (4H) oraz ostrej zatorowości płucnej, tamponady, odmy prężnej i toksycznych przyczyn NZK (4T)16. Badanie ultrasonograficzne musi wykonywać odpowiednio przeszkolony członek zespołu, w przerwach na ocenę tętna, nie zakłócając trwania resuscytacji.