Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Neuroinfekcje
Postępowanie w ropnych zapaleniach opon mózgowo-rdzeniowych
Maciej Kondrusik, Joanna M. Zajkowska
Wprowadzenie
Ropne bakteryjne zapalenie opon mózgowo-rdzeniowych pozostaje stanem klinicznym obarczonym wysoką śmiertelnością (do 25% wśród dorosłych) oraz częstymi powikłaniami neurologicznymi po przechorowaniu – ustępującymi lub przetrwałymi (21-28%).
Epidemiologia
Zapadalność na bakteryjne zapalenie opon mózgowo-rdzeniowych wśród dorosłych rośnie z wiekiem i wynosi od 0,66 na 100000 wśród osób w wieku od 18 do 34 lat do 1,92 na 100000 wśród osób powyżej 65 r.ż. Na podstawie danych Państwowego Zakładu Higieny z 2012 roku w Polsce zarejestrowano ok. 912 przypadków bakteryjnego zapalenia opon mózgowo-rdzeniowych o różnej etiologii. Etiologicznie bakteryjne zapalenia opon mózgowo-rdzeniowych dzieli się na kategorie: pozaszpitalne, szpitalne i nawracające. Wśród pozaszpitalnych dominują stany wywołane przez Streptococcus pneumoniae (ok. 71% wszystkich przypadków), a następnie Neisseria meningitidis (12%, w tym grupy B [59,7%] i C [37,8%]), Streptococcus grupy B (7%), Haemophilus influenzae typu b (6%) oraz Listeria monocytogenes (4%). Rodzaj dominującego czynnika etiologicznego zależy również od warunków geograficznych. Afryka subsaharyjska jest terenem endemicznym epidemii bakteryjnego zapalenia opon mózgowo-rdzeniowych wywołanego przez N. menigitidis grupy A, podczas gdy w Ameryce Północnej i Południowej dominującym patogenem jest N. meningitidis grupy Y, a na Bliskim Wschodzie – grupy W 135.W ostatnich latach zwraca się uwagę na odzwierzęcy Streptococcus suis będący coraz częstszą przyczyną bakteryjnego zapalenia opon mózgowo-rdzeniowych w południowo-wschodniej Azji. Przypadki samoistnego bakteryjnego zapalenia opon mózgowo-rdzeniowych wywołane przez Gram-ujemne pałeczki są zazwyczaj związane z współistnieniem stanów predysponujących, takich jak: cukrzyca, alkoholowa marskość wątroby, choroba nowotworowa, terapia glikosteroidami. Szpitalne zapalenia opon w większości są powikłaniem zabiegów neurochirurgicznych (od 0,3 do 1,5% wszystkich zabiegów). Do zabiegów i zdarzeń obarczonych ryzykiem rozwoju bakteryjnego zapalenia opon mózgowo-rdzeniowych należą szczególnie: kraniotomie, wszczepienie zastawek i urazy głowy. W tych stanach dominującym czynnikiem etiologicznym są Gram-ujemne pałeczki (głównie Klebsiella pneumoniaei E. coli) oraz gronkowce S. aureus, a następnie inne paciorkowce czy gronkowce koagulazoujemne.
Nawracające bakteryjne zapalenia opon mózgowo-rdzeniowych są zazwyczaj rozpoznawane wśród pacjentów po przebytych zakażeniach szpitalnych, u których doszło do uszkodzenia ciągłości opon mózgowo-rdzeniowych. Dominującym czynnikiem etiologicznym u tych chorych jest Str. pneumioniae.
Pałeczki Gram-ujemne są głównym czynnikiem etiologicznym zapalenia opon wśród noworodków i niemowląt. W większości wywoływane są przez Esherichia coli, szczep posiadający otoczkowy polisacharyd K1, oraz Streptococcus agalactiae.
Mechanizmy rozwoju bakteryjnego zapalenia opon mózgowo-rdzeniowych
Do rozwoju ostrego zapalenia opon predysponuje obecność czynników ryzyka, takich jak: ostatnio przebyte zakażenia uszu, dróg oddechowych, urazy głowy, stosowanie dożylnych narkotyków, kontakt z chorymi, u których doszło do rozwoju zapalenia opon, brak śledziony, przewlekła glikosteroidoterapia, niewydolność układu dopełniacza, cukrzyca, alkoholizm, zaburzenia białkowe (hipogammaglobulinemia) oraz zakażenie HIV.
Zakażenie ośrodkowego układu nerwowego (OUN) następuje w wyniku:
- kolonizacji nosogardzieli z uwalnianiem bakterii do krążenia i tą drogą do przekroczenia bariery krew-mózg,
- zajęcia OUN jako następstwa bakteremii wywołanej uwalnianiem bakterii z lokalnego ogniska (np. w przebiegu zapalenia mięśnia sercowego, tworzących się ropni) w innych tkankach organizmu,
- bezpośredniego wniknięcia bakterii do OUN w przebiegu urazu głowy, zabiegu neurochirurgicznego, przecieku płynu mózgowo-rdzeniowego (PMR), wprowadzenia sprzętów medycznych (m.in. implanty, shunty).
Do rozwoju procesu zapalnego w obrębie OUN dochodzi, gdy patogen (zdolny do kolonizacji śluzówek i przedostania się do OUN) przezwycięży mechanizmy obronne gospodarza, przekroczy barierę krew-mózg i rozpocznie namnażanie się w płynie mózgowo-rdzeniowym.
Kolonizację śluzówek ułatwiają bakteryjne wici i pile, syntetyzowane przez nie proteazy neutralizujące śluzówkowe IgA gospodarza i ułatwiające przytwierdzanie bakterii do śluzówek. Po skolonizowaniu śluzówek bakterie drogą między- i śródkomórkową przemieszczają się do krwiobiegu. Mechanizmy, które pozwalają bakteriom otoczkowym przetrwać we krwi obwodowej to głównie unikanie bakteriobójczej aktywności układu dopełniacza, a szczególnie jego alternatywnej drogi przez tworzenie połączeń między składnikami otoczki bakteryjnej a czynnikami od B do C3b tego układu. Dokładne miejsce wnikania bakterii do przestrzeni wewnątrzoponowej nie jest znane i wydaje się, że może się różnić w zależności od gatunku bakterii. W płynie mózgowo-rdzeniowym ze względu na małą aktywność odpowiedzi humoralnej obecność bakterii i ich namnażanie nie są hamowane. Szczególny wpływ na intensywną replikację i szybki rozwój procesów zapalnych mają niskie stężenie immunoglobulin oraz mała aktywność układu dopełniacza w PMR. Choroba, która rozwija się wskutek wniknięcia bakterii do PMR, jest wynikiem interakcji między aktywnością bakterii a mechanizmami obronnymi gospodarza. Rozwój procesu zapalnego w obrębie OUN i uszkodzenie bariery krew-mózg są generowane przez lokalny wzrost produkcji cytokin prozapalnych (interleukin 1, 6, TNFα). Innym źródłem cytokin prozapalnych są same bakterie, które uwalniają je w wyniku stosowania antybiotyków bakteriobójczych. Rozwój procesu zapalnego w obrębie OUN prowadzi do uszkodzeń śródbłonków bariery krew-mózg, prowadząc do naczyniopochodnego obrzęku mózgu, zaburzeń krążenia mózgowego, wzrostu ciśnienia śródczaszkowego oraz uszkodzeń cytotoksycznych i apoptozy neuronów.
Rozpoznanie
Chorzy z ropnym zapaleniem opon mózgowo-rdzeniowych zazwyczaj w krótkim czasie (ok. 24 godzin) od pojawienia się pierwszych objawów zgłaszają się do lekarza. Triada klasycznych objawów towarzyszących zapaleniu opon to: gorączka (zazwyczaj znacznie powyżej 38°C), sztywność karku oraz bóle głowy z towarzyszącymi zaburzeniami zachowania. Chorzy zgłaszają silny rozlany ból głowy, który ma inny charakter niż ten, którego wcześniej doświadczyli. Szacuje się, że większość (ponad 95%) pacjentów przy przyjęciu do szpitala prezentuje dwa z wymienionych objawów (opis przypadku 1). Wszystkie trzy są stwierdzane rzadziej (u 44%). Wykazano również, że etiologia pneumokokowa częściej wiąże się z obecnością klasycznej triady objawów (58%) w porównaniu do meningokokowej (27%). Również u chorych w starszym wieku z towarzyszącymi przewlekłymi chorobami (np. cukrzycą, niewydolnością serca lub oddechową) częściej obserwowano zaburzenia świadomości. Wśród innych objawów klinicznych, które mogą towarzyszyć rozwijającemu się bakteryjnemu zapaleniu opon mózgowo-rdzeniowych, należy wymienić: drgawki, porażenia nerwów czaszkowych, zmiany skórne (szczególnie w wypadku bakteremii N. meningitidis) (opis przypadku 2) czy objawy zapalenia stawów lub żołądkowo-jelitowe. W przypadkach, w których zapalenie opon jest wynikiem posocznicy lub zakażenia innych narządów czy układów, objawy ze strony tych układów będą nadal obecne w momencie rozwoju zapalenia opon.
PRZYPADEK 1
Sześćdziesięciodwuletnia chora została przyjęta z powodu bardzo silnych bólów głowy z towarzyszącą gorączką. W TK głowy wykonanym na oddziale neurologii nie stwierdzono zmian ogniskowych. W wywiadzie chora podawała operację żylaków kończyny dolnej lewej przeprowadzoną w znieczuleniu zewnątrzoponowym przed dwoma tygodniami.
Przy przyjęciu do kliniki pacjentka była w stanie ogólnym średnio ciężkim. W badaniu przedmiotowym z odchyleń stwierdzono sztywność karku, obrzęk lewej kończyny dolnej wraz ze szwami po operacji. W badaniach laboratoryjnych z odchyleń obserwowano podwyższone parametry stanu zapalnego. Wykonano nakłucie lędźwiowe, uzyskując płyn mózgowo-rdzeniowy o cechach zapalnych (białko 175,1 mg/dl, glukoza 21 mg/dl, cytoza 4103 komórek/μl, w tym neutrofile stanowiły 88%) W posiewie PMR wyhodowano Streptococcus mitis. Zastosowano leczenie ceftriaksonem, wankomycyną, deksametazonem, heparyną drobnocząsteczkową, mannitolem, paracetamolem, uzyskując poprawę stanu klinicznego. W badaniu kontrolnym płynu mózgowo-rdzeniowego stężenie białka było prawidłowe, obniżeniu uległa również cytoza. W badaniach laboratoryjnych także stwierdzono obniżenie parametrów stanu zapalnego. Biorąc pod uwagę wywiad, objawy kliniczne i wyniki badań laboratoryjnych, rozpoznano ropne zapalenie opon mózgowo-rdzeniowych o etiologii Streptococcus mitis.
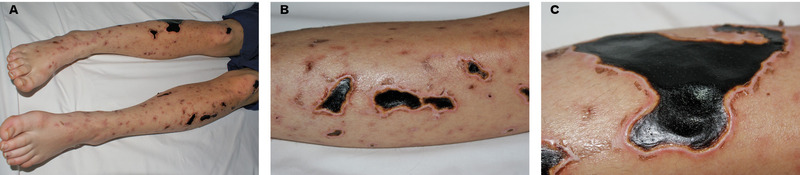
PRZYPADEK 2
Chora, lat 22, została przeniesiona z oddziału intensywnej terapii, gdzie leczona była z rozpoznaniem inwazyjnej choroby meningokokowej ze wstrząsem septycznym, zespołem niewydolności wielonarządowej (nerek, wątroby, płuc), kardiomiopatią septyczną, zaburzeniami hemostazy, krwawieniem wewnątrzczaszkowym w przebiegu choroby. Potwierdzenie etiologii N. menigitidis grupy B uzyskano w badaniu PCR krwi obwodowej. Z uwagi na zaburzenia hemostazy nie zdecydowano się na wykonanie nakłucia lędźwiowego.
Chora przed dwoma laty była zaszczepiona przeciwko N. menigitidis grupy C!
Przy przyjęciu stan ogólny chorej był dosyć dobry. Na skórze kończyn stwierdzono liczne rozległe ubytki skóry pokryte strupami. Na pośladku po stronie prawej stwierdzono głęboki ubytek o średnicy ok. 7-10 cm i mniejszy po stronie lewej. Kontynuowano antybiotykoterapię (meropenemem, linezolidem, cefepimem oraz ciprofloksacyną i heparyną drobnocząsteczkową). Przy próbie odstawienia antybiotyków obserwowano znaczny wzrost parametrów ostrej fazy. Ponownie włączono antybiotyki o szerokim spektrum działania w stopniowo zmniejszanych dawkach. W trakcie leczenia ujawniały się liczne ubytki skóry, w kilku miejscach dość głębokie (na pośladku sączący). Chora była konsultowana dermatologicznie i przez lekarza chirurgii plastycznej, którzy zalecili leczenie miejscowe. Uzyskano stopniowe ziarninowanie. Uzyskano normalizację aktywności enzymów wątrobowych, wzrost stężenia hemoglobiny i białka całkowitego. Chorą wypisano do domu z rozpoznaniem masywnych ognisk martwiczo-zapalnych skóry w przebiegu inwazyjnej choroby meningokokowej, stanu po krwawieniu wewnątrzczaszkowym, niedokrwistości, hipoproteinemii i hepatopatii z zaleceniem kontynuacji leczenia miejscowego skóry oraz kontroli w poradni przyklinicznej w ramach monitorowania po przebytej neuroinfekcji (wylewy do OUN).
Zasadniczym odchyleniem w badaniu przedmiotowym jest sztywność karku. Pozostałe objawy oponowe Kerniga i Brudzińskiego były opisywane głównie u chorych z ciężkimi i długotrwającymi zapaleniami opon mózgowo-rdzeniowych (np. o etiologii gruźliczej). Przeprowadzone badania z udziałem chorych z bakteryjnym zapaleniem opon mózgowo-rdzeniowych wykazały małą czułość tych objawów (ok. 5%, a w przypadku sztywności karku 30%), ale dużą swoistość (95%, a w przypadku sztywności karku 68%).
Wyniki badań laboratoryjnych krwi obwodowej nie są charakterystyczne. Zazwyczaj jest stwierdzana podwyższona leukocytoza z przesunięciem w kierunku młodych form leukocytów. Leukopenia i trombocytopenia, zespół wykrzepiania wewnątrznaczyniowego, zaburzenia funkcji wątroby lub nerek stwierdza się w bakteryjnym zapaleniu opon mózgowo-rdzeniowych z współistniejącą bakteriemią lub posocznicą. Dlatego ważnym elementem postępowania diagnostycznego pozostają posiewy krwi obwodowej. Ich wykonanie przed wdrożeniem antybiotykoterapii, zwłaszcza gdy uzyskanie PMR jest utrudnione, bywa jedynym sposobem na identyfikację czynnika etiologicznego. Zaleca się wykonanie przynajmniej dwóch posiewów krwi przed włączeniem antybiotyków u chorych z podejrzeniem zapalenia opon.
U każdego pacjenta z podejrzeniem bakteryjnego zapalenia opon mózgowo-rdzeniowych należy wykonać punkcję lędźwiową i pobrać PMR na badanie laboratoryjne. Wykonanie badania obrazowego (tomografia komputerowa [TK] głowy) przed punkcją nie jest zalecane. Wyjątek stanowią pacjenci z podejrzeniem zapalenia opon i wywiadem w kierunku chorób immunosupresyjnych lub neurologicznych lub prezentujący napady drgawkowe, obrzęk tarczy nerwu wzrokowego, postępujące zaburzenia świadomości oraz ogniskowe deficyty neurologiczne. W grupie tych chorych najczęściej obserwuje się zmiany w badaniu TK mózgu, które mogą wpływać na decyzję o wykonaniu punkcji lędźwiowej. Nie istnieją bezwzględne przeciwwskazania do wykonania nakłucia lędźwiowego. Jednak u pacjentów z zaburzeniami krzepnięcia, trombocytopenią, zmianami naciekowymi w TK głowy należy ocenić ryzyko wgłobienia (wklinowania) mózgu.