Neuroinfekcje
Zakażenia kręgosłupa i tkanek przykręgosłupowych – trudności diagnostyczne
Joanna Zajkowska,1 Adam Garkowski,1 Wojciech J. Łebkowski2
Wprowadzenie
Zespół bólowy kręgosłupa jest jedną z częstszych przyczyn zgłaszania się pacjentów do lekarza. W większości przypadków jest on spowodowany zmianami zwyrodnieniowymi i odwracalnymi zaburzeniami czynnościowymi. Jednak w rzadszych przypadkach może mieć poważniejszą przyczynę, jaką jest np. zajęcie jego struktur przez proces nowotworowy lub zapalny. Wczesne rozpoznanie stanowi duże wyzwanie diagnostyczne ze względu na nieswoiste objawy kliniczne i wymaga od lekarza dużej wnikliwości diagnostycznej.
Zakażenia kręgosłupa i tkanek przykręgosłupowych są lepiej rozpoznawane dzięki nowym technikom obrazowania, ale również występują częściej. Sprzyja im zjawisko immunosupresji towarzyszące innym chorobom, częstsze ingerencje chirurgiczne w okolicy kręgosłupa oraz starzenie się społeczeństwa. Stosowane powszechnie niesteroidowe leki przeciwzapalne (NLPZ) często łagodzą objawy poważnego schorzenia. Zbyt późne rozpoznanie prowadzi do nieodwracalnego niszczenia tkanek, a nawet zgonu wskutek posocznicy.
Zakażenia kręgosłupa i tkanek przykręgosłupowych obejmują najczęściej:
- zapalenie trzonów kręgów (vertebral osteomyelitis) i przestrzeni międzykręgowej (discitis) określane wspólnym terminem spondylodiscitis,
- ropnie nadtwardówkowe rdzenia kręgowego,
oraz
- ropne zapalenie mięśni przykręgosłupowych (pyomyositis).1-5
Ropnie przykręgosłupowe i powyższe choroby często współistnieją. W jednym z badań, w którym analizie poddano dane 74 pacjentów z ropniem nadtwardówkowym rdzenia kręgowego stwierdzono, że zmiany o typie vertebral osteomyelitisi discitis współistniały odpowiednio u 62i 37% z nich.6 Natomiast w badaniu przeprowadzonym przez McHenry’ego i wsp. z udziałem pacjentów ze spondylodiscitis, współistnienie ropni nadtwardówkowych i przykręgosłupowych stwierdzono odpowiednio u 17i 26%. Czynniki ryzyka wszystkich typów zakażeń kręgosłupa i tkanek przykręgosłupowych są podobne i należą do nich m.in.: przejściowe bakteriemie towarzyszące innym stanom zapalnym, zaawansowany wiek, stany immunosupresji (alkoholizm, zakażenie HIV, choroby nowotworowe, przewlekła choroba nerek, cukrzyca, przewlekła kortykosteroidoterapia), urazy w okolicy kręgosłupa, punkcja lędźwiowa oraz operacje kręgosłupa. Jedynie w przypadku opisanych poniżej zmian typu pyomyositis dużej roli nie odgrywa wcześniejszy uraz penetrujący lub czynnik jatrogenny. U młodych pacjentów częstym czynnikiem ryzyka jest dożylne przyjmowanie narkotyków.7,8 Większość pacjentów z zakażeniami kręgosłupa i tkanek przykręgosłupowych ma co najmniej jeden z powyższych czynników ryzyka.
Zapalenie trzonów kręgów i przestrzeni międzykręgowej
Szacowana częstość spondylodiscitis wynosi 0,4-2,4 przypadków na 100000 osób.9 Do zakażenia dochodzi najczęściej drogą krwiopochodną (opis przypadku 1), ale możliwe jest także przejście drobnoustrojów z przylegającego ogniska zakażenia (np. ropnia nadtwardówkowego rdzenia) lub bezpośrednie ich wprowadzenie np. podczas operacji kręgosłupa, punkcji lędźwiowej lub znieczulenia podpajęczynówkowego.10 U dorosłych początkowo dochodzi do zajęcia trzonu kręgu, następnie zakażenie szerzy się wtórnie do przestrzeni międzykręgowej. U dzieci zakażenie krwiopochodne początkowo obejmuje krążek międzykręgowy, ponieważ jest on jeszcze bogato unaczyniony. Następnie szerzy się na przylegające trzony kręgów. W przypadku bezpośredniej inokulacji pierwotnie najczęściej dochodzi do zajęcia przestrzeni międzykręgowej.3
OPIS PRZYPADKU 1
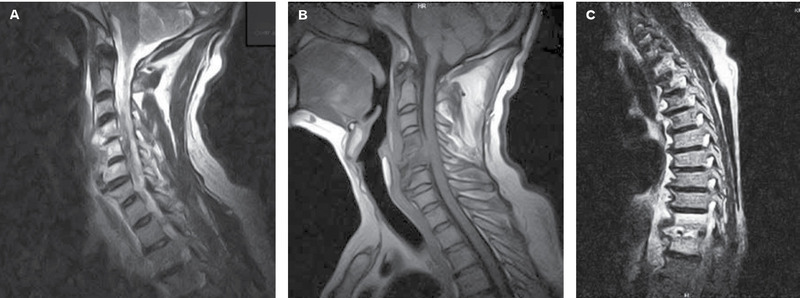
Mężczyzna, l. 54, z wywiadem cukrzycy typu 2, kardiomiopatii rozstrzeniowej i nadciśnienia tętniczego, został przyjęty na oddział zakaźny z powodu zapalenia tkanek przykręgosłupowych. Trzy miesiące wcześniej chory był operowany z powodu ostrego zgorzelinowego zapalenia pęcherzyka żółciowego, powikłanego ropniakiem opłucnej prawej. W wykonanych w tym samym czasie RTG i TK kręgosłupa lędźwiowo-krzyżowego wykazano jedynie zmiany zwyrodnieniowe. Z powodu utrzymujących się dolegliwości bólowych kręgosłupa wykonano badanie MR odcinka szyjnego i piersiowego, które wykazało zmiany o typie spondylodiscitis, obejmujące trzony kręgów i przestrzenie międzykręgowe C4-C5, C5-C6 oraz towarzyszący ropień przykręgosłupowy na wysokości C4-C5 (ryc. 1A, B), a także w odcinku piersiowym zmiany o tym samym typie na wysokości Th11-Th12 (ryc. 1C) z towarzyszącym ropniem przykręgosłupowym. Przy przyjęciu chory skarżył się na osłabienie, silne bóle kręgosłupa odcinka L-S i bóle opasujące w klatce piersiowej, promieniujące do pachwin i wewnętrznej powierzchni ud. W badaniu przedmiotowym temperatura ciała wynosiła 36,8°C, zwracała uwagą bladość powłok, znaczna bolesność palpacyjna wzdłuż szyjnego i piersiowego odcinka kręgosłupa oraz ściszenie szmeru pęcherzykowego po stronie prawej. W badaniu neurologicznym stwierdzono utrudnienie chodu oraz słabo wyrażony objaw Lasegue’a. W badaniach laboratoryjnych stwierdzono niedokrwistość mikrocytarną (RBC 3,82×1012/l, Hg 9,0 g/dl, Hct 28,7%, MCV 75,1 fl, MCH 23,6 pg, MCHC 31,4 g/dl), zwiększone OB (100 mm/h) i CRP (36,8 mg/l), stężenie fibrynogenu wynosiło 825,5 mg/dl, d-dimerów – 1,58 mg/l, a żelaza – 35 µg/dl. Z posiewu krwi uzyskano wzrost Staphylococcus lugdunensis. Zastosowano celowaną antybiotykoterapię. Przetoczono 2 jednostki koncentratu krwinek czerwonych. W wyniku zastosowanego leczenia uzyskano znaczną poprawę stanu klinicznego pacjenta. W stanie ogólnym dobrym chorego wypisano po 19 dniach hospitalizacji. Chory kontynuował leczenie rifampicyną i pefloksacyną w trybie ambulatoryjnym. Ustąpienie zmian potwierdzono w MR odcinka lędźwiowo-krzyżowego wykonanym po ok. 6 miesiącach.
Spondylodiscitis można podzielić na ropne i ziarniniakowe (gruźlicze, brucelozowe, grzybicze).1 Najczęstszym czynnikiem etiologicznym spondylodiscitis jest Staphylococcus aureus, stanowiący >50% przypadków zapaleń niegruźliczych (w tym w niektórych ośrodkach do 40% etiologii gronkowcowej stanowią szczepy MRSA), następnie rodzina Enterobacteriaceaez dominacją Escherichia coli, potem Proteus, Klebsiella, Pseudomonasi Enterobacter spp. Zakażenia związane z inwazyjnymi zabiegami w obrębie kręgosłupa najczęściej powodowane są przez S. aureusi gronkowce koagulazo-ujemne (coagulase-negative staphylococci, CoNS), jak S. epidermidis. Do spondylodiscitis wywołanego przez enterobakterie zwykle dochodzi u pacjentów z zaburzeniami odporności, zakażeniami układu moczowego i pokarmowego oraz u osób w podeszłym wieku. W krajach rozwijających się dominują zakażenia o etiologii Staphylococcus aureusi Mycobacterium tuberculosis. Gruźlica kręgosłupa również częściej spotykana jest u osób z deficytami odporności, nadużywających alkoholu i u bezdomnych.1,9,10 W krajach basenu Morza Śródziemnego dominować mogą zakażenia o etiologii Brucella spp. Obrazuje to badanie przeprowadzone m.in. przez Colmenero i wsp. z udziałem 219 pacjentów ze spondylodiscitis, w którym zakażenia powodowane przez Brucella spp. oraz zakażenia ropne i gruźlicze stanowiły odpowiednio 48, 33 i 19%.11,12 Zakażenia grzybicze (najczęściej Candida albicans) stanowią około 1% zapaleń niegruźliczych i występują głównie u pacjentów w stanie immunosupresji.1,9
Głównym objawem obecnym w 90% przypadków jest ból kręgosłupa w odcinku objętym zapaleniem z towarzyszącą tkliwością palpacyjną. Ból występuje stale, często wybudza pacjentów w nocy, słabo lub w ogóle nie odpowiada na NLPZ. Bólowi towarzyszy wzmożone napięcie mięśni i ograniczenie ruchomości kręgosłupa. W części przypadków dochodzi do spadku masy ciała i utraty apetytu. Ze względu na nieswoiste objawy kliniczne najczęściej na początku pacjenci są leczeni NLPZ, przy założeniu, że objawy bólowe są spowodowane chorobą zwyrodnieniową kręgosłupa. Intensywne stosowanie NLPZ zmniejsza dolegliwości bólowe, a także tłumi gorączkę, sygnalizującą stan zapalny, co utrudnia rozpoznanie. W miarę powiększania się nacieku zapalnego, w ciągu kilku tygodni lub miesięcy od zakażenia może pojawić się osłabienie i drętwienie kończyn oraz dysfunkcja zwieraczy. Pacjenci często zgłaszają problemy z chodzeniem i zaburzenia czucia w obrębie kończyn. Często infekcje obejmujące odcinek piersiowy lub lędźwiowy kręgosłupa mogą być przyczyną bólu promieniującego do klatki piersiowej lub brzucha, co imituje zapalenie opłucnej, pęcherzyka żółciowego, wyrostka lub zapalenie trzustki (opis przypadku 3).1,9,10,13,14 U pacjentów z pooperacyjnym spondylodiscitis (np. po operacji przepukliny jądra miażdżystego) początkowo dolegliwości bólowe, które były powodem operacji ustępują, a następnie w wyniku jatrogennego zakażenia przestrzeni międzykręgowej w ciągu kilku dni lub tygodni po poprawie następuje nawrót bólu. Monitorowanie parametrów ostrej fazy i kontrolne badanie obrazowe pozwalają uniknąć w tych przypadkach nieprawidłowej diagnozy.15
W większości przypadków zakażeń kręgosłupa i tkanek przykręgosłupowych są one wtórne do zakażeń innych narządów, dlatego początkowo objawy zakażenia pierwotnego (np. zakażenia układu moczowego, infekcyjnego zapalenia wsierdzia [IZW] lub ropnia) mogą przysłaniać objawy spondylodiscitis.10 McHenry i wsp. w badaniu z udziałem 253 pacjentów zaobserwowali, że współistniejące pierwotne infekcje, predysponujące do zakażenia kręgosłupa występowały u 51% pacjentów ze spondylodiscitis. W 94% były to zakażenia będące przyczyną krwiopochodnego spondylodiscitis (najczęściej zakażenia układu moczowego, skóry i tkanki podskórnej, IZW oraz zakażenia związane ze stosowaniem dostępu naczyniowego).16 Gorączka nie zawsze występuje (do 60-70% przypadków), co początkowo utrudnia rozpoznanie. Przebieg bezgorączkowy jest najczęściej wynikiem przyjmowania NLPZ z powodu zespołu bólowego kręgosłupa.7,9 Euba i wsp. porównali średni czas między wystąpieniem pierwszych objawów spondylodiscitisa postawieniem właściwego rozpoznania u pacjentów z gorączką i bez gorączki: wyniósł on odpowiednio 27i 92 dni.17
W diagnostyce różnicowej stanów, które mogą naśladować zakażenie kręgosłupa należy uwzględnić m.in. reumatoidalne zapalenie stawów, zesztywniające zapalenie stawów kręgosłupa oraz reaktywne zapalenie stawów.3
W większości przypadków ropnego spondylodiscitis zajęty jest odcinek lędźwiowy kręgosłupa, następnie piersiowy, a najrzadziej szyjny. W gruźliczym spondylodiscitis najczęściej zajęty jest kręgosłup piersiowy, następnie lędźwiowy. Gruźlicę kręgosłupa należy podejrzewać zwłaszcza w przypadku zajęcia ponad dwóch kręgów i stwierdzenia dużych ropni położonych przykręgosłupowo, mogących obejmować mięsień lędźwiowy. Czasem ropnie zawierają małe zwapnienia. Współistniejące spondylodiscitis i zmiany w płucach stanowią wskazówkę diagnostyczną, ukierunkowując diagnostykę na gruźlicę. Zmiany swoiste w płucach, sugerujące gruźlicę występują w około 90% przypadków gruźliczego spondylodiscitis. Gruźlica kręgosłupa przebiega bardziej skrycie niż ropne zapalenie, okres utajenia może wynosić od tygodnia do nawet 3 lat, dlatego powikłania neurologiczne są w tym przypadku częstsze.7,18-20
Ropnie nadtwardówkowe rdzenia kręgowego
Szacowana częstość występowania ropni nadtwardówkowych rdzenia kręgowego wynosi 0,2-1,2 przypadków na 10 000 przyjęć do szpitala (dane ze Stanów Zjednoczonych).21 Do zakażenia przestrzeni zewnątrzoponowej dochodzi najczęściej drogą krwi, rzadziej przez ciągłość (ze spondylodiscitis lub ropni przykręgosłupowych) lub przez zakażenie jatrogenne. W wyniku zakażenia w przestrzeni nadtwardówkowej między kręgami a oponą twardą dochodzi do powstania ropnia. Zakażenie może szerzyć się dalej przez ciągłość i być przyczyną wtórnego spondylodiscitis lub ropni przykręgosłupowych, a szerząc się drogą krwi może powodować posocznicę i zakażenie w odległych narządach. Do uszkodzenia rdzenia kręgowego dochodzi bezpośrednio w wyniku kompresji przez ropień nadtwardówkowy oraz pośrednio w wyniku septycznego zakrzepowego zapalenia żył.2,21