Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Iniekcje doszklistkowe preparatów hamujących naczyniowy czynnik wzrostu śródbłonka
lek. Anna Piotrowicz
dr hab. n. med. Joanna Gołębiewska
dr n. med. Radosław Różycki
- W leczeniu doszklistkowym stosowane są leki przeciwbakteryjne, przeciwwirusowe, glikokortykosteroidy, okryplazmina, komórki macierzyste, nad których zastosowaniem w dalszym ciągu trwają liczne badania naukowe, oraz preparaty hamujące naczyniowy czynnik wzrostu śródbłonka (anty-VEGF)
- W artykule omówiono dokładnie kwestie związane z iniekcjami leków anty-VEGF, które stały się złotym standardem w terapii wielu chorób siatkówki, głównie wysiękowej postaci zwyrodnienia plamki związanego z wiekiem
Iniekcje doszklistkowe to nowoczesna metoda leczenia w wybranych chorobach oczu polegająca na bezpośrednim podaniu leku do komory ciała szklistego, dzięki czemu uzyskuje się większą i szybszą penetrację do siatkówki i naczyniówki. Zastosowanie w leczeniu doszklistkowym znalazły takie substancje, jak leki przeciwbakteryjne (wankomycyna, ceftazydym, amikacyna – w zapaleniu gałki ocznej)1, leki przeciwwirusowe (foskarnet [niedostępny w Polsce], gancyklowir – stosowane np. w ostrej martwicy siatkówki [ARN – acute retinal necrosis])2, glikokortykosteroidy (octan triamcynolonu, deksametazon w postaci implantu doszklistkowego – w leczeniu różnego pochodzenia obrzęku plamki)3,4, okryplazmina (enzym witreolityczny stosowany w zespole trakcji szklistkowo-siatkówkowych)5, komórki macierzyste, nad których zastosowaniem w dalszym ciągu trwają liczne badania naukowe (stosowane w leczeniu barwnikowego zwyrodnienia siatkówki czy zwyrodnienia plamki żółtej związanego z wiekiem [AMD – age-related macular degeneration])6,7, oraz preparaty hamujące naczyniowy czynnik wzrostu śródbłonka (anty-VEGF; anti-VEGF – anti-vascular endothelial growth factor; ranibizumab, aflibercept, bewacyzumab, brolucizumab).
Tematem artykułu są iniekcje leków anty-VEGF, które stały się złotym standardem w terapii wielu chorób siatkówki, głównie wysiękowej postaci zwyrodnienia plamki związanego z wiekiem (wAMD – wet age-related macular degeneration). Wprowadzenie do okulistyki tych leków uważane jest za przełom w terapii wAMD, które jest jedną z najczęstszych przyczyn nieodwracalnej utraty widzenia u osób po 65 roku życia. Dzięki terapii anty-VEGF u wielu chorych udaje się powstrzymać obniżenie ostrości widzenia, a u niektórych uzyskać poprawę. Naczyniowy czynnik wzrostu śródbłonka, odkryty w latach 80. XX wieku, pełni kluczową rolę w rozwoju zmian neowaskularnych w wAMD, jest odpowiedzialny za powstawanie nowych naczyń, ich zwiększoną przepuszczalność, ma również wpływ na reakcję zapalną w tej chorobie. Wskazania do zastosowania leków anty-VEGF stale się poszerzają. Ich wykorzystywanie w chirurgii witreoretinalnej u pacjentów z cukrzycową retinopatią proliferacyjną ograniczyło liczbę powikłań śródoperacyjnych i skróciło czas trwania zabiegów.
Rys historyczny
Pierwszym lekiem anty-VEGF, który pojawił się na rynku międzynarodowym, był pegaptanib, który w grudniu 2004 r. został zatwierdzony przez Food and Drug Administration (FDA) w leczeniu wysiękowej postaci AMD. W lipcu 2005 r. przedstawiono doniesienia o skuteczności działania bewacyzumabu, który pierwotnie stosowany był w zapobieganiu rozrostowi naczyń w przerzutach nowotworowych, w okulistyce jego zastosowanie nadal możliwe jest jedynie w formule off label. Rok później wprowadzono na rynek ranibizumab, który powstał na bazie przeciwciała monoklonalnego używanego w produkcji bewacyzumabu z myślą o swoistym stosowaniu w leczeniu AMD. Pod koniec 2011 r. w wyniku wieloośrodkowych badań prowadzonych w USA i Europie (VIEW1, VIEW2) FDA zarejestrowała nowy lek w terapii neowaskularnej postaci AMD – aflibercept. Pod koniec 2019 r. FDA wprowadziła na rynek substancję o nazwie brolucizumab. W Polsce w 2015 r. wszedł w życie program lekowy „Leczenie neowaskularnej (wysiękowej) postaci zwyrodnienia plamki związanego z wiekiem”, z którego korzysta obecnie ok. 25 000 pacjentów. W tej chwili leczenie w ramach programu może być prowadzone dwoma lekami zarejestrowanymi w Polsce – ranibizumabem i afliberceptem.
Kwalifikacja do leczenia
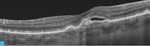
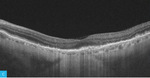
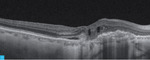
Rycina 1A-C. Zwyrodnienie plamki żółtej związane z wiekiem (AMD) – postać wysiękowa. A. Na obrazach angiografii opartej na optycznej koherentnej tomografii (angio-OCT) widoczny nieprawidłowy przepływ w obszarze neowaskularyzacji naczyniówkowej (CNV) na poziomie siatkówki zewnętrznej. B. Nieprawidłowy przepływ w CNV na poziomie choriokapilar. C. W optycznej koherentnej tomografii (OCT) widoczne zwiększenie grubości siatkówki, spłycenie dołeczka, płyn podsiatkówkowy i nieregularne odwarstwienie nabłonka barwnikowego siatkówki (RPE)
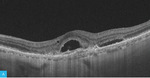
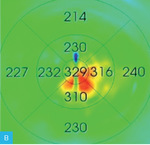
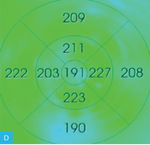
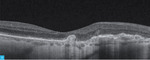
Rycina 2A-D. Postać wysiękowa AMD. A. W OCT przed iniekcją widoczny płyn podsiatkówkowy, pojedyncze cysty płynu śródsiatkówkowego i zaburzenia RPE. B. Na mapie grubości siatkówki zwiększona grubość siatkówki centralnej. C. W OCT 3 tygodnie po iniekcji widoczna całkowita regresja płynu podsiatkówkowego i śródsiatkówkowego. D. Na mapie grubości siatkówki 3 tygodnie po iniekcji zmniejszenie grubości siatkówki centralnej
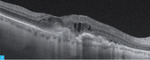
Rycina 3A-C. Postać wysiękowa AMD – monitorowanie zmian. A. W OCT przed leczeniem widoczne zwiększenie centralnej grubości siatkówki, płyn śródsiatkówkowy, poddołkowo CNV, nosowo od CNV odwarstwienie RPE ze śladową ilością płynu podsiatkówkowego. B. W OCT po dawce wysycającej preparatu anty-VEGF widoczna mała blizna podsiatkówkowa, regresja płynu pod- i śródsiatkówkowego. C. W OCT po kolejnych 10 tygodniach nawrót płynu pod- i śródsiatkówkowego, zwiększenie grubości siatkówki – wznowa CNV i kwalifikacja do kolejnej iniekcji preparatem anty-VEGF
Do podania leku anty-VEGF pacjenci są kwalifikowani na podstawie pełnego badania okulistycznego (ważne jest określenie najlepiej skorygowanej ostrości wzroku [BCVA – best corrected visual acuity]), badania optycznej koherentnej tomografii (OCT – optic coherence tomography), w którym ocenia się obecność neowaskularyzacji naczyniówki (CNV – choroidal neovascularization), grubość siatkówki, obecność płynu podsiatkówkowego i śródsiatkówkowego, stan nabłonka barwnikowego siatkówki (RPE – retinal pigment epitelium), oraz badania angiografii fluoresceinowej (AF) bądź angiografii opartej na OCT (OCTA; angio-OCT), która ze względu na swój nieinwazyjny charakter coraz częściej zastępuje AF (ryc. 1). W monitorowaniu pacjentów z wAMD podstawowymi badaniami są pełne badanie okulistyczne i OCT. Do kolejnej iniekcji pacjent jest kwalifikowany najczęściej z powodu pogorszenia ostrości widzenia i/lub nawrotu płynu pod- czy śródsiatkówkowego (ryc. 2 i 3).
Charakterystyka leków anty-VEGF
Ranibizumab
Ranibizumab jest fragmentem humanizowanego przeciwciała monoklonalnego wytwarzanego w komórkach Escherichia coli za pomocą technologii rekombinacji DNA. Rozpoznaje białko nazywane ludzkim śródbłonkowym czynnikiem wzrostu naczyń typu A (VEGF-A) i wiąże się z nim, hamując proliferację komórek śródbłonka, powstawanie nowych naczyń i przeciek naczyniowy, które powodują progresję wAMD.
Wskazania do stosowania
Ranibizumab jest stosowany w: