Hipertensjologia
Nagły wzrost ciśnienia tętniczego – jak skutecznie pomóc i jak nie zaszkodzić?
Lek. Barbara Pręgowska-Chwała
Dr hab. med. Marek Kabat
Dr hab. med. Aleksander Prejbisz
Prof. dr hab. med. Andrzej Januszewicz
Nagły wzrost ciśnienia tętniczego stanowi częsty powód zgłaszania się pacjentów zarówno na szpitalne oddziały ratunkowe (SOR), jak i do ambulatoryjnej opieki specjalistycznej (AOS). Wystąpienie stanu nagłego w nadciśnieniu tętniczym, definiowanego jako gwałtowny wzrost ciśnienia tętniczego (RR) do wartości > 180/120 mmHg, wymaga pilnej konsultacji lekarskiej. Jednakże sposób postępowania z pacjentem oraz jego dalsze rokowanie zależą od współistnienia cech ostrego uszkodzenia narządowego pojawiających się w następstwie wzrostu ciśnienia tętniczego.
W codziennej praktyce lekarskiej kluczowe znaczenie ma rozróżnienie dwóch sytuacji klinicznych (tabela 1):[1]
- stanów naglących – w których wzrost RR > 180/120 mmHg współistnieje z objawami uszkodzenia ważnych dla życia narządów,
- stanów pilnych – w których wzrostowi RR nie towarzyszą ostre powikłania narządowe.
Dokładne badanie podmiotowe, uwzględniające głównie czas trwania i stopień ciężkości nadciśnienia tętniczego i istniejące już powikłania narządowe, stosowanie leków hipotensyjnych oraz ocenę występowania objawów takich jak: ból w klatce piersiowej, duszność, wymioty, nudności, zaburzenia świadomości i inne objawy neurologiczne, a także badanie przedmiotowe z oceną neurologiczną pozwalają na wstępne rozpoznanie ostrych powikłań narządowych, determinują dalszą diagnostykę i zakres wykonania badań dodatkowych.
Postępowanie w stanach naglących
Postępowanie z chorymi w stanach naglących jest odmienne niż w przypadku stanów pilnych. Ponieważ są to chorzy w stanie bezpośredniego zagrożenia życia, powinni być hospitalizowani na oddziale intensywnej terapii i poddani ścisłemu monitorowaniu, z ciągłym inwazyjnym pomiarem RR, oraz pilnej diagnostyce.
Szybkość obniżania ciśnienia tętniczego i wartości docelowe uzależnione są od konkretnego rozpoznania klinicznego. Za wyjątkiem ostrego rozwarstwienia aorty, w którym dąży się do szybkiego obniżenia RR do najniższych tolerowanych przez chorego wartości, redukcja ciśnienia tętniczego w ciągu pierwszej godziny leczenia w większości stanów naglących nie powinna przekraczać 25 proc. wartości wyjściowych. W razie stabilnego stanu klinicznego dalsze obniżenie RR do wartości 160/100-110 mmHg powinno być osiągnięte w ciągu kolejnych 2-6 godzin, a wartości prawidłowe RR – w ciągu 24-48 godzin.[1,2] Postępowanie w stanach naglących, poza ostrym udarem mózgu, opiera się na doświadczeniu klinicznym ze względu na brak jakichkolwiek badań klinicznych z randomizacją porównujących leczenie intensywne z bardziej zachowawczą terapią. Decyzję odnośnie do postępowania u danego pacjenta należy podejmować indywidualnie.
Oddzielnym zagadnieniem w stanach naglących jest nadciśnienie tętnicze złośliwe przebiegające z obrzękiem tarczy nerwu wzrokowego lub wylewami krwotocznymi w obrębie siatkówki [III-IV stopień według K-W], szybko postępującą niewydolnością nerek, niewydolnością serca i encefalopatią nadciśnieniową (nadciśnienie złośliwe). Obecnie, w dobie stosowania terapii hipotensyjnej, nadciśnienie złośliwe jest bardzo rzadko rozpoznawane, niemniej należy zaznaczyć, że w razie niepodjęcia właściwego leczenia rokowanie odległe jest bardzo niekorzystne. Istnieje wysokie ryzyko zgonu w przypadku niepodjęcia leczenia, a w przypadku nieoptymalnej, zbyt mało intensywnej terapii hipotensyjnej – ryzyko rozwoju schyłkowej niewydolności nerek w obserwacji odległej.[3,4]
Postępowanie w stanach pilnych
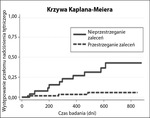
Ryc. 1. Stosowanie się do zaleceń leczenia nadciśnienia tętniczego a częstość występowania przełomu nadciśnienia tętniczego.[5]
Zdecydowanie częściej w codziennej praktyce spotykane są stany pilne związane z nadciśnieniem tętniczym (NT). Dotyczą one 1-2 proc. chorych z NT. Można przypuszczać, że w Polsce jest to około 180 tys. pacjentów rocznie – dla porównania częstość stanów naglących to 1-2 przypadki na 100 tys./rok. Przyjmuje się, że czynnikami, które mogą predysponować do wystąpienia stanu pilnego, są:[5]
- płeć żeńska,
- otyłość,
- współistnienie przerostu mięśnia lewej komory,
- współistnienie choroby wieńcowej,
- zaburzenia lękowe z somatyzacją,
- liczba i dawka stosowanych leków hipotensyjnych,
- niestosowanie się do zaleceń leczenia nadciśnienia tętniczego (ryc. 1).
Obecnie przeważa pogląd, że chorzy ze stanem pilnym powinni być obserwowani w warunkach izby przyjęć (IP) przez kilka godzin, aby m.in. wykluczyć ewentualne powikłania sercowo-naczyniowe. Postępowanie takie nie jest poparte dowodami pochodzącymi z badań klinicznych.
Dlatego też bardzo interesujące w tym kontekście są wyniki badania przeprowadzonego w Cleveland w Stanach Zjednoczonych i opublikowanego kilka miesięcy temu.[6] Objęło ono grupę 60 tys. chorych ze wzrostem RR > 180/110 mmHg, przebiegającym bez objawów klinicznych, kierowanych do izby przyjęć lub leczonych w trybie ambulatoryjnym. Ryzyko wystąpienia ostrych powikłań narządowych w tej dużej grupie chorych było niskie (< 1 proc.) i nie różniło się w zależności od obranej strategii postępowania: obserwacji i leczenia w izbie przyjęć i następnie ewentualnej hospitalizacji v. doraźna interwencja w trybie ambulatoryjnym z modyfikacją dotychczasowego leczenia hipotensyjnego. Częstość powikłań sercowo-naczyniowych nie różniła się w obu strategiach postępowania zarówno w okresie bezpośrednio po wystąpieniu stanu pilnego, tj. w czasie siedmiu dni od wystąpienia, jak i w ciągu kolejnych sześciu miesięcy. Stopień kontroli ciśnienia tętniczego za pomocą leków hipotensyjnych w czasie sześciu miesięcy był w większości przypadków niewystarczający i nie różnił się pomiędzy pacjentami hospitalizowanymi i leczonymi ambulatoryjnie. Wyniki badania wskazują, że doraźne leczenie chorego ze stanem pilnym w przebiegu NT, u którego nie ma podstaw do wnioskowania o obecności uszkodzeń narządowych, jest tak samo bezpieczne jak w ramach leczenia w izbie przyjęć, a kluczową kwestią jest dalsza współpraca z pacjentem i optymalizacja terapii hipotensyjnej w celu uzyskania prawidłowej kontroli ciśnienia tętniczego.




