Postępowanie
W przypadku pacjentów z podejrzeniem powikłań infekcyjnych po ECPW bez oczywistej przyczyny, takiej jak np. niedrożność na poziomie wnęki wątroby czy PSC, wskazane jest wykonanie badań obrazowych w celu oceny drożności dróg żółciowych, ściany pęcherzyka żółciowego oraz miąższu wątroby pod kątem obecności ropni. W opisanej sytuacji klinicznej badaniami obrazowymi z wyboru pozostają tomografia komputerowa lub cholangiografia metodą rezonansu magnetycznego9. W razie stwierdzenia cech powikłań infekcyjnych postępowanie obejmuje ponowne wykonanie ECPW z pobraniem żółci do badania mikrobiologicznego (hodowla mikrobiologiczna żółci daje wielokrotnie częściej wynik dodatni niż hodowla krwi – 97% vs 32%)10. Pozwala to na wdrożenie antybiotykoterapii celowanej u pacjentów z powikłaniami infekcyjnymi po ECPW.
Perforacja
Definicja i częstość występowania
Perforacja po ECPW definiowana jest jako obecność gazu lub płynnej zawartości przewodu pokarmowego poza jego światłem potwierdzona w badaniach obrazowych. To rzadkie powikłanie, występujące u 0,09-2,1% pacjentów, obarczone śmiertelnością sięgającą 8-9,9% (według starszych danych śmiertelność sięgała nawet 35,7%)11. W charakterystyce perforacji będącej powikłaniem ECPW powszechnie stosuje się klasyfikację opracowaną w 2000 roku przez Stapfer i wsp.12 (ryc. 3), w której wyróżnia się:
- uszkodzenia ściany (przeważnie bocznej lub przyśrodkowej) dwunastnicy duodenoskopem (typ I)
- uszkodzenia okolicy okołobrodawkowej podczas sfinkterotomii lub sfinkteroplastyki balonowej (typ II) (ryc. 4)
- uszkodzenia wewnątrz dróg żółciowych lub przewodu trzustkowego prowadnicą bądź innym wprowadzonym narzędziem czy stentem (typ III)
- tzw. mikroperforację manifestującą się wyłącznie bezobjawową obecnością wolnego powietrza w przestrzeni zaotrzewnowej najprawdopodobniej na skutek nadmiernej insuflacji podczas ECPW (typ IV).
Częstość występowania poszczególnych typów perforacji, oszacowaną na podstawie badań retrospektywnych i przeglądów systematycznych, przedstawiono w tabeli 5.
Czynniki ryzyka
Do czynników ryzyka perforacji po ECPW zaliczane są: starszy wiek pacjenta, zmieniona chirurgicznie anatomia górnego odcinka przewodu pokarmowego, która utrudnia wprowadzenie duodenoskopu (zwłaszcza gastrektomia metodą Billroth II oraz Roux-en-Y), nieprawidłowości w obrębie okolicy brodawki dwunastniczej większej (np. przerost gruczolakowaty, uchyłek okołobrodawkowy), trudna kaniulacja dróg żółciowych, poszerzenie przewodu żółciowego wspólnego oraz dysfunkcja zwieracza Oddiego. Do czynników ryzyka zależnych od operatora należą: jego doświadczenie, wykonanie zbyt szerokiej sfinkterotomii (preferowane jest wykonywanie następujących po sobie krótkich nacięć, aby uniknąć tzw. efektu zamka błyskawicznego) oraz uzyskiwanie dostępu do dróg żółciowych techniką nacięcia wstępnego z użyciem noża igłowego, jak również śródścienna iniekcja środka cieniującego, poszerzanie balonem zwężeń w obrębie dróg żółciowych, dłuższy czas badania (>65 min; każde dodatkowe 10 min trwania procedury zwiększa ryzyko perforacji 1,26-krotnie), wprowadzanie prowadnicy i narzędzi do dróg żółciowych na ślepo, bez kontroli fluoroskopii, oraz stosowanie prowadnic ostro zakończonych, bez hydrofilowego końca1,11,13.
Postępowanie
Postępowanie w przypadku perforacji będącej powikłaniem ECPW zależy od jej typu, a u większości pacjentów wystarczające jest leczenie endoskopowe i zachowawcze, które pozwala uniknąć operacji nawet w 90% przypadków (poza typem I perforacji).
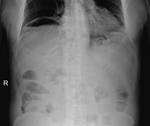
Rycina 5. Perforacja po ECPW – typowy obraz radiologiczny z charakterystycznym sierpem powietrza pod przeponą
Perforacja typu I spowodowana jest końcówką duodenoskopu, ma zwykle dużą średnicę i wiąże się z wyciekiem dużej objętości treści z dwunastnicy do otrzewnej lub przestrzeni pozaotrzewnowej. Większość perforacji typu I jest rozpoznawana już w trakcie ECPW. Potwierdzeniem radiologicznym jest zdjęcie przeglądowe jamy brzusznej (ryc. 5). Optymalnym postępowaniem w takich przypadkach jest endoskopowe zamknięcie otworu perforacji za pomocą klipsów. W większości przypadków skuteczne są klipsy wprowadzane przez kanał roboczy endoskopu (TTS – through-the-scope), a pomocne może być zmniejszenie otworu perforacji pętlą odłączalną typu endoloop. Inne techniki endoskopowego zamykania perforacji typu I to klipsy zakładane na endoskop (OTSC – over-the-scope clip) oraz urządzenia do szycia endoskopowego OverStitch, a nawet użycie kleju fibrynowego11,14. Leczenie zachowawcze obejmuje ponadto: dietę 0, żywienie pozajelitowe, stosowanie inhibitorów pompy protonowej, antybiotykoterapię szerokowachlarzową oraz założenie odbarczającego drenu nosowo-jelitowego. Odpowiednio wczesne rozpoznanie perforacji i wdrożenie właściwego leczenia pozwalają obniżyć częstość powikłań infekcyjnych oraz skrócić czas hospitalizacji. Należy jednak podkreślić, że w przypadku perforacji typu I leczenie endoskopowe i zachowawcze jest skuteczne jedynie u 13% pacjentów15. W sytuacji braku możliwości zamknięcia otworu perforacji za pomocą technik endoskopowych lub gdy perforacja została rozpoznana zbyt późno, w momencie wystąpienia powikłań, takich jak sepsa czy zapalenie otrzewnej, jedynym postępowaniem pozostaje leczenie operacyjne.
Na podstawie dotychczas opublikowanych wyników badań wykazano, że w przypadku perforacji typu II rozpoznanej w trakcie ECPW optymalnym postępowaniem jest założenie do dróg żółciowych metalowej protezy samorozprężalnej całkowicie powlekanej (FCSEMS – fully covered self-expanding metallic stent). Pozwala to na przykrycie otworu perforacji protezą, a ponadto zapewnia drenaż żółci. W badaniu Shi i wsp.16 wykazali, że założenie FCSEMS przy perforacji typu II skraca czas hospitalizacji, jak również zmniejsza ryzyko powstania ropnia w przestrzeni zaotrzewnowej16. Inną zalecaną techniką endoskopową leczenia perforacji jest zamknięcie ubytku za pomocą klipsów TTS. Wskazania do leczenia operacyjnego obejmują: szeroki otwór perforacji utrzymujący się mimo założenia FCSEMS lub klipsów (oceniony na podstawie wycieku kontrastu do przestrzeni zaotrzewnowej), sepsę o ciężkim przebiegu mimo leczenia zachowawczego, zapalenie otrzewnej oraz obecność zbiorników płynowych w przestrzeni zaotrzewnowej (aczkolwiek te ostatnie mogą być skutecznie drenowane przezskórnie lub pod kontrolą echoendoskopii)11.
Perforacje typu III i IV charakteryzują się dobrym rokowaniem i w 95% przypadków są skutecznie leczone zachowawczo. W razie zaobserwowania przecieku kontrastu poza drogi żółciowe lub trzustkowe podczas ECPW właściwym postępowaniem jest ponadto drenaż dróg żółciowych z użyciem FCSEMS lub stentu plastikowego11.