Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Mit: Potrzebujemy dodatkowych badań w celu wykazania korzyści oraz braku niekorzystnych następstw redukcji masy ciała dla matki i/lub płodu.
Fakt: Już obecnie dostępne są badania, w których wykazano, że dodatkowy przyrost masy ciała jest szkodliwy.3,9
Mit: „Niezbędne zmiany fizjologiczne” podczas ciąży powinny spowodować „przyrost masy ciała netto u matki”, który odzwierciedla obecność produktów zapłodnienia, a także powiększenie piersi, macicy itd.
Fakt: Kobiety z nadwagą i otyłe mogą wykorzystywać własne rezerwy do wygenerowania dodatkowych kalorii w celu zaspokojenia potrzeb związanych z tymi zmianami.10
Mit: Ketonuria i ketonemia wynikające ze stosowania diety powodują opóźnienie rozwoju neurologicznego płodu.
Fakt: Nie ma wiarygodnych danych przemawiających za słusznością tego twierdzenia.11,12 Opublikowane badania przeprowadzono z udziałem ciężarnych chorych na cukrzycę, u których kontrola glikemii była nieodpowiednia i występowały choroby współistniejące. W jednym z tych badań nie odnotowywano ani nie oceniano ilorazu inteligencji u matek.11 Wiadomo zaś, że iloraz inteligencji u matki odgrywa zasadniczą rolę w rozwoju dziecka.
Mit: Zmniejszenie masy ciała spowoduje, że urodzi się noworodek o zbyt małej masie w stosunku do wieku ciążowego (small-for-gestational-age, SGA).
Fakt: W 2013 roku dysponujemy lepszymi narzędziami wykrywania SGA i w przypadku wskazań podejmujemy odpowiednie interwencje.13 W obecnych wytycznych dotyczących przyrostu masy ciała podczas ciąży „nie dokonuje się rozróżnienia między dziećmi, które są konstytucyjnie lub dziedzicznie małe, są małe w następstwie zahamowania wzrostu płodu, lub też nie są małe, ale doszło u nich do zahamowania wzrostu w stosunku do ich potencjału”.14
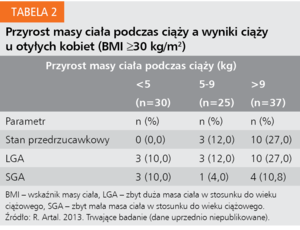
Zarówno nadmierny, jak i każdy przyrost masy ciała u pacjentek z nadwagą lub otyłych wywiera szkodliwy wpływ na wyniki ciąży. W wytycznych Institute of Medicine (IOM) z 2009 roku zmodyfikowano zalecany przyrost masy ciała u ciężarnych kobiet z BMI ≥30 kg/m2, przyjmując wartości 5-9 kg.15 Badania przeprowadzone zarówno przed ogłoszeniem tych wytycznych, jak i później wykazały, że brak przyrostu masy ciała, a nawet jej redukcja wiąże się ze zmniejszeniem częstości, z jaką dochodzi do wystąpienia stanu przedrzucawkowego, cięcia cesarskiego, urodzenia dziecka o zbyt dużej masie w stosunku do wieku ciążowego (large-for-gestational-age, LGA), porodu zabiegowego, uzyskania przez noworodka małej liczby punktów w skali Apgar, a także hospitalizacji urodzonego dziecka na oddziale intensywnej opieki noworodkowej (tab. 2).16,17 Z tego powodu wielu ekspertów stało się zwolennikami mniejszego przyrostu masy ciała, a nawet jej redukcji u pacjentek z otyłością znacznego stopnia.18
Uznając, że jedynie niewielki przyrost masy ciała, a nawet jej redukcja, w sytuacji odpowiedniego wzrastania płodu, są korzystne u otyłych pacjentek, komitet ekspertów American College of Obstetricians and Gynecologists stwierdził niedawno, że „u otyłych kobiet, których przyrost masy ciała jest mniejszy, niż jest to zalecane, przy odpowiednim wzroście płodu, nie ma dowodów, że zachęcanie do zwiększenia przyrostu masy ciała zgodnie z uaktualnionymi wytycznymi IOM wywrze korzystny wpływ na matkę lub dziecko”.13
Jak wynika z ostatnio publikowanych badań, u otyłych ciężarnych nie wykazano szkodliwości aktywności fizycznej, utrzymywania masy ciała na stałym poziomie ani redukcji masy ciała.
Jakie zagrożenia dla płodu i noworodka stwarza otyłość u matki?
Otyłość nie tylko stwarza problemy u ciężarnych kobiet, ale również wiąże się ze zwiększonym ryzykiem niepomyślnych wyników u płodu i noworodka, a także zmianami programowania płodowego, które wywierają wpływ na następne pokolenia. Wśród dzieci otyłych kobiet obserwuje się większą częstość występowania jatrogennego wcześniactwa z powodu problemów dotyczących matki, takich jak stan przedrzucawkowy. Już od kilku lat wiadomo, że u płodów otyłych kobiet ryzyko wad cewy nerwowej jest mniej więcej dwukrotne większe niż u płodów kobiet, u których masa ciała przed ciążą była prawidłowa.19 W przypadku otyłych, a zwłaszcza patologicznie otyłych ciężarnych istnieje większe prawdopodobieństwo wystąpienia wad wrodzonych u płodu (tab. 3).20
W przeprowadzonych badaniach wykazano również korelację między rosnącym BMI przed ciążą a zwiększonym ryzykiem późnych obumarć płodu (OR 2,2; 95% PU 1,2-4,1 wśród kobiet o prawidłowej masie ciała oraz OR 4,3; 95% PU 2,0-9,3 wśród otyłych kobiet).21 Rozpoznanie zaburzeń masy ciała płodu jest często trudne z powodu niedostatecznej rozdzielczości obrazowania ultrasonograficznego u otyłych, a zwłaszcza patologicznie otyłych ciężarnych. Pełna przesiewowa ocena ultrasonograficzna w poszukiwaniu wad wrodzonych może nie być możliwa.
Ryzyko makrosomii płodu jest istotne, podobnie jak ryzyko dystocji barkowej, urazów podczas porodu oraz cięcia cesarskiego. Później u tych noworodków obserwuje się większą częstość występowania otyłości w dzieciństwie, a także powikłań związanych z otyłością, takich jak cukrzyca.22
W populacji patologicznie otyłych ciężarnych występuje również zwiększone ryzyko zahamowania wzrostu płodu (8,1% vs 0,9%; p=0,03) z powodu chorób współistniejących, takich jak przewlekłe nadciśnienie obserwowane u otyłych ciężarnych.23