Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Temat numeru
Kiedy dochodzi do wczesnego poronienia
Lauren Hibler Carlos, MD1
Olga Grechukhina, MD2
Anna K. Sfakianaki, MD, MPH3
Nadrozpoznawalność wczesnego poronienia może przynosić szkody, dlatego celem jest swoistość wynosząca 100%.
ZAGADNIENIA KLUCZOW
- Błędne rozpoznanie ciąży jako niezdolnej do przeżycia może być bardziej szkodliwe niż opóźnienie rozpoznania wczesnego poronienia.
- Charakterystyczną cechą prawidłowej ciąży wewnątrzmacicznej jest wzrost stężenia hCG o co najmniej 53% w ciągu 48 godzin.
- Postępowanie wyczekujące wiąże się z większym prawdopodobieństwem nieplanowanej operacji i być może większym ryzykiem krwawień niż w przypadku innych sposobów leczenia.
- Jako możliwą przyczynę przedłużającego się krwawienia po leczeniu zachowawczym lub chirurgicznym należy brać pod uwagę nieprawidłowe wrastanie łożyska (zwłaszcza u kobiet po wcześniejszym cięciu cesarskim).
Ciąża stwarza od samego początku istotne zagrożenie dla zdrowia kobiety, a odróżnienie ciąży prawidłowej od nieprawidłowej może być trudne. Od uzyskania dodatniego wyniku testu ciążowego w próbce moczu do potwierdzenia ciąży, która jest potencjalnie zdolna do przeżycia, może upłynąć kilka tygodni, a w tym czasie mogą występować bóle czy plamienia lub też nie stwierdza się wczesnych objawów ciąży, co wywołuje niepokój pacjentki.
Głównym celem lekarza w tym czasie jest potwierdzenie umiejscowienia i potencjalnej zdolności ciąży do przeżycia. Rozpoznanie prawidłowej ciąży wewnątrzmacicznej, nieprawidłowej ciąży wewnątrzmacicznej lub nieprawidłowo umiejscowionej może być skomplikowane, natomiast ma zasadnicze znaczenie dla dalszego postępowania. Niektóre stany (np. ciąża ektopowa lub zaśniad groniasty) nie tylko nie prowadzą do urodzenia żywego dziecka, ale mogą być również przyczyną istotnej chorobowości i umieralności matczynej, jeżeli nie będą niezwłocznie leczone. Pojęcie wczesnego poronienia (early pregnancy loss lub early pregnancy failure) odnosi się do niezdolnej do przeżycia ciąży wewnątrzmacicznej, z pustym pęcherzykiem ciążowym lub pęcherzykiem ciążowym zawierającym zarodek bądź płód niewykazujący aktywności serca w ciągu pierwszych 12 tygodni i 6 dni ciąży.1 Jednocześnie przedwczesne założenie niezdolności ciąży do przeżycia może prowadzić do nadrozpoznawalności wczesnego poronienia i podejmowania nieodwracalnych w skutkach interwencji w przypadkach bardzo wczesnej, ale potencjalnie zdolnej do przeżycia ciąży. Ponieważ błędne rozpoznanie poronienia wiąże się z potencjalnie bardziej szkodliwymi następstwami niż opóźnienie takiego rozpoznania, docelowa swoistość kryteriów rozpoznawania poronienia wynosi 100%.2 Sformułowanie tego celu w kontekście kilku dużych badań wieloośrodkowych wymagało podważenia wcześniejszych kryteriów diagnostycznych i czasowych. Konsekwencją była niedawna zmiana wytycznych dotyczących rozpoznawania wczesnych poronień, polegająca na wprowadzeniu ściślejszych kryteriów oraz wydłużeniu czasu oczekiwania przed ostatecznym rozpoznaniem niezdolności ciąży do przeżycia.3,4 W niniejszym artykule dokonaliśmy przeglądu wytycznych i piśmiennictwa dotyczącego wczesnego rozpoznawania ciąży (przed upływem 13 tygodni) oraz określania jej umiejscowienia i zdolności do przeżycia.
Rozpoznanie ciąży
W większości przypadków rozpoznanie ciąży ustala się na podstawie dodatniego wyniku testu ciążowego (w moczu lub we krwi) u kobiet w wieku rozrodczym. Test ciążowy można wykonać, kiedy kobieta przewiduje ciążę lub wystąpią u niej prawidłowe objawy związane z ciążą (takie jak brak krwawień miesiączkowych, nudności i wymioty oraz bolesność piersi), nieprawidłowe objawy (nietypowe krwawienie z pochwy, ból pleców albo w podbrzuszu) lub nawet objawy niestabilności klinicznej (zagrażające życiu krwawienie z pochwy, omdlenie itd.).
Ludzka gonadotropina kosmówkowa
Obecnie stosowane testy ciążowe opierają się na wykrywaniu ludzkiej gonadotropiny kosmówkowej (hCG) w moczu lub we krwi kobiety. Ludzka gonadotropina kosmówkowa jest hormonem, glikoproteiną zbudowaną z 237 aminokwasów, wytwarzaną głównie przez komórki syncytiotrofoblastu i składającą się z podjednostek α i β. Jej główną rolą jest pobudzanie wytwarzania progesteronu przez ciałko żółte aż do mniej więcej 14 tygodnia ciąży. W prawidłowej ciąży pojedynczej stężenie hCG zaczyna się zwiększać już po 6-12 dniach od owulacji, osiągając maksymalne stężenie 100 000 mj.m./ml po około 10 tygodniach ciąży, a następnie powoli zmniejsza się aż do plateau 20 000 mj.m./ml w połowie drugiego trymestru i na tym poziomie utrzymuje się aż do rozwiązania ciąży.5,6
Mimo że w moczu ciężarnych występuje głównie podjednostka β hCG, domowe testy ciążowe zostały zaprojektowane w taki sposób, aby wykrywać zarówno hCG, jak i jej podjednostkę β. Czułość testów dostępnych w wolnej sprzedaży różni się znacznie między poszczególnymi markami i wynosi od 0,4 do 6,3 j.m./l (mimo podawanej przez producentów czułości 25 j.m./l).8
Większość testów do oznaczania w surowicy jest obecnie zaprojektowana w taki sposób, aby w jednakowym stopniu wykrywać hCG oraz jej podjednostkę β. Czułość obecnych ilościowych testów ciążowych wynosi około 25 j.m./l w przypadku testów enzymatycznych oraz 1 j.m./l w przypadku testów immunofluorescencyjnych. Górna granica zakresu wartości referencyjnych to ok. 3 j.m./l u nieciężarnych kobiet w wieku poniżej 50 lat oraz ok. 5,4 j.m./l u nieciężarnych kobiet w wieku powyżej 50 lat.9
Ultrasonograficzna ocena wczesnej ciąży
Zastosowanie ultrasonografii w ginekologii i położnictwie datuje się na 1958 rok, kiedy Donald i wsp. opublikowali w czasopiśmie „Lancet” własne doświadczenia z identyfikacją guzów jamy brzusznej za pomocą ultrasonografii.10 Od tamtego czasu ocena ultrasonograficzna stała się niemal powszechnym elementem rutynowej opieki prenatalnej w krajach rozwiniętych. Wykorzystuje się ją do rozpoznawania ciąży, oceny jej umiejscowienia i zdolności do przeżycia, a także oceny anatomii i wzrastania płodu oraz położenia łożyska. Ultrasonografia okazała się preferowaną metodą oceny zdolności ciąży do przeżycia od 1987 roku, kiedy w tym celu powszechnie dostępne stały się badania przezpochwowe.11,12 Od tamtego czasu zaproponowano kryteria rozpoznawania ciąży niezdolnej do przeżycia.
Ciążę określa się jako potencjalnie zdolną do przeżycia, jeżeli istnieje potencjał urodzenia żywego noworodka.2,12 Dwa główne kryteria, które muszą być spełnione, aby uznać ciążę za zdolną do przeżycia, to prawidłowe jej umiejscowienie w macicy oraz potencjalnie zdolny do przeżycia płód.
Umiejscowienie
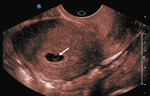
Rycina 1. Pięciotygodniowa ciąża wewnątrzmaciczna. Obraz w ultrasonografii przezpochwowej w płaszczyźnie strzałkowej ukazujący prawidłowy pęcherzyk ciążowy. Ekscentryczne umiejscowienie i reakcja doczesnej odpowiadają ciąży wewnątrzmacicznej
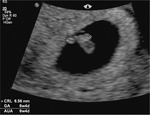
Rycina 2. Wczesna ciąża. Obraz w ultrasonografii przezpochwowej w płaszczyźnie strzałkowej ukazujący pęcherzyk ciążowy z pęcherzykiem żółtkowym


