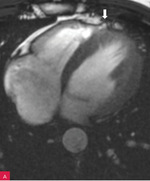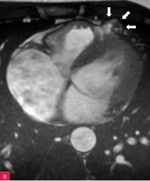
Rycina 1. Zapis 12-kanałowego EKG 36-letniego sportowca ze zdiagnozowaną arytmogenną kardiomiopatią prawokomorową, u którego w rezonansie magnetycznym serca stwierdzono regionalne zaburzenia kurczliwości prawej komory. W zapisie widoczne TAD (terminal activation delay) 63 ms w odprowadzeniach V1 i V2
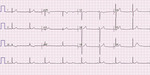
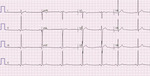
Rycina 2. Zapis 12-odprowadzeniowego EKG 22-letniego pacjenta z arytmogenną kardiomiopatią prawokomorową po przebytym nagłym zatrzymaniu krążenia w mechanizmie migotania komór. Widoczna fragmentacja zespołu QRS w odprowadzeniach znad ściany dolnej. Ponadto iloraz sumy czasu trwania zespołów QRS w odprowadzeniach V1-V3 oraz czasu trwania zespołu QRS w odprowadzeniach V4-V6 wynosi ok. 1,5
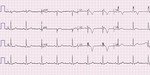
Rycina 3. Zapis 12-odprowadzeniowego EKG 29-letniego pacjenta z arytmogenną kardiomiopatią prawokomorową z towarzyszącym blokiem prawej odnogi pęczka Hisa. Iloraz amplitudy załamka r’/s jest mniejszy od jedności
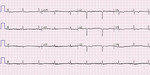
Rycina 4. Zapis 12-kanałowego EKG 36-letniej chorej z zaawansowaną postacią arytmogennej kardiomiopatii prawokomorowej z ujemnymi załamkami T w odprowadzeniach V1-V6
- Zmiany wynikające z zaburzenia procesu depolaryzacji prawej komory serca:
- Wydłużony czas narastania załamka S (liczony od nadiru załamka S do linii izoelektrycznej ≥55 ms w odprowadzeniach V1-V3) – zmiana opisywana u 19-95% pacjentów z ARVC13,25-29. Dokładny pomiar końca załamka S może być zaburzony przez jego fragmentację lub pojawienie się fali epsilon. Z tego powodu został wprowadzony nowy, alternatywny pomiar liczony od nadiru załamka S do końca wszelkich wychyleń zespołu QRS (TAD – terminal activation delay)28. Występuje u pacjentów z podwyższonym ryzykiem arytmii komorowej30 oraz rozstrzeni i dysfunkcji skurczowej prawej komory serca31. Cechuje go 59% czułość i 83% swoistość diagnostyczna32, jednak nie jest przydatny w przypadku występowania bloku prawej odnogi pęczka Hisa (RBBB – right bundle branch block)33. Przykład elektrokardiogramu z TAD ≥55 ms przedstawiono na rycinie 1.
- Fragmentacja zespołu QRS w odprowadzeniach V1-V3 – stwierdzana w 38-85% przypadków25,26,34. Obecność tej nieprawidłowości dotyczy pacjentów z wyższym ryzykiem występowania komorowych zaburzeń rytmu serca, a czułość i swoistość w ich prognozowaniu opisywano odpowiednio na poziomie 57% i 99,7%34. Przykład zapisu EKG ze wspomnianą zmianą przedstawiono na rycinie 2.
- Fala epsilon – definiowana jako niskoamplitudowy powtarzalny sygnał, dający obraz zawęźlenia na ramieniu wstępującym załamka S w odprowadzeniach V1-V3. Stwierdza się ją u 3-32% chorych z ARVC i w przeszłości była uważana za zmianę wysoce swoistą dla tego schorzenia13,25-29. Aktualnie wiadomo, że może występować również w sarkoidozie, zawale prawej komory, anomalii Uhla, po chirurgicznej korekcji tetralogii Fallota, w zespole Brugadów oraz w przebiegu niedokrwistości sierpowatej35. Co więcej, jej znaczenie jest obecnie marginalne, ponieważ, jak wykazano, istnieją znaczne rozbieżności w interpretacji poszczególnych zmian EKG jako fali epsilon36.
- Poszerzenie zespołu QRS ≥110 ms w odprowadzeniach V1-V3 – zmiana opisywana u 18-75% badanych pacjentów z ARVC13,26-29. Było to jedno z oryginalnych kryteriów wskazanych przez Fontaina37. Wiele kontrowersji budził brak adnotacji, czy może być ono stosowane u pacjentów z zaburzeniami przewodnictwa śródkomorowego33. W 2003 r. zaproponowano wykorzystanie alternatywnego wskaźnika mającego cechować się wyższą czułością i swoistością diagnostyczną, tj. ilorazu sumy czasu trwania zespołów QRS w odprowadzeniach V1, V2, V3 oraz V4, V5, V6 ≥1,238. Jednak ze względu na brak wartości klinicznej33 parametr ten nigdy nie znalazł się w oficjalnych zaleceniach, a od 2010 r. czas trwania zespołów QRS w odprowadzeniach V1-V3 nie jest w ogóle wymieniany jako kryterium diagnostyczne. Zmianę uchwyconą w zapisie elektrokardiograficznym przedstawiono na rycinie 2.
- Częściowy blok przewodnictwa śródkomorowego – zdefiniowany przez Fontaina jako wydłużenie czasu trwania zespołu QRS w odprowadzeniach V1-V3 o co najmniej 25 ms od czasu trwania QRS w odprowadzeniu V633. Występuje w 7-73% opisywanych przypadków ARVC25,27,29. Nie jest miarodajny u pacjentów z zaburzeniami przewodnictwa śródkomorowego i nigdy nie był wskazywany jako kryterium diagnostyczne33. Nie ma również wpływu na predykcję SCD25.
- Iloraz amplitudy załamka r’/s w odprowadzeniu V1 – parametr zaproponowany przez Jaina i wsp. dla chorych z RBBB. Wartość ilorazu <1 cechuje się 88% czułością oraz 86% swoistością w rozpoznawaniu ARVC, co sprawia, że jest to najrzetelniejszy parametr diagnostyczny w przypadku zaburzeń przewodnictwa śródkomorowego33. Przykład zapisu EKG ze zmianą przedstawiono na rycinie 3.
- Zmiany wynikające z zaburzenia procesu repolaryzacji prawej komory serca:
- Ujemny załamek T w odprowadzeniach V1-V3 (TWI – T wave inversion) – zmiana obecna w 10-87% przypadków ARVC13,25-29. W związku z optymalnym stosunkiem czułości i swoistości diagnostycznej wydaje się najbardziej przydatnym elektrokardiograficznym kryterium diagnostycznym33. Pojawienie się TWI w większej liczbie odprowadzeń odzwierciedla dylatację prawej komory oraz zwiększa ryzyko wystąpienia arytmii komorowej30,31, jednak jego izolowana obecność w V4-V6 jest mniej istotna32. Przykład zmiany w odprowadzeniach V1-V6 przedstawiono na rycinie 4.
- Niski woltaż zespołów QRS w odprowadzeniach kończynowych – po wykluczeniu alternatywnych przyczyn, takich jak sarkoidoza, otyłość, obecność płynu w worku osierdziowym, rozedma płuc, może świadczyć o ARVC. Stwierdzenie tej nieprawidłowości zapisu EKG jest skojarzone z obecnością włóknisto-tłuszczowej blizny zlokalizowanej subepikardialnie w obrębie ściany lewej komory7.

Tabela 1. Zestawienie nieprawidłowości elektrokardiograficznych stwierdzanych u chorych z arytmogenną kardiomiopatią prawokomorową w zależności od częstości występowania, czułości i swoistości oraz zastosowania w aktualnych kryteriach diagnostycznych
Zestawienie nieprawidłowości elektrokardiograficznych w zależności od częstości ich występowania, czułości i swoistości oraz zastosowania w kryteriach diagnostycznych zamieszczono w tabeli 1.
Zaburzenia rytmu serca w długoczasowej rejestracji EKG
Migotanie przedsionków jest najczęstszą tachyarytmią nadkomorową stwierdzaną u 9-30% chorych z ARVC8. Ryzyko wystąpienia tej arytmii jest wyższe niż w populacji ogólnej, a jej obecność istotnie obciąża rokowanie oraz świadczy o progresji dysplazji jam serca39. Na możliwość pierwotnego zajęcia przez proces chorobowy mięśniówki przedsionków zwrócili uwagę m.in. Zghaib i wsp. Pogorszenie funkcji tych jam serca zostało stwierdzone na podstawie badania rezonansu magnetycznego, co korelowało z następczym pojawieniem się arytmii przedsionkowych40.
Wśród pacjentów z ARVC komorowe zaburzenia rytmu mogą występować z różnym nasileniem, od pojedynczych dodatkowych pobudzeń komorowych do złożonych form arytmii prowadzących do SCD. Charakterystyczną morfologią dla ARVC są arytmie komorowe o morfologii bloku lewej odnogi pęczka Hisa (LBBB – left bundle branch block) oraz osi górnej, cechujące się 98% swoistością diagnostyczną32. Rejestracja w zapisie monitorowania EKG metodą Holtera ponad 500 dodatkowych pobudzeń komorowych w trakcie doby jest uznanym, czułym kryterium diagnostycznym, przydatnym w screeningu pacjentów z podejrzeniem choroby32. Pacjenci, u których nie rejestrowano arytmii komorowej, stanowią jedynie mały odsetek chorych i są obciążeni najmniejszym ryzykiem sercowo-naczyniowym12. Wyższe ryzyko wystąpienia utrwalonej arytmii komorowej jest związane zarówno z czynnikami sercowymi, jak i pozasercowymi. Częściej dotyczy to pacjentów objawowych30, z wyższą punktacją w skali diagnostycznej ARVC z 2010 r., z dysfunkcją skurczową lewej lub prawej komory serca (obniżona frakcja wyrzutowa lewej komory [LVEF – left ventricular ejection fraction] lub frakcja skracania powierzchni prawej komory [RV-FAC – right ventricular fractional area change]), podwyższonym stężeniem N-końcowego fragmentu propeptydu natriuretycznego typu B (NT-proBNP – N-terminal pro B-type natriuretic peptide) oraz wysokoczułej sercowej izoformy troponiny T (hs-cTnT – high-sensitive cardiac troponin T), co jest skorelowane z większym stopniem zaawansowania choroby41. Wśród czynników pozasercowych wymienia się m.in.: podwyższone stężenie testosteronu u chorych płci męskiej lub obniżone stężenie estradiolu u kobiet, w tym związane z okresem około- i pomenopauzalnym, co tłumaczy późniejszy początek objawów41.
SCD może być pierwszym objawem ARVC13. Arytmia komorowa, u której podstaw leży dysplazja miokardium, jest powodem 4-23% wszystkich SCD u młodych osób (<35 r.ż.)42 i bywa opisywana jako ich główna przyczyna43. Typowo wynika ona z migotania komór (VF – ventricular fibrillation) w okresach zaostrzenia choroby. W 75% przypadków pojawia się podczas codziennych czynności niezwiązanych z wysiłkiem, a jedynie w 3-5% w trakcie uprawiania sportu44. U starszych chorych częściej występują monomorficzne częstoskurcze komorowe (VT – ventricular tachycardia)45, wyzwalane w mechanizmie fali re-entry wokół obszarów uszkodzonego miokardium w fazie przewlekłej4.
Badania obrazowe
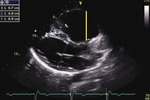
Rycina 5. Obraz echokardiograficzny arytmogennej kardiomiopatii prawokomorowej. Projekcja przymostkowa w osi długiej, zaznaczone poszerzenie wymiaru drogi odpływu prawej komory (ciągła żółta linia)
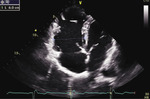
Rycina 6. Obraz echokardiograficzny arytmogennej kardiomiopatii prawokomorowej. Projekcja koniuszkowa czterojamowa, zaznaczone poszerzenie wymiaru drogi napływu prawej komory (niebieska przerywana linia)
Najbardziej dostępnym badaniem obrazowym serca jest dwuwymiarowa echokardiografia przezklatkowa (TTE – transthoracic echocardiography). Przeprowadza się ją w poszukiwaniu odcinkowych lub globalnych zaburzeń kurczliwości prawej bądź lewej komory6,7. W przeszłości w postawieniu diagnozy istotne były: wymiar drogi odpływu prawej komory (RVOT – right ventricular outflow tract), mierzony z projekcji przymostkowej w osi długiej i krótkiej, oraz RV-FAC5. Obecnie wartości te wydają się przydatne jedynie w prognozowaniu przebiegu choroby6. W tym celu można również użyć analizy oceny odkształcenia podłużnego prawej komory (RVLS – right ventricular free wall longitudinal strain). Jak pokazują badania, pacjenci z nieprawidłową wartością RVLS (powyżej 20%) mają 18-krotnie wyższe ryzyko powiększenia wymiaru RVOT, co pośrednio może wskazywać na wyższe ryzyko zgonu46. W porównaniu z rezonansem magnetycznym TTE jest mniej czuła32. Można jednak zwiększyć jej przydatność diagnostyczną, wykonując badanie trójwymiarowe47. Przykładowy obraz nieprawidłowości echokardiograficznych stwierdzonych w ARVC przedstawiono na rycinach 5 i 6.