Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Psychiatria
O zamiary samobójcze pytajmy wprost
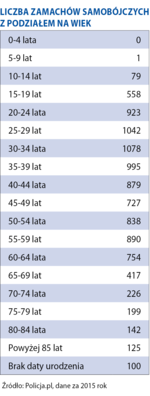
O tym, dlaczego w Polsce spadła liczba samobójstw, ale coraz częściej popełniają je dzieci, z profesorem Uniwersytetu Medycznego w Łodzi Piotrem Gałeckim, konsultantem krajowym w dziedzinie psychiatrii, rozmawia Iwona Dudzik
MT: Pacjent, który rozważa samobójstwo. Przychodzi do lekarza i…
Prof. Piotr Gałecki: Niemal zawsze jest głęboko nieszczęśliwy i zrezygnowany, ma niskie poczucie własnej wartości, ale nie zawsze musi być chory psychicznie. Nie istnieje jeden wzorzec zachowania typowy dla potencjalnego samobójcy. Część z nich podejmuje decyzję o odebraniu sobie życia pod wpływem impulsu, w reakcji na określone wydarzenie. A część jest w stanie przez długi okres od podjęcia decyzji o odebraniu sobie życia funkcjonować względnie prawidłowo, nie wzbudzając niepokoju najbliższego otoczenia.
Zjawiska samobójstwa nie da się wytłumaczyć w sposób jednostronny. Nie istnieje jeden czynnik, który decyduje, że dana osoba podejmuje decyzję o odebraniu sobie życia. Nie wszystkim samobójstwom można przypisać podstawę kliniczną.
MT: Jak rozpoznać, czy pacjent naprawdę planuje samobójstwo, czy tylko chce ponarzekać i wzbudzić zainteresowanie?
P.G.: Są pewne czynniki socjodemograficzne, które wskazują na podwyższone ryzyko. Jeśli pacjentem jest mężczyzna przed czterdziestką, który leczył się psychiatrycznie, najczęściej z powodu depresji lub schizofrenii, ma problem z alkoholem lub innym uzależnieniem, pochodzi z małej miejscowości lub ze wsi, ma niski poziom wykształcenia, nie pracuje, a w nieodległym czasie doznał deprywacji jakiegoś dobra – stracił pracę, pieniądze albo rozstał się z partnerką, lub jeśli w jego rodzinie albo on sam ma w wywiadzie próbę samobójczą – jest to obraz „statystycznego” samobójcy. Ale to tylko statystyka, nie musi zawsze odzwierciedlać sytuacji, z którą będzie miał do czynienia lekarz.
MT: A jeśli pacjent nie wspomina, że planuje samobójstwo?
P.G.: Wtedy trzeba go o to zapytać wprost. Częstym błędem, który popełniają lekarze, jest to, że boją się zadać pytanie: „Czy ma pan myśli samobójcze?”. Obawiają się, że to zbyt dziwne, niestosowne, obraźliwe. Zapewniam, że pacjenci się nie obrażą, a wręcz tego oczekują, skoro przyszli do lekarza. Nawet jeśli lekarz nie jest psychiatrą, ale np. internistą czy kardiologiem, to gdy ma wątpliwości, bo np. pacjent mówi, że nie chce mu się żyć, trzeba zadać pytanie wprost. Lekarz zawsze musi dążyć do wykluczenia najgorszej możliwości, choć oczywiście w większości przypadków okaże się, że chory ma po prostu gorszy dzień, a nie poważny problem psychiczny. Lekarz jednak nie może bać się rozwiać wątpliwości.
MT: Jak powstają skłonności samobójcze?
P.G.: Nie jest tak, że dana osoba albo je ma, albo nie. Do podjęcia decyzji o samobójstwie prowadzi złożony proces, różny w zależności od zaburzenia psychicznego. Na początku pojawia się tzw. życzenie śmierci. Pacjenci nie mówią od razu „chcę się zabić”, tylko np. „lepiej by było, gdyby mnie nie było” albo „chciałbym zasnąć i się nie obudzić”. Godzą się na śmierć. Potem pojawiają się ruminacje suicydalne, czyli luźne rozważania o samobójstwach. Chory nadal nie mówi: „Chcę popełnić samobójstwo”, ale przypomina sobie, że ktoś inny je popełnił. Szuka szczegółowych informacji, jak można się zabić. Takie myśli ma wiele osób, ale dopiero kiedy pojawiają się realne tendencje, czyli gdy pacjent ma zaplanowane samobójstwo, może do niego dojść.
MT: Jakie są kroki, decyzje podejmowane przez lekarza?
P.G.: Powinien skierować taką osobę do psychiatry, który wdroży leczenie. Należy pamiętać, że do psychiatry nie jest potrzebne skierowanie. Można taką osobę poprosić, by udała się bezpośrednio do izby przyjęć szpitala psychiatrycznego, lub zadzwonić po zespół ratownictwa medycznego w przypadku oceny zagrożenia jako bardzo duże. Trzeba jednak pamiętać, że przy leczeniu depresji początek stosowania farmakoterapii jest również bardzo niebezpiecznym okresem. Często właśnie wtedy chorzy popełniają samobójstwo. Dlaczego? Kiedy są w znacznie nasilonej depresji, nawet jeśli mają myśli samobójcze, to jest im wszystko jedno, czy żyją, czy nie. Odczuwają całkowitą apatię i spowolnienie psychoruchowe. Podczas leczenia stosujemy leki przeciwdepresyjne, które na początku działają przeciwlękowo, a dopiero następnie na komponent przeciwdepresyjny. Co się wówczas dzieje? Aktywizujemy pacjenta, lęk zmniejsza nasilenie, poprawia się napęd psychoruchowy, ale chory ma nadal obniżony nastrój, anhedonię. Między drugim a szóstym tygodniem leczenia pacjent aktywizuje się, już nie boi się samobójstwa i właśnie w tym momencie często je popełnia – paradoksalnie nie w ciężkim epizodzie depresji, ale właśnie na pierwszym etapie leczenia, kiedy jego stan psychiczny się poprawia. Kluczowe jest, aby często spotykać się z pacjentem i nie przeoczyć tego momentu.
Kolejny niebezpieczny moment pojawia się, kiedy już dość długo leczymy pacjenta, a jego stan psychiczny się nie poprawia. Wciąż występuje obniżony nastrój, niezdolność do odczuwania przyjemności i deklaruje on myśli samobójcze. Raptownie jego stan się poprawia. Nagle oświadcza, że wie, co robić, ma plany, dobrze się czuje. To paradoksalnie może oznaczać, że właśnie podjął decyzję o samobójstwie. Bo z jego perspektywy samobójstwo jawi się jako racjonalne wyjście ze złej sytuacji. Chorobowa interpretacja rzeczywistości wygląda mniej więcej tak: „Jest, było i będzie źle. Życie nie sprawia mi przyjemności. Jestem tylko obciążeniem dla najbliższych. Kiedy mnie nie będzie, wszystkim innym, a także mnie, będzie lepiej. Po co więc się męczyć?”.
Taką osobę niezmiernie ciężko odwieść od samobójstwa.
Często więc stan pacjenta poprawia się, mijają dwa tygodnie, a on dokonuje samobójstwa. W czasie rzekomej „poprawy” porządkuje swoje sprawy, np. upoważnienie małżonka do konta w banku, lista rachunków do zapłacenia.
MT: Co powinien wówczas zrobić lekarz?
P.G.: Intencji samobójczych nigdy nie należy lekceważyć. Są one bezpośrednim zagrożeniem życia, które może wymagać hospitalizacji bez świadomej zgody pacjenta, zgodnie z art. 23 lub art. 24 Ustawy o Ochronie Zdrowia Psychicznego. Zanim to nastąpi, można podjąć próbę przekonania pacjenta o podjęciu leczenia. Głównym celem jest udaremnienie próby samobójczej. Każda sytuacja jest wyjątkowa, nie ma jasnych ani prostych strategii. Każda jest jednostkowa, niepowtarzalna. Podczas rozmowy należy stworzyć atmosferę zrozumienia i zaufania. Próbować przywrócić nadzieję i zmniejszyć poczucie bezradności oraz rezygnacji pacjenta, także złagodzić je. Pomóc pacjentowi w zorientowaniu się w jego ambiwalentnych odczuciach: dąży do autodestrukcji i jednocześnie chce żyć. Przekonać go, że może panować nad swoim życiem.