Sympozjum: kardiologia
Błędy w leczeniu arytmii
dr n. med. Sławomir Katarzyński
Zaburzenia rytmu serca występują powszechnie i są jedną z najczęstszych przyczyn zgłaszania się pacjentów do lekarzy rodzinnych, internistów i kardiologów.
Objawy, jakie towarzyszą zaburzeniom rytmu serca, są niecharakterystyczne i bardzo zmienne osobniczo. Ta sama forma arytmii u części pacjentów pozostaje bezobjawowa, u części zaś jest przyczyną poważnego dyskomfortu, spadku tolerancji wysiłku, niepokoju czy innych dolegliwości. Bywa, że skąpoobjawowe zaburzenia rytmu są zwiastunem nagłego zgonu sercowego, a często powtarzające się przez lata napady arytmii nie stwarzają istotnego zagrożenia dla życia. Dlatego każdy pacjent z objawami sugerującymi występowanie zaburzeń rytmu serca zawsze wymaga szczególnej uwagi i diagnostyki w podstawowym zakresie. Pozwala to bowiem w większości przypadków potwierdzić lub wykluczyć arytmię oraz określić, czy u jej podłoża nie leży choroba serca lub inne schorzenia, np. zaburzenia czynności tarczycy, zaburzenia elektrolitowe, czy też przyczyny egzogenne. Leczenie arytmii zależy ściśle od jej rodzaju, a przede wszystkim przyczyny. Większość błędów popełnianych przez lekarzy w leczeniu zaburzeń rytmu wynika z błędnego określenia lub z nieokreślenia rodzaju tych zaburzeń oraz leczenia bez skorygowania ich przyczyn.
Migotanie przedsionków
Powszechnie wiadomo, że migotanie przedsionków (łac. FA – fibrillatio atriorum) to najczęstsza forma arytmii w codziennej praktyce klinicznej, nie dziwi więc, że u chorych z FA najczęściej zdarza się nam popełniać błędy diagnostyczne i terapeutyczne. Oto dwa przykłady.
Przypadek 1. Pacjentka, lat 67, została skierowana do kliniki kardiologii z rozpoznaniem migotania przedsionków w celu wykonania zabiegu ablacji z powodu „wielokrotnych wybitnie objawowych napadów arytmii”. Jak wynikało z wywiadu i analizy dokumentacji, pacjentka od kilku lat trafiała na oddział ratunkowy lub do izby przyjęć z powodu epizodów utraty przytomności i kołatania serca. Za każdym razem rozpoznawano wówczas migotanie przedsionków przebiegające z szybką częstością rytmu komór i wykonywano kardiowersję – elektryczną albo farmakologiczną, uzyskując powrót rytmu zatokowego. Pacjentka stosowała przewlekle doustny lek przeciwzakrzepowy (antagonistę witaminy K), utrzymując dobrą kontrolę INR.
Zabieg ablacji przebiegł bez powikłań, a pacjentkę zwolniono do domu z rytmem zatokowym, z zaleceniem stosowania β-adrenolityku w niewielkiej dawce. Po tygodniu ponownie doszło do incydentu zasłabnięcia i kołatania serca, jednak w chwili przybycia na oddział ratunkowy pacjentka miała rytm zatokowy. Konsultujący kardiolog zalecił wykonanie 24-godzinnej rejestracji EKG metodą Holtera.
Zapis Holtera ujawnił występowanie pauz rytmu zatokowego o długości do kilkunastu sekund oraz dwóch krótkich napadów migotania przedsionków tuż po epizodach bradykardii (ryc. 1).
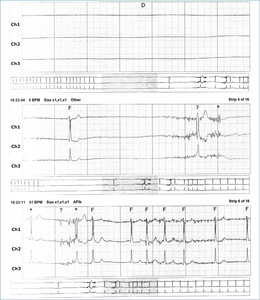
Rycina 1. Fragment zapisu EKG rejestracji całodobowej przedstawia pauzę o długości kilkunastu sekund, po której następuje wstawka epizodu migotania przedsionków i powrót rytmu zatokowego
Rycina 1. Fragment zapisu EKG rejestracji całodobowej przedstawia pauzę o długości kilkunastu sekund, po której następuje wstawka epizodu migotania przedsionków i powrót rytmu zatokowego
Na tej podstawie rozpoznano niewydolność węzła zatokowego, a pacjentkę zakwalifikowano do zabiegu wszczepienia stymulatora serca. Po implantacji stymulatora dwujamowego z elektrodą przedsionkową i komorową (układu typu DDD) nie odnotowano kolejnych incydentów zasłabnięć ani kołatania serca. W wykonanych w miesięcznych odstępach trzech 24-godzinnych zapisach EKG metodą Holtera nie odnotowano napadów migotania przedsionków, dlatego podjęto decyzję o przerwaniu leczenia przeciwzakrzepowego. Dwa lata po wszczepieniu stymulatora pacjentka pozostaje bezobjawowa i nie wymaga farmakoterapii.
Gdzie popełniono błąd?
Błędne okazało się założenie, że epizody zasłabnięcia skojarzone czasowo z migotaniem przedsionków są wynikiem hipoperfuzji mózgu spowodowanej nagłą tachykardią. To spowodowało pominięcie dokładniejszej diagnostyki zaburzeń rytmu przed podjęciem decyzji o ablacji. Wielogodzinna rejestracja zapisu EKG ujawniłaby już wówczas występowanie nawet bezobjawowej bradykardii, kierując lekarza na właściwą ścieżkę postępowania. Tymczasem zaniechanie takiego badania spowodowało, że poddano pacjentkę niepotrzebnej inwazyjnej procedurze, niosącej istotne ryzyko poważnych powikłań, między innymi udaru mózgu.
Oznaczanie stężenia hormonów tarczycowych
Pierwszym błędem, z pewnością najbardziej brzemiennym w skutki, było włączenie amiodaronu na oddziale ratunkowym bez oznaczenia stężenia hormonów tarczycowych, mimo że występowały objawy kliniczne nadczynności tarczycy, a w wywiadzie odnotowano interwencję medyczną obarczoną pewnym ryzykiem rozwoju nadczynności tarczycy (podanie kontrastu jodowego podczas interwencji wieńcowej).
Przypadek 2. Pacjent, lat 70, wezwał pogotowie ratunkowe, skarżąc się na kołatanie serca i ból w klatce piersiowej. Trzy miesiące wcześniej poddano go zabiegowi przezskórnej rewaskularyzacji lewej tętnicy wieńcowej z wszczepieniem stentu uwalniającego lek (DES – drug eluting stent) z powodu niestabilnej dławicy de novo. Od czasu zabiegu schudł 10 kg, stosując niezbyt rygorystycznie dietę, co wybitnie go cieszyło. Od miesiąca obserwował u siebie niewielkie drżenie rąk. Lekarz pogotowia stwierdził migotanie przedsionków z szybką czynnością komór i zadecydował o przewiezieniu chorego do izby przyjęć szpitala rejonowego. Tam, po oznaczeniu stężenia elektrolitów i aktywności troponin sercowych (wartości prawidłowe), zastosowano wlew dożylny amiodaronu. Po 4 godzinach uzyskano powrót rytmu zatokowego, dolegliwości bólowe w klatce piersiowej ustąpiły, a kiedy oznaczono po raz drugi aktywność troponin sercowych, wyniki były prawidłowe. Pacjenta zwolniono do domu. Ponieważ stosował kwas acetylosalicylowy i klopidogrel od czasu implantacji DES, odstąpiono od terapii antagonistą witaminy K, zalecono natomiast kontynuację leczenia amiodaronem w postaci doustnej. Przez około dwa tygodnie czuł się dobrze, choć zaobserwował nasilenie drżenia rąk i pojawiła się wzmożona potliwość, którą wiązał jednak ze stosowaniem nowego leku. Kilka dni później ponownie wystąpił napad migotania przedsionków, tym razem wlew dożylny amiodaronu na szpitalnym oddziale ratunkowym okazał się nieskuteczny i chory został przyjęty na oddział kardiologii, gdzie wykonano kardiowersję elektryczną w trybie pilnym. Uzyskano chwilowy powrót rytmu zatokowego, po 2 minutach nastąpił jednak nawrót migotania przedsionków. Wykluczono ostry zespół wieńcowy, wykonano badanie echokardiograficzne, które nie wniosło istotnych szczegółowych informacji diagnostycznych poza wykluczeniem wady zastawkowej i powiększenia lewego przedsionka. Wdrożono leczenie doustnym antagonistą witaminy K oraz poszerzono diagnostykę laboratoryjną o oznaczenie TSH, fT3 i fT4 w surowicy. Stężenie TSH wyniosło 0,0 mj./μl, przy stężeniu fT3 i fT4 4-5-krotnie powyżej górnej granicy normy, co potwierdziło podejrzenie nadczynności tarczycy. Po konsultacji endokrynologicznej włączono doustny lek tyreostatyczny, β-adrenolityk w dużej dawce oraz odstawiono amiodaron. Po uzyskaniu dobrej kontroli częstości rytmu komór i terapeutycznych wartości INR pacjenta zwolniono do domu z zaleceniem regularnej kontroli morfologii krwi w związku z leczeniem tyreostatykiem.
Przez pierwsze 2 tygodnie po zakończeniu hospitalizacji pacjent czuł się dobrze, zgodnie z zaleceniem zgłosił się do lekarza rodzinnego w celu wykonania planowanej morfologii krwi. Wyniki, poza nieco obniżoną liczbą leukocytów (3,2 × 103/μl), nie odbiegały od normy. Tydzień później nastąpiło nagłe załamanie kliniczne: chory zaczął odczuwać znaczne osłabienie i silny ból gardła; wystąpiła u niego gorączka. Lekarz rozpoznał ostre zapalenie gardła i zalecił antybiotykoterapię doustną. Po dwóch dniach stan ogólny pacjenta na tyle się pogorszył, że rodzina wezwała karetkę pogotowia. Lekarz pogotowia zadecydował, że pacjenta należy przewieźć do szpitala rejonowego. Już w szpitalu rozwinęła się ostra niewydolność oddechowa, pacjent został przekazany na oddział intensywnej terapii, zaintubowany i podłączony do respiratora. Stwierdzono ciężką leukopenię (liczba leukocytów 0,1 × 103/μl), obustronne zapalenie płuc z obrzękiem, stężenie TSH ponownie 0,0 mj./μl, fT3, fT4 ok. 10-krotnie powyżej normy. W zapisie EKG stwierdzono migotanie przedsionków z szybką czynnością komór (150/min). Po kilku godzinach wystąpiło migotanie komór oporne na defibrylację i chory zmarł.