Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Ryzyko globalne
Skoro mimo rozwoju metod obrazowania wciąż nie potrafimy identyfikować na ich podstawie osób szczególnie zagrożonych powikłaniami sercowo-naczyniowymi, pozostaje nam ocena ryzyka tych powikłań jedynie na podstawie analizy danych klinicznych. Wiadomo, że zidentyfikowane dotychczas czynniki ryzyka sercowo-naczyniowego są dwojakiego rodzaju: ustalone, czyli niepoddające się modyfikacji (wiek, płeć i uwarunkowania rodzinne), oraz poddające się modyfikacji, np. podwyższone stężenie cholesterolu w surowicy, palenie tytoniu, cukrzyca, nadciśnienie tętnicze, otyłość, mała aktywność fizyczna i inne. Istnieje szereg metod pozwalających na wstępne oszacowanie ryzyka sercowo-naczyniowego. Najczęściej stosuje się skalę NCEP ATP III (National Cholesterol Education Program – Adult Treatment Panel III), skalę ryzyka Framingham (w Stanach Zjednoczonych) oraz system SCORE (w Europie).
Skala Framingham (FRS – Framingham risk score) obejmuje czynniki związane ze zwiększonym odległym (10-letnim) ryzykiem rozwoju choroby wieńcowej. U osób niechorujących na cukrzycę należą do nich: wiek, płeć, całkowite stężenie cholesterolu w surowicy, stężenie cholesterolu HDL, palenie tytoniu oraz wartość skurczowego ciśnienia tętniczego. Wymienione czynniki ryzyka mają na skali FRS przypisane określone wartości liczbowe. Łączna suma wartości poszczególnych czynników oznacza procent prawdopodobieństwa rozwinięcia się choroby wieńcowej u danej osoby w ciągu 10 lat. Jeżeli zsumowana wartość wynosi <10%, wówczas ryzyko choroby uważa się za niskie, przy wartościach 10-20% przyjmuje się, że ryzyko jest pośrednie, a wartości >20% oznaczają wysokie ryzyko.
Model SCORE (Systematic Coronary Risk Evaluation), w przeciwieństwie do FRS pozwala na oszacowanie indywidulanego ryzyka zgonu w okresie następnych 10 lat z przyczyn sercowo-naczyniowych wywołanych miażdżycą, a nie tylko chorobą wieńcową. Bazuje on na danych europejskich, wydaje się zatem bardziej odpowiedni dla populacji Polski niż model amerykański, tym bardziej że daje wgląd w globalne ryzyko powikłań spowodowanych rozwojem miażdżycy. Najnowszą wersję SCORE znajdziemy w wydanych w ubiegłym roku wytycznych European Society of Cardiology i European Atherosclerosis Society (ESC/EAS) poświęconych diagnostyce i terapii zaburzeń lipidowych. Uwzględniono w niej podział Europy na kraje o wysokim i niskim ryzyku powikłań sercowo-naczyniowych; dla każdego z tych regionów opracowano osobne tablice. Szacując ryzyko całkowite, uwzględnia się wiek, płeć, palenie papierosów, całkowite stężenie cholesterolu, skurczowe ciśnienie tętnicze oraz (co wprowadzono w 2011 r.) stężenie cholesterolu HDL.5 Trzeba zaznaczyć, że skala ta nie znajduje zastosowania u osób z potwierdzonymi chorobami układu krążenia, chorych na cukrzycę typu 2 i 1 z mikroalbuminurią, z przewlekłą chorobą nerek oraz bardzo silną ekspresją pojedynczego czynnika ryzyka. Wymieniona grupa chorych obciążona jest bowiem automatycznie wysokim lub bardzo wysokim ryzykiem powikłań sercowo-naczyniowych i zgonu, przez co wymaga natychmiastowego podjęcia intensywnego leczenia zwalczającego wszystkie modyfikowalne czynniki ryzyka. Za dolny próg podwyższonego ryzyka wg SCORE przyjęto wartość 5%. Autorzy prezentowanego systemu podają, że uwzględnienie w modelu dodatkowo stężenia triglicerydów, homocysteiny i CRP oznaczonego metodą wysokiej czułości (hsCRP – high sensitivity CRP) nie zmienia istotnie oszacowanego ryzyka indywidualnego i dlatego nie zdecydowali się na dodanie tych parametrów do skali SCORE. Zaznaczają ponadto, że w przypadku obciążonego wywiadu rodzinnego wartość ryzyka oszacowaną na podstawie tablic należy pomnożyć przez 1,7 u kobiet i 2,0 u mężczyzn, natomiast w przypadku rodzin długowiecznych oraz u osób z bardzo wysokim stężeniem cholesterolu HDL rzeczywiste ryzyko może być znacznie mniejsze, niż wynika z tabel.
Reasumując, można wyróżnić 4 klasy ryzyka:5
- Ryzyko bardzo wysokie: pacjenci z potwierdzoną inwazyjnie lub nieinwazyjnie chorobą układu krążenia (zmiany w koronarografii, dodatni wynik echokardiografii obciążeniowej, badań radioizotopowych, obecność blaszki miażdżycowej w USG tętnic szyjnych), pacjenci po zawale mięśnia sercowego, po ostrych zespołach wieńcowych, po rewaskularyzacji chirurgicznej lub przezskórnej w dowolnym obszarze naczyniowym, po niedokrwiennym udarze mózgu, z miażdżycą tętnic obwodowych, z cukrzycą typu 2 lub 1 i powikłaniami (np. mikroalbuminurią), z chorobą nerek (GFR <60 ml/min/1,73 m2 powierzchni ciała) oraz wszyscy z punktacją SCORE ≥10%.
- Ryzyko wysokie: wszyscy z punktacją SCORE ≥5% i <10% oraz osoby ze znaczną ekspresją pojedynczego czynnika ryzyka, np. ciężkim nadciśnieniem czy rodzinną postacią hipercholesterolemii.
- Ryzyko umiarkowane: osoby z punktacją SCORE ≥1% i <5%.
- Ryzyko niskie: osoby z punktacją SCORE <1%.
Zwalczanie czynników ryzyka
Jeśli ocena ryzyka wykaże, że jest ono zwiększone, konieczne jest podjęcie wieloletnich działań w celu jego redukcji. Stwierdzenie takie wydaje się truizmem, jednak, jak pokazuje codzienna praktyka, właśnie wieloletni charakter interwencji budzi największy sprzeciw pacjentów. Niestety, w powszechnym rozumieniu chorobę należy wyleczyć i o niej zapomnieć. Profilaktyka miażdżycy ma jednak sens tylko wtedy, gdy prowadzi się ją systematycznie przez lata. Podstawą postępowania jest zatem edukacja prowadzona zarówno w skali społecznej za pomocą środków masowego przekazu, jak i indywidualnie w gabinecie lekarza. Trudno bowiem spodziewać się, by ktokolwiek stosował się przez lata do zaleceń, których zasadności nie rozumie i nie wie, jak wiele może zyskać dzięki odpowiedniemu postępowaniu. Każdego pacjenta należy traktować indywidualnie, a podstawowe zagadnienia dotyczące terapii powinno się omawiać wielokrotnie podczas kolejnych spotkań. Warto, by osoby odpowiedzialne za prowadzenie edukacji same zostały wcześniej przeszkolone przez specjalistów z dziedziny public relations, ponieważ metody wykorzystywane powszechnie w reklamie czy kształtowaniu wizerunku mogą się okazać bardzo pomocne w przekonywaniu pacjentów o konieczności zdecydowanych działań prozdrowotnych.
Należy pamiętać, że regresja miażdżycy jest możliwa, co jest jednym z najważniejszych faktów dotyczących terapii przeciwmiażdżycowej, dającym zarazem najwięcej nadziei. Skuteczność interwencji farmakologicznych, w tym jej wpływ na zmniejszenie śmiertelności całkowitej, potwierdzono w badaniach klinicznych z twardymi, klinicznymi punktami końcowymi. Na podstawie tych badań opracowywane są wytyczne postępowania zgodne z aktualnym stanem wiedzy. W 2011 r. opublikowano nowe wytyczne zwalczania zaburzeń lipidowych,5 na 2012 r. zapowiadane są uaktualnione wytyczne omawiające kompleksowo zagadnienie profilaktyki chorób układu krążenia. Jedno przesłanie zaleceń jest niezmienne – należy zwalczać absolutnie wszystkie modyfikowalne czynniki ryzyka. Zmienia się jedynie to, jak agresywnie to robić. Najlepszym przykładem są zalecenia dotyczące redukcji stężenia cholesterolu za pomocą statyn. W kolejnych wersjach wytycznych docelowe wartości cholesterolu LDL są niższe. Obecnie zalecane stężenia LDL wynoszą: u pacjentów z grupy bardzo wysokiego ryzyka <70 mg/dl (gdy takich wartości nie da się osiągnąć, zaleca się obniżenie stężenia o ≥50% w stosunku do wartości początkowej); u pacjentów z grupy wysokiego ryzyka <100 mg/dl; a w grupie ryzyka umiarkowanego <115 mg/dl. Wybór konkretnej statyny i jej dawki powinien być podyktowany stopniem wymaganej redukcji stężenia cholesterolu LDL. Po określeniu wartości wyjściowej i pożądanej należy odczytać z odpowiedniej tabeli odsetkową wielkość redukcji (tab.).
|
Tabela. O ile procent należy obniżyć stężenie cholesterolu LDL u pacjenta, znając stężenie wyjściowe oraz pożądaną wartość docelową, zależną od tego, czy należy on do grupy bardzo wysokiego, wysokiego czy umiarkowanego ryzyka powikłań sercowo-naczyniowych. Opracowano na podst. 5. pozycji piśmiennictwa. |
||||
|
Wyjściowe stężenie cholesterolu LDL |
Przybliżona redukcja w % konieczna do osiągnięcia odpowiedniego stężenia cholesterolu LDL |
|||
|
<1,8 mmol/l (<70 mg/dl) |
<2,5 mmol/l (<100 mg/dl) |
<3 mmol/dl (<115 mg/dl) |
||
|
>6,2 mmol/l |
>240 mg/dl |
>70 |
>60 |
>55 |
|
5,2-6,2 mmol/l |
200-240 mg/dl |
65-70 |
50-60 |
45-55 |
|
4,4-5,2 mmol/l |
170-200 mg/dl |
60-65 |
40-50 |
30-45 |
|
3,9-4,4 mmol/l |
150-170 mg/dl |
55-60 |
35-40 |
25-30 |
|
3,4-3,9 mmol/l |
130-150 mg/dl |
45-55 |
25-35 |
10-25 |
|
2,9-3,4 mmol/l |
110-130 mg/dl |
35-45 |
10-25 |
<10 |
|
2,3-2,9 mmol/l |
90-110 mg/dl |
22-35 |
<10 |
– |
|
1,8-2,3 mmol/l |
70-90 mg/dl |
<22 |
– |
– |
Znając siłę działania poszczególnych statyn (ryc. 2), możemy zdecydować, czy dany lek ma potencjał, aby w sposób oczekiwany zmniejszyć stężenie cholesterolu LDL.
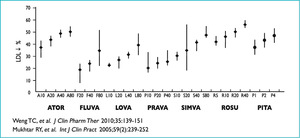
Rycina 2. Porównanie siły działania hipolipemizującego poszczególnych statyn w zależności od dawki. Opracowano na podst. 5. pozycji piśmiennictwa.
Nakłonienie pacjenta do zaprzestania palenia tytoniu to kolejne trudne zadanie. Wydaje się, że kluczem do sukcesu jest wyrobienie u niego silnej motywacji, czemu służy edukacja. Ważna jest też siła perswazji lekarza oraz rodziny i otoczenia pacjenta. Pomocne może być zastosowanie nikotynowej terapii zastępczej, szczególnie u osób bardzo silnie uzależnionych od nikotyny. Skuteczność rzucania palenia zwiększa też bupropion i wareniklina, oba leki zostały dopuszczone do stosowania u osób z chorobami układu krążenia.1
Leki antyagregacyjne wskazane są u wszystkich pacjentów z grup wysokiego i bardzo wysokiego ryzyka, w monoterapii podobną skuteczność wykazują kwas acetylosalicylowy w dawce 75-100 mg i klopidogrel. Przewlekła terapia skojarzona wiąże się ze wzrostem ryzyka powikłań krwotocznych przewyższającym potencjalne korzyści i nie powinna być rutynowo stosowana.
U wszystkich pacjentów z nadciśnieniem wskazane jest leczenie hipotensyjne. U większości pacjentów zalecana jest redukcja ciśnienia do wartości <140/90 mmHg (<130/80 mmHg u pacjentów z cukrzycą i chorobami nerek). Podkreśla się, że działanie przeciwmiażdżycowe wykraczające poza samą tylko skuteczność hipotensyjną wykazują inhibitory ACE.
Sporo kontrowersji budzi obecnie strategia leczenia cukrzycy typu 2. O ile większość towarzystw naukowych wyraża pogląd, że należy dążyć do zmniejszenia poziomu HbA1c do <6,5-7%, to już wybór między schematami liberalnej i ścisłej kontroli glikemii budzi wątpliwości i nie ma twardych dowodów na większą skuteczność jednej z nich w profilaktyce powikłań makroangiopatycznych (miażdżycowych) cukrzycy. Ważne, by mieć świadomość, że u pacjenta z cukrzycą, który nie przebył dotychczas żadnego incydentu niedokrwiennego, ryzyko np. zawału mięśnia sercowego jest takie samo jak u osoby niechorującej na cukrzycę, która przebyła zawał mięśnia sercowego (a więc należącej do grupy najwyższego ryzyka). Pociąga to za sobą konieczność maksymalnie agresywnego zwalczania pozostałych czynników ryzyka, przede wszystkim zaś stosowania silnych statyn i leków antyagregacyjnych.
Zmiana stylu życia, a więc zwiększenie aktywności ruchowej i modyfikacja diety to również zadanie na lata. Za niezdrowy styl życia po części odpowiedzialny jest postęp cywilizacyjny, dlatego tylko działania globalne, na skalę całych społeczeństw, mogą przynieść adekwatny efekt. Przykład Finlandii, gdzie w 1972 r. zapoczątkowano Program Północnokarelski, promujący zmiany w zakresie odżywiania, zwalczanie czynników ryzyka i zwiększenie aktywności ruchowej, pokazuje, że jest to możliwe. W Północnej Karelii (region Finlandii) w latach 1972-2007 odsetek mężczyzn w wieku 30-59 lat palących tytoń zmniejszył się z 52% do 31%. Zwiększył się natomiast odsetek palących kobiet – z 10 do 18%. Średnie stężenie cholesterolu w surowicy zmniejszyło się u mężczyzn z 6,9 mmol/l (266 mg/dl) do 5,4 mmol/l (208 mg/dl), a u kobiet z 6,8 mmol/l (263 mg/dl) do 5,2 mmol/l (201 mg/dl). Ciśnienie tętnicze u mężczyzn obniżyło się ze 149/92 do 138/83 mmHg, a u kobiet ze 153/92 do 134/78 mmHg. Redukcji czynników ryzyka towarzyszył spadek umieralności z powodu chorób układu krążenia o 80% (w tym z powodu choroby niedokrwiennej serca o 85%, a z powodu udaru mózgu o 69%) i z powodu nowotworów złośliwych o 67%, a umieralność ogólna (z jakiejkolwiek przyczyny) zmniejszyła się o 63%. Wykazano, że redukcja czynników ryzyka na poziomie populacyjnym w największym stopniu odpowiada za zmniejszenie umieralności z powodu chorób układu krążenia, a największe znaczenie miało zmniejszenie stężenia cholesterolu.6
Podsumowanie
Agresywne zwalczanie czynników ryzyka rozwoju miażdżycy jest i będzie najskuteczniejszym sposobem zapobiegania incydentom krytycznego niedokrwienia różnych narządów. Ze względu na to, że wciąż nie potrafimy za pomocą badań obrazowych skutecznie identyfikować osób szczególnie predysponowanych do wystąpienia takich zdarzeń pozostaje nam polegać na ocenie całkowitego ryzyka w oparciu o uznane skale, takie jak SCORE. W grupach podwyższonego ryzyka wskazane jest wielokierunkowe leczenie, w tym przede wszystkim dążenie do redukcji za pomocą statyn stężenia cholesterolu LDL do wartości <70 mg/dl lub o ponad 50% wartości wyjściowej, normalizacja ciśnienia tętniczego, stosowanie leków antyagregacyjnych i zaprzestanie palenia tytoniu. Badania potwierdziły, że tak prowadzone działania uzupełnione modyfikacją stylu życia istotnie zmniejszają ryzyko wystąpienia incydentów wieńcowych, udarów mózgu, krytycznego niedokrwienia kończyn oraz globalnie: śmiertelność z przyczyn sercowo-naczyniowych i całkowitą, czyli przedłużają życie.