150 zł TANIEJ tylko do 23:59 | Weź udział w kongresie online Akademia po Dyplomie PSYCHIATRIA 2026 już 6-7 marca. Kup bilet >
Horyzonty medycyny
Postępy w rozpoznawaniu i leczeniu chorób opłucnej
Najib M. Rahman Robert J. O. Davies
Wprowadzenie
Zwiększona ilości płynu w jamie opłucnej jest częstym problemem w praktyce klinicznej. Ocenia się, że w Wielkiej Brytanii i USA występuje rocznie ok. 250 tys. nowych przypadków nowotworowego wysięku w jamie opłucnej i 60 tys. nowych przypadków zakażeń z zajęciem opłucnej, choć częstość występowania zespołów przebiegających z płynem w jamie opłucnej nie była dotąd przedmiotem zakrojonych na szeroką skalę badań epidemiologicznych. W poniższym artykule omówiono postęp, jaki dokonał się w ostatnim czasie w zakresie rozpoznawania i leczenia najczęstszych chorób przebiegających z obecnością płynu w jamie opłucnej.
Nowotworowy wysięk w jamie opłucnej – strategie diagnostyczne
Częstość występowania nowotworowego wysięku w jamie opłucnej oceniana jest na 660 przypadków na milion osób rocznie. U ok. 50% pacjentów kierowanych do oddziałów pulmonologicznych w celu diagnostyki płynu w jamie opłucnej rozpoznaje się nowotwór złośliwy, a pierwszym objawem ponad 10% chorób nowotworowych jest właśnie wysięk opłucnowy. Najczęstszą przyczyną nowotworowego wysięku w jamie opłucnej jest wtórny rozsiew nowotworu z pierwotnego ogniska w płucu, piersi, jajniku lub w przebiegu chłoniaka. Należy jednak zwrócić uwagę, że w znacznym odsetku przypadków pierwotne ognisko nowotworu pozostaje niezidentyfikowane (często dotyczy to histologicznego rozpoznania adenocarcinoma).1 Najczęstszym pierwotnym nowotworem opłucnej jest międzybłoniak opłucnej (mesothelioma), a w najbliższych dwudziestu latach oczekiwana jest prawdziwa epidemia zachorowań i zgonów z powodu tego nowotworu w związku ze znacznym importem azbestu, jaki miał miejsce w latach 60. i 70. XX w.
Ostateczne rozpoznanie nowotworowego wysięku w jamie opłucnej polega na cytologicznym (histologicznym) potwierdzeniu obecności komórek nowotworowych w płynie z jamy opłucnej lub w samej opłucnej. Pierwszym zalecanym badaniem jest diagnostyczne nakłucie jamy opłucnej (torakocenteza), które umożliwia stwierdzenie obecności przesięku lub wysięku (problem został szczegółowo opisany w innej publikacji,2 ale warto pamiętać, że prawie 10% przypadków jednostronnego przesięku w opłucnej jest wynikiem choroby nowotworowej), a także pozwala na rozpoznanie zakażenia opłucnej i pobranie płynu do badania cytologicznego. Jednokrotne nakłucie i pobranie płynu z jamy opłucnej w ok. 60% przypadków wystarcza, aby doświadczony patolog rozpoznał nowotwór złośliwy, zaś drugie (ale nie trzecie) nakłucie w sposób umiarkowany zwiększa czułość diagnostyczną.1
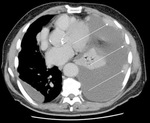
Rycina 1. Tomografia komputerowa z kontrastem w późnej fazie żylnej ukazuje guzkowe zmiany w opłucnej (strzałki)
W przypadku ujemnego wyniku badania cytologicznego kolejnym badaniem z wyboru jest tomografia komputerowa klatki piersiowej z kontrastem (TK), która charakteryzuje się dużą czułością w odniesieniu do nowotworowych chorób opłucnej.1 TK ukazuje budowę anatomiczną powierzchni opłucnej i pozwala na ocenę płuc (w poszukiwaniu guza zlokalizowanego w miąższu płuc lub w świetle oskrzeli) oraz struktur śródpiersia. TK klatki piersiowej z oceną opłucnej najlepiej wykonać przed całkowitym opróżnieniem jamy opłucnej z płynu i po wzmocnieniu kontrastem w późnej fazie żylnej. Pozwala to na ocenę zmian w postaci guzków oraz pogrubień na powierzchni opłucnej, uważanych za pewne objawy zajęcia opłucnej przez nowotwór złośliwy (ryc. 1).
Badanie TK może wprawdzie wykazać cechy procesu nowotworowego, ale wymagane jest histologiczne lub cytologiczne potwierdzenie rozpoznania, gdyż ma ono wpływ na wybór postępowania leczniczego (chemioterapia, radioterapia oraz miejscowa radioterapia w przypadku międzybłoniaka), pozwala na złożenie wniosku o odszkodowanie z tytułu choroby oraz umożliwia ustalenie rokowania. Kolejnym krokiem diagnostycznym było zazwyczaj przeprowadzenie zamkniętej lub ślepej biopsji opłucnej (np. biopsja igłą Abramsa), ze skutecznością diagnostyczną o 7-27% wyższą niż skuteczność badania cytologicznego płynu, nieco mniejszą w przypadku międzybłoniaka.1 Proces nowotworowy często rozwija się w postaci plamistych zmian w opłucnej, szczególnie w jej podstawnych częściach, a więc technika ślepej biopsji, przy stosowaniu której zwykle omijane są dolne części opłucnej – może mieć małą skuteczność rozpoznawczą.
Nowe badania wskazują, że w przypadku nowotworowego wysięku w jamie opłucnej biopsja wykonywana pod kontrolą TK ma wysoką skuteczność diagnostyczną. Maskell i wsp.3 w badaniu z randomizacją dokonali bezpośredniego porównania wyników biopsji opłucnej pod kontrolą TK i biopsji opłucnej igłą Abramsa u pacjentów z płynem wysiękowym w jamie opłucnej i ujemnym wynikiem badania cytologicznego. Po wykonaniu badania TK klatki piersiowej 50 pacjentów przydzielono losowo do grupy, w której doświadczony diagnostyk wykonywał biopsję opłucnej igłą Abramsa lub do grupy, w której wykonywano biopsję pod kontrolą TK. Zrandomizowano 32 pacjentów, spośród których u 19 rozpoznano międzybłoniaka opłucnej; liczba pacjentów, u których w wyjściowym badaniu TK stwierdzono minimalne pogrubienie opłucnej (<5mm) była jednakowa w obu grupach (n=17). Stwierdzono, że biopsja opłucnej pod kontrolą TK miała znacznie większą czułość diagnostyczną, wynoszącą 87% w porównaniu z czułością biopsji wykonanej igłą Abramsa, wynoszącą 47% (p=0,02).3 W praktyce klinicznej wyniki te pozwalają uniknąć powtarzania biopsji w 40% przypadków, jeśli wyjściową metodą diagnostyczną jest biopsja pod kontrolą TK. Warto zwrócić uwagę, że wyniki tych badań przyczyniły się do zaprzestania w wielu ośrodkach klinicznych diagnostyki nowotworowego wysięku w jamie opłucnej za pomocą ślepej biopsji.
Biopsja pod kontrolą TK ma w przypadku nowotworowego wysięku w jamie opłucnej dużą trafność diagnostyczną, ale często może być konieczne przeprowadzenie zabiegów inwazyjnych, których celem jest drenaż objawowego wysięku opłucnowego i zapobieganie nawrotom. Wartościową techniką jest torakoskopia wykonywana w znieczuleniu miejscowym przez specjalistę chorób płuc, z zastosowaniem sedacji zamiast znieczulenia ogólnego. Zabieg ten pozwala wykonać biopsję zmienionej chorobowo tkanki (pod kontrolą wzroku), całkowity drenaż jamy opłucnowej oraz obliterację opłucnej (pleurodezę). Wartość diagnostyczna torakoskopii jest podobna do wartości biopsji pod kontrolą TK, a badania retrospektywne wskazują, że czułość tej procedury w nowotworowym wysięku opłucnowym przekracza nawet 90%.4
Wziąwszy pod uwagę wartość diagnostyczną innych metod, należy stwierdzić, że biopsja igłą Abramsa nie jest obecnie techniką zalecaną w przypadku podejrzenia nowotworowego wysięku, jeśli istnieją warunki do zastosowania bardziej nowoczesnych procedur.
Gruźlicze zapalenie opłucnej – strategia diagnostyczna
Gruźlicze zapalenie opłucnej, które należy odróżniać od ropniaka opłucnej w przebiegu gruźlicy, powstaje w wyniku opóźnionej reakcji nadwrażliwości na prątki gruźlicy w jamie opłucnej. Tworzący się wysięk opłucnowy zawiera więc stosunkowo niewiele prątków; wykazuje charakterystyczne cechy zapalenia według kryteriów biochemicznych i cechy wysięku limfocytarnego. Badanie płynu uzyskanego w wyniku nakłucia opłucnej, polegające na barwieniu metodą Ziehla-Nielsena i hodowli prątków, daje często wyniki negatywne, a do ustalenia rozpoznania konieczne jest zwykle uzyskanie materiału do badania histopatologicznego, w którym stwierdza się ziarninę z obecnością serowacenia.
Gruźlicze zapalenie opłucnej rozwija się na całej powierzchni opłucnej w postaci rozsianych jednolitych zmian, dlatego też ślepa biopsja opłucnej ma w tym przypadku wysoką trafność diagnostyczną. W większości doniesień podawana jest łączna czułość dwóch metod: biopsji igłą Abramsa i posiewu, wynosząca około 80%.5 Niedawno dokonano bezpośredniego porównania biopsji igłą Abramsa i torakoskopii w badaniu z udziałem 51 pacjentów pochodzących z rejonu charakteryzującego się endemicznym występowaniem gruźlicy.5 Torakoskopia miała większą czułość diagnostyczną niż zamknięta biopsja opłucnej (czułość oraz swoistość torakoskopii z uwzględnieniem badania histologicznego i posiewu wynosiła 100%; w przypadku zamkniętej biopsji opłucnej czułość wynosiła 79%, a swoistość 100%).5 Można obliczyć, że ujemna wartość predykcyjna wynosi 100% w przypadku torakoskopii i 50% w przypadku biopsji igłą Abramsa. Podsumowując, należy stwierdzić, że ze względu na wysoką czułość i dostępność zamknięta biopsja opłucnej jest dobrą techniką diagnostyczną w przypadku podejrzenia gruźliczego zapalenia opłucnej, ale torakoskopia ma najwyższą czułość ze wszystkich opisanych dotychczas technik badawczych. Zamkniętą biopsję opłucnej można więc uznać za technikę diagnostyczną pierwszego wyboru u chorych z podejrzeniem gruźliczego zapalenia opłucnej, chyba że w danym ośrodku istnieją warunki do wykonania torakoskopii.
Zapobieganie nawrotom wysięku opłucnowego
Wysięk opłucnowy jest najczęściej związany z chorobą nowotworową, ale do nawracającego wysięku, który upośledza sprawność chorego może dochodzić również w przebiegu chorób serca, wątroby i tkanki łącznej. Usuwanie płynu z jamy opłucnej za pomocą jej nakłucia lub drenażu opłucnowego łagodzi objawy, ale może być bolesne, gdyż ściana klatki piersiowej i opłucna ścienna mają bogate unerwienie czuciowe. W większości przypadków nowotworowego wysięku w opłucnej dochodzi do jego nawrotu, a odsetek nawrotów sięga 100% w czasie miesiąca. U chorych w zadowalającym stanie sprawności zalecane jest radykalne leczenie za pomocą obliteracji opłucnej,1 która wywołując zapalenie z podrażnienia powoduje przyleganie do siebie opłucnej trzewnej i ściennej oraz zarastanie jamy opłucnowej.
Dotychczas zbadano działanie wielu substancji jako potencjalnych środków do pleurodezy. W badaniach klinicznych wykazano, że najskuteczniejszym środkiem obliterującym jest sterylny talk (krzemian magnezu) – skuteczność zabiegu wynosiła 88-100% po miesiącu od pleurodezy.1 Niestety, obliteracja opłucnej talkiem związana jest z licznymi działaniami niepożądanymi. Międzynarodowe badanie, w którym wzięło udział ponad 800 pulmonologów wykazało, że ponad połowa z nich spotkała się z przypadkami zaburzeń czynności układu oddechowego po obliteracji talkiem zarówno przez drenaż opłucnowy (podanie zawiesiny), jak i podczas torakoskopii (pudrowanie opłucnej).6 W piśmiennictwie opublikowano 30 opisów przypadków zespołu ostrej niewydolności oddechowej dorosłych (ARDS – adult respiratory distress syndrome), który rozwinął się po podaniu talku do opłucnej (19 przypadków po podaniu zawiesiny i 15 przypadków po zabiegu pudrowania opłucnej) i w dziewięciu przypadkach zakończył się zgonem. Badania obliteracji opłucnej talkiem prowadzone na modelach zwierzęcych wykazały, że cząsteczki talku ulegają znacznemu rozproszeniu w tkankach, docierając do jamy brzusznej i mózgu.7 Uważa się, że jest to wynikiem przedostawania się talku przez pory limfatyczne w opłucnej ściennej (pory Wanga), które mają stałą średnicę wynoszącą około 10 μm. Talk wykorzystany w Europie był frakcjonowany – przesiewano go w celu usunięcia drobnych cząstek (<15 μm), podczas gdy talk stosowany w USA nie był poddawany temu procesowi (talk mieszany).8 W większości przypadków objawy ARDS wystąpiły w rejonach, gdzie częściej stosowano talk mieszany, zawierający drobne cząstki (<15 μm), niż talk frakcjonowany, w związku z tym wysunięto hipotezę, że toksyczność talku była związana z przedostawaniem się małych cząstek przez pory w opłucnej ściennej.

Rycina 2. Zmiany utlenowania krwi i stężeń białka C-reaktywnego (CRP) po obliteracji opłucnej za pomocą talku mieszanego i talku drobnoziarnistego. (Zaadaptowano z Maskell i wsp. za zgodą American Thoracic Society8)
Przeprowadzono badania z randomizacją mające na celu ocenę reakcji ogólnoustrojowej na środki obliterujące. Maskell i wsp. włączyli do badania chorych z nowotworowym wysiękiem w jamie opłucnej, których przydzielono losowo do grupy obliteracji tetracykliną lub talkiem.8 W przypadku zastosowania talku stwierdzono znacznie większe natężenie procesu zapalenia w obrębie tkanki płucnej, mierzonego za pomocą stężenia białka C-reaktywnego (CRP), niż w przypadku obliteracji tetracykliną. Czterdziestu ośmiu pacjentów zrandomizowano do grupy pleurodezy talkiem mieszanym (n=24) lub talkiem frakcjonowanym (n=24) i w pierwszej grupie stwierdzono znacznie większy wpływ talku na wymianę gazową w płucach oraz układowe i płucne markery stanu zapalnego. Talk frakcjonowany wywoływał niewielką zmianę prężności tlenu we krwi po obliteracji opłucnej (0,7 kPa), a talk mieszany powodował spadek o ok. 2 kPa; różnica ta była znamienna statystycznie (p=0,01). Systemowa reakcja zapalna była natomiast większa w grupie, której podawano talk frakcjonowany, co udowodniły badania CRP we krwi (100 μg/l vs 150 μg/l, p=0,04)8 (ryc. 2). Łączne wyniki tych badań wskazują, że stosowanie talku mieszanego związane jest ze zwiększoną układową i płucną reakcją zapalną, która prawdopodobnie powstaje na skutek opisanych wyżej mechanizmów. Przeprowadzone ostatnio dwa duże badania pozwalają na pośrednie porównanie talku stosowanego w USA (talk mieszany) i w Europie (talk frakcjonowany). W dużym badaniu amerykańskim oceniającym skuteczność pleurodezy podczas torakoskopii w porównaniu z konwencjonalną metodą obliteracji przez dren opłucnowy wykazano, że częstość występowania ARDS wynosiła ok. 4% w grupie 400 pacjentów, którym podano talk mieszany.9 W odróżnieniu od tych wyników, w dużym europejskim badaniu kohortowym analizie prospektywnej poddano 500 przypadków, w których frakcjonowany talk został podany podczas torakoskopii i nie stwierdzono ani jednego przypadku ARDS.10 W podsumowaniu można stwierdzić, że talk jest najbardziej skutecznym środkiem do obliteracji opłucnej, przy czym talk frakcjonowany powoduje mniejszą liczbę działań niepożądanych, w tym ARDS.