Opublikowane dotychczas badania wskazują na możliwość interakcji między klopidogrelem i PPI, upośledzającej konwersję klopidogrelu do jego aktywnej postaci. Jednakże ta potencjalna interakcja nie znajduje potwierdzenia klinicznego w poprawnie przeprowadzonych badaniach klinicznych.6
Wiedza na temat wskazań lub braku wskazań do gastroprotekcji z zastosowaniem PPI jest jednak dalece niewystarczająca wśród lekarzy przepisujących omawiane leki. W jednym z ostatnich badań przeprowadzonych w USA z udziałem grupy chorych stosujących podwójną terapię antyagregacyjną wykazano, że gastroprotekcję za pomocą PPI poprawnie zastosowano tylko u 48% pacjentów.5 Wśród pozostałych chorych 56% wymagało gastroprotekcji, lecz jej nie otrzymało, a u 44% wdrożono PPI przy braku wskazań do ich stosowania.
Bezpieczeństwo długotrwałej terapii PPI
Przez wiele lat PPI były i nadal są uznawane za leki dobrze tolerowane oraz bezpieczne – szczególnie gdy stosowane są krótkotrwale, tzn. przez kilka tygodni do kilku miesięcy. Przyjmowanie PPI nawet przez kilka tygodni prowadzi do hipergastrynemii. Po odstawieniu PPI hamujących wydzielanie kwasu w żołądku hipergastrynemia wywołuje zwiększone w porównaniu z wyjściowym wydzielanie kwasu. Według niektórych badaczy to zjawisko wtórnej nadkwaśności („nadkwaśności z odbicia”) może być przyczyną nasilenia objawów choroby refluksowej przełyku lub pojawienia się dyspepsji.7
W ostatnich latach niepokój i ożywione dyskusje wywołuje natomiast bezpieczeństwo długotrwałej terapii PPI. Taka terapia, poprzez długotrwałą hipergastrynemię, wywołuje hiperplazję komórek enterochromafinopodobnych (ECL – enterochromaffin-like). U gryzoni zwiększa to ryzyko rozwijania się rakowiaków.8 Przez dwie dekady z powodu braku dowodów klinicznych sugerowano, że u ludzi takie ryzyko nie występuje. Tymczasem w 2012 roku opisano trzy pierwsze przypadki rakowiaków (guzów neuroendokrynnych) żołądka u pacjentów przyjmujących PPI przez 12-15 lat z powodu choroby refluksowej przełyku.9,10 Wygląda więc na to, że chociaż małe, ryzyko rozwoju rakowiaków może istnieć również u ludzi długotrwale przyjmujących leki z tej grupy. Zjawisko to było łatwe do zaobserwowania u żyjących kilka lat gryzoni, podczas gdy u ludzi potrzeba co najmniej 10 lat ciągłej terapii PPI, aby doszło do rozwoju rakowiaka żołądka. Z drugiej strony ostatnio opublikowano wyniki obserwacji chorych stosujących długotrwale (do 15 lat) pantoprazol.11 Stwierdzono umiarkowany rozrost komórek ECL w gruczołach żołądkowych właściwych – w proksymalnej części żołądka, któremu jednak nie towarzyszyło powstanie zmian nowotworowych. Wyniki tego badania sugerują, że ryzyko rozwoju nowotworu w wyniku długotrwałej terapii PPI jest bardzo małe.
Aktualnie uważa się, że długotrwała terapia PPI wiążę się ze zwiększonym ryzykiem wystąpienia niedoboru mikroelementów: żelaza, wapnia, magnezu i witaminy B12.12 Najlepiej udokumentowany jest związek długotrwałej terapii PPI z hipomagnezemią. Sugeruje się, że hipochlorhydria będąca następstwem terapii PPI może predysponować do zakażeń Clostridium difficile, zespołu przerostu flory bakteryjnej jelita cienkiego (SIBO – small intestinal bacterial overgrowth syndrom) oraz zwiększa ryzyko wystąpienia samoistnego bakteryjnego zapalenia otrzewnej (SBZO) u chorych z wodobrzuszem w przebiegu marskości wątroby. W związku z tym PPI trzeba stosować ze szczególną rozwagą u chorych z marskością wątroby. Z moich obserwacji wynika, że PPI włączane są często jako „osłona” przełyku po endoskopowej terapii żylaków przełyku. Pacjent jest wypisywany ze szpitala z zaleceniem stosowania PPI, a następnie przepisywanie tych leków jest miesiącami niepotrzebnie automatycznie powielane w przychodniach przez lekarzy podstawowej opieki zdrowotnej (POZ) lub innych specjalistów, co naraża chorego na wystąpienie SBZO.
Wyniki ostatnich badań podają w wątpliwość sugerowany wcześniej związek stosowania PPI z zakażeniem C. difficile.13 W świetle najnowszych badań wątpliwy jest również sugerowany od kilku lat związek długotrwałej terapii PPI ze zwiększoną tendencją do złamań kości.14
Istnieją natomiast silne dowody na to, że długotrwała terapia PPI i towarzysząca jej hipergastrynemia prowadzą do rozwoju polipów sklepienia żołądka (polipy trawieńcowe – fundic gland polyps).15 Polipy te powstają w wyniku łagodnego rozrostu komórek w gruczołach właściwych (wydzielniczych) błony śluzowej żołądka, lecz rzadko towarzyszy im dysplazja.
Podsumowując, z powodu wielu niejasności wokół niekorzystnych efektów długotrwałej terapii PPI oraz bardzo rozpowszechnionego stosowania tych leków uzasadniona jest rozwaga w ich zalecaniu.
Nadużywanie PPI
Odrębnym zagadnieniem pozostaje kwestia nadużywania PPI oraz niepotrzebnego stosowania tych leków, tzn. przy braku wskazań. Problem jest bardzo ważny, gdyż nieuzasadnione stosowanie leków z tej grupy (zbyt długo lub przy braku wskazań) odbywa się na ogromną skalę. Według najnowszych analiz PPI są drugą po statynach grupą najczęściej przepisywanych leków na świecie.16 Od kilku lat podejmowane są próby ograniczenia nadmiernego i niepotrzebnego stosowania PPI. W Danii, gdzie istnieje doskonała baza komputerowych danych, przeanalizowano stosowanie PPI przez okres ostatnich 10 lat (lata 2001-2011). Stwierdzono, że w tym czasie stosowanie PPI znacznie wzrosło pomimo niezmienionych wskazań do terapii tymi lekami.17 Inhibitory pompy protonowej stanowiły 97% wszystkich przepisywanych leków hamujących wydzielanie kwasu w żołądku, a 94% leków z tej grupy przepisywanych było przez lekarzy podstawowej opieki zdrowotnej. Podejmowane w tym czasie próby ograniczenia stosowania PPI – publikowanie wytycznych oraz modyfikacje sposobów refundowania tych leków – były bezskuteczne.
W innym badaniu, przeprowadzonym prospektywnie i wieloośrodkowo w USA w latach 2010-2011, również analizowano zasadność stosowania PPI.18 Spośród 1381 pacjentów przyjętych w tym okresie do prowadzonych przez pielęgniarki domów opieki 1100 (79,7%) miało przepisane PPI. Uzasadnieniem dla stosowania PPI najczęściej była choroba refluksowa przełyku, niemniej nierzadko rozpoznawana na wyrost. Jednocześnie aż u 718 (65,3%) pacjentów z PPI nie było udokumentowanych wskazań do stosowania tych leków (ryc. 1).
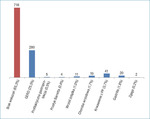
Rycina 1. Analiza zasadności stosowania PPI u pacjentów przebywających w domach opieki.18 Słupki z wartościami liczbowymi ilustrują liczbę pacjentów w poszczególnych kategoriach. GERD – choroba refluksowa przełyku, PP – przewód pokarmowy, PPI – inhibitory pompy protonowej
Wśród tych pacjentów 382 osoby (34,6%) przyjmowały niesteroidowe leki przeciwzapalne lub leki przeciwkrzepliwe. W dokumentacji tych chorych nie było jednak wzmianki, że leki te są powodem zastosowania PPI. Autorzy badania uważają, że u ludzi starszych nadużywa się PPI oraz że stosowanie tych leków w uzasadnionych przypadkach – przy istnieniu wskazań, nie jest dostatecznie nadzorowane.
Nierzadko niewłaściwe stosowanie PPI przez lekarzy podstawowej opieki zdrowotnej rozpoczyna się w czasie hospitalizacji chorego. W badaniu, które objęło pacjentów z 31 przychodni POZ w Niemczech, wykazano, że 58% pacjentów wypisanych z 35 różnych szpitali z zaleceniem stosowania PPI nie miało wskazań do podawania tych leków.2 W 2/3 przypadków zapoczątkowanie terapii PPI przy braku wskazań nastąpiło w czasie pobytu w szpitalu. W 58% przypadków zalecone przy braku wskazań stosowanie PPI było kontynuowane przez lekarzy POZ przez co najmniej miesiąc. Z drugiej strony pomimo wskazań do stosowania PPI kontynuację terapii tymi lekami przerwano u 33% chorych. Najistotniejszym czynnikiem związanym z nieuzasadnionym stosowaniem PPI było przyjmowanie tego leku jeszcze przed rozpoczęciem hospitalizacji. Wytwarza się więc swego rodzaju błędne koło. W celu jego przerwania szpitale powinny poddać krytycznej analizie zasady włączania terapii PPI i jej dokumentowania. Lekarze POZ powinni natomiast starannie analizować i ewentualnie weryfikować zasadność stosowania tych leków zarówno przed hospitalizacją, jak i po jej zakończeniu.
Podobne wyniki i wnioski przyniosło również badanie przeprowadzone ostatnio wśród pacjentów oddziałów szpitalnych w Irlandii.19 Wykorzystano w nim kwestionariusz, na podstawie którego wykazano, że 45% pacjentów leczonych PPI nie miało wskazań do stosowania tych leków. Niemal 2/3 inhibitorów pompy protonowej zostało przepisanych przez lekarzy na oddziałach szpitalnych w czasie aktualnego lub wcześniejszego pobytu. W 31% przypadków PPI stosowano przez ≥2 lata, a w 25% przez około rok. Autorzy badania wnioskują, że nieprawidłowe stosowanie PPI jest zjawiskiem powszechnym w praktyce szpitalnej. Sprawą ogromnej wagi pozostaje więc regularne monitorowanie wskazań do stosowania PPI przez lekarzy na każdym szczeblu. Poprawności terapii PPI może również służyć właściwa edukacja pacjentów na temat ich choroby i sposobów jej leczenia.
W mojej praktyce lekarskiej często spotykam się z przypadkami niewłaściwego stosowania PPI. Wielu lekarzy przepisuje PPI niemal automatycznie, „osłonowo” pacjentom otrzymującym kilka innych leków. Prawdopodobnie zakładają, że stosowanie dużej liczby leków (nieważne jakich) musi uszkadzać lub drażnić żołądek, a dołączenie PPI do tej baterii zapewni gastroprotekcję. Jest to niedopuszczalne uproszczenie – szkodliwe dla zdrowia i kieszeni pacjentów.
Niewłaściwe przepisywanie PPI, stanowiące zagrożenie dla zdrowia, jest też problemem u ludzi starszych. Ostatnio analizie poddano grupę 361 starszych pacjentów (średnia wieku 84,7 roku) leczonych na dwóch oddziałach geriatrycznych w Szkocji w ciągu 5 miesięcy 2010 roku.20 Spośród pacjentów otrzymujących PPI 85,8% nie miało wskazań do stosowania tych leków. Z drugiej strony PPI nie otrzymało 48,8% pacjentów, którzy wymagali przyjmowania tego leku. Potencjalne interakcje między lekami stwierdzono u 22,8% badanej populacji starszych pacjentów – głównie u chorych niepotrzebnie leczonych PPI. Oczywistym wnioskiem z tego badania jest więc stwierdzenie, że u starszych pacjentów nadużywanie PPI jest powszechne i zwiększa ryzyko interakcji lekowych, niepotrzebnie narażając ich na dodatkowe (oprócz i tak już wątłego zdrowia) niebezpieczeństwo.