Kierowanie do specjalisty
Kiedy kierować chorego z zaburzeniami rytmu serca do kardiologa?
lek. Agnieszka Jankowska, prof. nadzw. dr hab. n. med. Mariusz Pytkowski
Nieprawidłowa praca serca jako grupa objawów jest częstą przyczyną kierowania do kardiologa. Nawet niezbyt nasilone objawy związane z sercem w powszechnym odczuciu są związane z dużym niepokojem, lękiem, stymulacją adrenergiczną i bardzo eksponowane przez pacjentów.
Wprowadzenie
W wielu systemach opieki zdrowotnej dostęp do kardiologa jest ograniczony, dlatego ogromne znaczenie ma prawidłowe rozpoznanie i ocena ryzyka przeprowadzone przez lekarza opieki podstawowej. Kołatania serca są najczęściej objawem łagodnych chorób. Mniej niż połowa pacjentów z kołataniem cierpi na utrwaloną arytmię (epizody trwające >30 s) lub inne poważne schorzenie kardiologiczne. Wstępna diagnostyka z wyodrębnieniem chorych z grupy podwyższonego ryzyka, wymagających skierowania do dalszego leczenia w ośrodkach wysokospecjalistycznych, może być przeprowadzona przez lekarza POZ.
Diagnostyka
Większość informacji umożliwiających ocenę ryzyka uzyskuje się na podstawie wywiadów oraz badania przedmiotowego, które może być przeprowadzone podczas pierwszej wizyty u lekarza rodzinnego. W dalszej diagnostyce pomocne są proste, szeroko dostępne badania dodatkowe. Praktyczna klasyfikacja zaburzeń rytmu serca wyróżnia rytmy wolne (bradyarytmie) oraz rytmy szybkie (tachyarytmie nadkomorowe i komorowe). Należy pamiętać, że arytmie wyglądające identycznie w EKG zależnie od choroby mogą mieć zupełnie łagodny charakter lub stanowić poważne zagrożenie dla chorego. W takim przypadku podstawowe znaczenie mają dokładny wywiad z pacjentem oraz wnikliwe badanie przedmiotowe. Badania pomocnicze wykonuje się zazwyczaj w kolejności od najprostszych, najtańszych i nieinwazyjnych. Niewielka grupa pacjentów wymaga skomplikowanych badań inwazyjnych.
Bradyarytmie
Wśród bradyarytmii wyróżniamy zaburzenia automatyzmu i przewodzenia. Niewydolność automatyzmu węzła zatokowego wraz z zaburzeniami przewodzenia zatokowo-przedsionkowego (bloki zatokowo-przedsionkowe) składają się na rozpoznanie choroby węzła zatokowego (ryc. 1). Choroba węzła zatokowego może objawiać się podobnie do zaburzeń przewodzenia przedsionkowo-komorowego, ale rokowanie chorych z tej drugiej grupy jest znacznie gorsze. Wśród zaburzeń przewodzenia przedsionkowo-komorowego wyróżniamy wydłużenie przewodzenia przedsionkowo-komorowego (blok przedsionkowo-komorowy I stopnia), bloki przedsionkowo-komorowe II stopnia typu I (periodyka Wenckebacha), typu II (Mobitz II), blok przedsionkowo-komorowy II stopnia zaawansowany oraz blok przedsionkowo-komorowy III stopnia (całkowity). Zaburzenia automatyzmu i przewodzenia występują znacznie częściej u osób >65 r.ż., u chorych z organiczną chorobą serca, w tym najczęściej z chorobą wieńcową i niedokrwiennym uszkodzeniem układu przewodzącego serca. Bardzo często pojawiają się lub/i ujawniają na skutek leczenia.
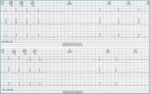
Rycina 1. Rejestracja EKG metodą Holtera u pacjenta z zespołem tachykardia-bradykardia i zasłabnięciami. Po zakończeniu napaduczęstoskurczu przedsionkowego następuje asystolia 3,3 sek (godz. 20.56.22) i 3,2 sek. (godz. 15.19.56) w mechanizmie zahamowania zatokowego
Tachyarytmie
Klasyfikacja tachyarytmii wyróżnia arytmie nadkomorowe i komorowe. Wśród nadkomorowych zaburzeń rytmu serca najczęściej obserwuje się dodatkowe pobudzenia nadkomorowe (arytmia powszechna w populacji ogólnej, ale może też występować we wszystkich chorobach serca). U osób młodych skurcze dodatkowe nadkomorowe pojawiają się rzadko (zwykle <200/24 h). Częściej występują u tych aktywnie uprawiających sport, narażonych na długotrwały stres i działanie używek. W EKG charakteryzują się obecnością przedwczesnego załamka P o morfologii innej niż w czasie rytmu zatokowego (ryc. 2). Liczba dodatkowych pobudzeń nadkomorowych wzrasta z wiekiem. Przedwczesne pobudzenia nadkomorowe bardzo rzadko wymagają leczenia. Przede wszystkim należy wyeliminować czynniki je wywołujące, takie jak nadużywanie kofeiny, alkoholu, tytoniu, narkotyków, oraz ocenić, czy ich przyczyną nie jest nadczynność tarczycy. W rzadkich przypadkach, szczególnie gdy skurczom dodatkowym nadkomorowym towarzyszą krótkie napady migotania przedsionków, wskazane jest włączenie niewielkich dawek β-adrenolityku lub antagonisty wapnia (diltiazem, werapamil).
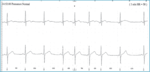
Rycina 2. Rejestracja EKG metodą Holtera u pacjenta z napadami kołatania serca. Przyczyną dolegliwości są nieliczne pobudzenia dodatkowe przedsionkowe (5-8 pobudzenie) z widoczną zmianą morfologii załamków P w stosunku do pobudzeń zatokowych (1,2,3,4 i 9 pobudzenie)
Utrwalone częstoskurcze nadkomorowe
Utrwalone częstoskurcze nadkomorowe to częstoskurcz nawrotny w łączu przedsionkowo-komorowym (częstoskurcz węzłowy, AVNRT – atrioventricular nodal reentrant tachycardia), częstoskurcz nawrotny przedsionkowo-komorowy z udziałem drogi dodatkowej (AVRT – atrioventricular reentrant tachycardia) i częstoskurcz przedsionkowy (AT – atrial tachycardia). Częstość ich występowania w populacji ogólnej wynosi 0,2-0,3%. U osób młodych pojawiają się one (szczególnie AVNRT i AVRT) najczęściej bez innych chorób współistniejących. Rozpoznanie ustala się na podstawie 12-odprowadzeniowego EKG zarejestrowanego podczas napadu częstoskurczu (ryc. 3). Objawowe arytmie nadkomorowe wymagają leczenia i skierowania do specjalistycznego ośrodka elektrofizjologicznego. Rejestracja częstoskurczu w EKG, najlepiej na 12-odprowadzeniowym elektrokardiogramie, stanowi podstawę ich rozpoznania. Rejestracja napadu arytmii dość często jest jednak niemożliwa, dlatego na diagnostykę inwazyjną można kierować pacjentów z typowym wywiadem wskazującym na napadowe miarowe kołatania serca lub w przypadku występowania preekscytacji w spoczynkowym 12-odprowadzeniowym elektrokardiogramie.
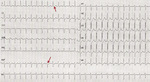
Rycina 3. Rejestracja częstoskurczu nadkomorowego w 12-odprowadzeniowym EKG:Częstoskurcz nawrotny w łączu przedsionkowo-komorowym (AVNRT). Brak wyraźnych załąmków P pomiędzy zespołami QRS częstoskurczu i zniekształcenia końcowej części QRS oznaczone ↑, które są wstecznymi załamkami P świadczą o AVNRT
