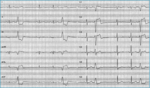
Rycina 4. Rejestracja skurczów dodatkowych komorowych w 12-odprowadzeniowym EKG u chorego bez organicznej choroby serca: morfologia zespołów QRS (wysokie zał. R w odpr. II,III i aVF oraz kształt zespołów QRS zbliżony do bloku lewej odnogi p. Hisa wskazują na drogę odpływu z prawej komory serca jako lokalizację ogniska arytmii. Łagodna forma arytmii komorowej
Inna arytmia nadkomorowa to częstoskurcz przedsionkowy. Jest on rejestrowany w zapisach holterowskich EKG, szczególnie u osób w podeszłym wieku jako krótkie, zazwyczaj bezobjawowe epizody tachyarytmii. Utrwalone częstoskurcze przedsionkowe trwające >30 s (a według niektórych powyżej 1 min) są rzadsze (<10%). Częstoskurcz przedsionkowy może towarzyszyć organicznej chorobie serca (zapalenie mięśnia sercowego, wada serca, choroba wieńcowa, kardiomiopatia), ostrym i przewlekłym chorobom płuc, zaburzeniom metabolicznym i elektrolitowym, przedawkowaniu leków (glikozydy naparstnicy) i nadużywaniu alkoholu. Rokowanie u chorych z jednoogniskowym częstoskurczem przedsionkowym (jeden kształt załamków P częstoskurczu) jest na ogół dobre i zależy od choroby podstawowej. Epizody nieutrwalonego częstoskurczu przedsionkowego nie mają znaczenia rokowniczego, ale z doświadczenia wiadomo, że mogą poprzedzać napad migotania przedsionków.
Napadowe migotanie przedsionków
Osobną grupę pacjentów z tachyarytmiami przedsionkowymi stanowią chorzy z napadowym migotaniem przedsionków. Migotanie przedsionków jest najczęstszą tachyarytmią nadkomorową. Pod względem częstości hospitalizacji znacznie przewyższa inne rodzaje zaburzeń rytmu serca. Migotanie przedsionków rozpoznaje się często dopiero po wystąpieniu powikłań tej arytmii, takich jak udar mózgu lub niewydolność serca. U tych pacjentów często musimy podjąć decyzję o sposobie leczenia arytmii (farmakologiczne, inwazyjne) i wyodrębnieniu chorych, u których nie należy dążyć do przywrócenia i utrzymywania rytmu zatokowego (strategia kontroli częstości rytmu komór podczas migotania przedsionków).
Arytmie komorowe
Szczególną grupę stanowią chorzy z arytmiami komorowymi. Wyróżniamy wśród nich pacjentów z dodatkowymi pobudzeniami komorowymi (przedwczesne lub zastępcze, jednokształtne lub wielokształtne, pojedyncze lub złożone), nieutrwalonym częstoskurczem komorowym i utrwalonym częstoskurczem komorowym. Obraz kliniczny arytmii komorowych jest bardzo różny. Arytmie typu pobudzeń dodatkowych często są bezobjawowe. Objawy arytmii komorowej opisywane są często jako uciekanie serca do gardła, kłucia w okolicy przedsercowej lub uczucie zamierania serca (ryc. 4). Chorzy często źle znoszą arytmię typu bigeminii – powtarzającą się sekwencję: jedno pobudzenie zatokowe i jedno pobudzenie dodatkowe komorowe, szczególnie przy bradykardii zatokowej. Daje to objawy mniejszego rzutu serca i dodatkowo nasila poczucie lęku podczas pomiaru ciśnienia tętniczego, który wykazuje wolną czynność serca ze względu na niewyczuwanie dodatkowych pobudzeń komorowych przez ciśnieniomierz. Napadowy częstoskurcz komorowy może objawiać się jako uczucie kołatania serca, ból dławicowy, duszność, zawroty głowy, omdlenie, a nawet nagłe zatrzymanie krążenia.
Dużą grupę pacjentów z komorowymi zaburzeniami rytmu stanowią chorzy po zawale mięśnia sercowego. Najczęściej występują u nich pojedyncze pobudzenia dodatkowe komorowe, rzadziej nieutrwalony i utrwalony częstoskurcz komorowy. Ważnym zadaniem jest tu wyróżnienie osób z upośledzoną funkcją skurczową lewej komory serca (niska frakcja wyrzucania lewej komory: EF<40%). Stanowią oni grupę podwyższonego ryzyka nagłej śmierci sercowej i wymagają zazwyczaj specjalistycznego leczenia kardiologicznego.
Kołatania serca
Częstym objawem u chorych z arytmią zgłaszających się do lekarza opieki podstawowej są kołatania serca. Wiążą się one najczęściej z uczuciem przyspieszonego bicia serca, ale nierzadko są to napadowe zwolnienia rytmu. Należy pamiętać, że czasami groźne arytmie mogą nie objawiać się kołataniami serca tylko złym samopoczuciem, osłabieniem, dusznością lub zawrotami głowy. Część z wymienionych objawów występuje u chorych z wolną czynnością serca. Brak uczucia kołatania serca lub zasłabnięcie po zakończeniu kołatania serca wskazują na bradyarytmię jako przyczynę dolegliwości. Dodatkowo relacja pacjenta o zamieraniu serca połączonym z zawrotami głowy lub zasłabnięciem, często występująca wolna czynność serca podczas domowych pomiarów ciśnienia tętniczego, senność, objawy pogorszenia funkcji intelektualnych stanowią kolejne dowody na to, że przyczyną dolegliwości jest najprawdopodobniej bradyarytmia. Podstawą rozpoznania oprócz elektrokardiograficznego zapisu arytmii (ocena zmian w spoczynkowym 12-odprowadzeniowym EKG) jest dobrze zebrany wywiad. Proste pytania pozwalają nam przybliżyć się do rozpoznania.
Gdy na pytanie: Z jaką częstością biło serce? pojawia się odpowiedź: Za szybko, żeby policzyć, może to wskazywać na tachyarytmię. Należy nauczyć pacjenta, jak badać tętno. W takim przypadku da nam to wskazówkę dotyczącą przyczyny dolegliwości (tachy- czy bradyarytmia). Krótkotrwałe niemiarowości, takie jak poburzenia dodatkowe, są zwykle związane z ogniskowymi rytmami ekotopowymi. Bardzo ważne jest ustalenie, w jakich okolicznościach pojawiają się objawy i co temu towarzyszy. Większość pacjentów określa kołatania serca jako nagłe i niespodziewane, a część z nich nie zauważa ich początku. Bardzo ważne dla określenia typu arytmii są okoliczności zakończenia/przerwania napadu. Może to dać cenne wskazówki dotyczące etiologii (np. pacjenci z napadowymi tachyarytmiami nadkomorowymi często mówią o nagłym zakończeniu/przerwaniu arytmii). Wystąpienie kołatania serca może być poprzedzone gwałtownym ruchem (np. skłon), emocjami, przyjmowaniem zimnych pokarmów lub płynów. Arytmia może też ustępować po głębokim oddychaniu, kaszlu czy próbie Valsalvy, co może być charakterystyczne dla napadowego częstoskurczu węzłowego.
Bardzo ważne dla rokowania jest określenie okoliczności sprzyjających arytmii (czy występuje w spoczynku, czy w czasie wysiłku). Kołatania serca w trakcie wysiłku mogą być objawem groźnej arytmii. Diagnostyka specjalistyczna u tych chorych powinna być szybka. Drugim krokiem jest określenie objawów towarzyszących kołataniu serca, takich jak: zasłabnięcie, utrata przytomności, zawroty głowy, ból w klatce piersiowej, duszność. Wszystkie te objawy są alarmujące i wymagają dość pilnej, wnikliwej diagnostyki. U ich podłoża może leżeć tachy- i bradyarytmia. W przypadku tachyarytmii utraty przytomności i zasłabnięcia bywają związane z częstoskurczem komorowym, ale mogą również występować w czasie arytmii nadkomorowych u pacjentów z organiczną chorobą serca albo w przypadku bardzo szybkiej tachyarytmii nadkomorowej u osób bez strukturalnej choroby serca. We wszystkich tych przypadkach (zarówno podejrzenie częstoskurczu komorowego, częstoskurczu nadkomorowego u osoby z organiczną chorobą serca lub bardzo szybkiej arytmii nadkomorowej w „zdrowym” sercu) wymaga to wnikliwej i szybkiej diagnostyki specjalistycznej, a często szybkiego leczenia. W przypadku bradyarytmii utraty przytomności są poważnym objawem i wiążą się często z epizodami bloku przedsionkowo-komorowego. Oceniając jedynie objawy, nie jesteśmy jednak w stanie przeprowadzić diagnostyki różnicowej choroby węzła zatokowego i bloku przedsionkowo-komorowego. Zaburzenia automatyzmu i przewodzenia mogą dawać podobne objawy, ale ryzyko związane z blokiem przedsionkowo-komorowym jest znacznie większe.
Następnym krokiem jest ustalenie czynników wywołujących arytmię związanych z trybem życia, takich jak nadużywanie alkoholu, kofeiny, leków i narkotyków. Duże spożycie kofeiny związane jest często z przyspieszonym rytmem serca oraz dodatkowymi skurczami nadkomorowymi. Nadużywanie alkoholu wiąże się z tendencją do występowania migotania przedsionków. W dzisiejszych czasach, szczególnie u osób młodych i aktywnych, należy brać pod uwagę narkotyki jako przyczynę kołatań serca. Objawy kołatania serca mogą wystąpić również u chorych zażywających preparaty b-agonistów, teofilinę i jej pochodne, lewotyroksynę oraz dihydropirydynowych antagonistów wapnia oraz digoksynę. Należy również pamiętać o efekcie proarytmicznym leków antyarytmicznych – szczególnie klasy pierwszej wg Vaughana-Williamsa. U tych pacjentów zwracamy uwagę na nowe objawy niewystępujące dotychczas podczas terapii.
Innym proarytmicznym działaniem leków nie tylko antyarytmicznych jest wydłużenie odcinka QT w elektrokardiogramie. Leki tak działające stanowią bardzo dużą i różnorodną grupę (powszechnie stosowane antybiotyki, leki antyhistaminowe, przeciwgrzybicze, psychotropowe itd.). Nierzadko chory przyjmuje dwa leki wydłużające odcinek QT, co daje efekt nakładania się. Mogą one powodować powstanie groźnych dla życia wielokształtnych częstoskurczów komorowych torsade de pointes. Z drugiej strony „czyste” leki antyarytmiczne (propafenon, flekainid, sotalol i amiodaron), β-adrenolityki, antagoniści wapnia (werapamil i diltiazem) oraz digoksyna mogą powodować niewydolność automatyzmu i zaburzać przewodzenie przedsionkowo-komorowe.
Dokładny wywiad rodzinny pozwala lekarzowi pierwszego kontaktu na zidentyfikowanie pacjentów z chorobami genetycznymi, dziedziczonymi (choroby mięśnia sercowego jak kardiomiopatie, np. najczęściej występująca kardiomiopatia przerostowa, choroba wieńcowa i jej objawy w określonym wieku, występowanie migotania przedsionków w młodym wieku, wady serca, stan po wszczepieniu ICD, rzadziej genetycznie uwarunkowane patologie kanałów jonowych – kanałopatie). Wywiad powinien dotyczyć przede wszystkim najbliższych krewnych (rodzice, rodzeństwo). Bardzo ważną informacją jest wywiad nagłych zgonów w rodzinie, szczególnie <40 r.ż., jako duży czynnik ryzyka chorób układu sercowo-naczyniowego. Dla sprecyzowania nagły zgon sercowy w rodzinie określa się jako przedwczesną, niespodziewaną śmierć z przyczyn naturalnych. Powinno to być odróżnione od zgonów na skutek wypadków lub/i urazów.
Warto zatem poświęcić czas na rozmowę z chorym, ponieważ dobrze zebrany wywiad ma ogromne znaczenie pomocnicze przy ustaleniu etiologii kołatania serca. Jest również bardzo pomocny w ocenie rokowania.
Badanie przedmiotowe oraz podstawowe badania dodatkowe
Następnym elementem diagnostyki, którą może przeprowadzić lekarz opieki podstawowej, są badanie przedmiotowe oraz podstawowe, szeroko dostępne badania dodatkowe.
Większość pacjentów skarżących się na dolegliwości, których przyczyną są arytmie, nie ma objawów podczas wizyty u lekarza. U wszystkich należy zbadać puls, zmierzyć ciśnienie tętnicze, osłuchiwaniem zbadać obecność szmeru nad sercem (niedokrwistość, krążenie hiperkinetyczne, wada serca, kardiomiopatia przerostowa, uszkodzenie serca w przebiegu jego choroby organicznej). Dodatkowo oceniamy obecność zastoju w krążeniu małym, cechy płynu w opłucnej i w brzuchu, sprawdzamy ewentualne obrzęki i poszerzenia żył. Cechy odwodnienia każą myśleć m.in. o zaburzeniach elektrolitowych. Bladość powłok może świadczyć o niedokrwistości, a nadmierne potliwość i ucieplenie skóry, wytrzeszcz i wole przywodzą na myśl nadczynność tarczycy i tyreotoksykozę. Badania biochemiczne pozwalają na ocenę poziomu elektrolitów, kreatyniny, przesączania kłębuszkowego (GFR) oraz TSH, a także morfologii krwi.
Wykonanie 12-odprowadzeniowego EKG dostarcza nam kolejnych informacji. Oceniany jest rytm (bradykardia zatokowa, tachykardia zatokowa, obecność arytmii), załamek P, przewodzenie zatokowo-przedsionkowe i przedsionkowo-komorowe oraz bloki odnóg pęczka Hisa. Kształt zespołu QRS i odcinek ST dają pogląd na obecność przerostu jam serca, pozwalają ocenić odcinek QT, wykazują niedokrwienie lub bliznę po zawale. Niski woltaż QRS może świadczyć o poważnym uszkodzeniu serca, obecności płynu w osierdziu czy niedoczynności tarczycy. Ważna jest ocena fali delta pod kątem zespołu WPW (WPW – Wolff-Parkinson-White syndrome), która zniekształca początkową część zespołu QR, oraz patologii końcowego odcinka QRS w obrębie odcinka ST. Poza zmianami typowymi dla niedokrwienia i przebytego zawału wskazują one na istnienie kardiomiopatii (kardiomiopatia przerostowa, arytmogenna dysplazja prawej komory, zespół Brugadów). Czasem w spoczynkowym EKG udaje się zarejestrować arytmię. Następnym krokiem jest monitorowanie EKG metodą Holtera. Najczęściej polega to na 24-godzinej rejestracji, ale wiadomo, że 72-godzinny ambulatoryjny zapis EKG daje znacznie więcej informacji o arytmiach. Na poziomie opieki podstawowej rzadko dostępne są badania wielodniowe, rejestratory „event Holter” uruchamiane przez pacjenta oraz dobowy zapis 12-odprowadzeniowego EKG.
Kolejnym krokiem jest ocena ryzyka wystąpienia istotnej klinicznie arytmii i jej ewentualnych skutków. Uważna diagnostyka wstępna powinna wyodrębnić chorych z arytmią wymagającą leczenia – istotna klinicznie arytmia i groźna arytmia związana z ryzykiem nagłej śmierci sercowej. Dalszego leczenia specjalistycznego wymagają przede wszystkim pacjenci z organiczną chorobą serca: po zawale mięśnia sercowego, z niewydolnością serca, kardiomiopatiami, wadami wrodzonymi i nabytymi serca. Dotyczy to również osób z objawową arytmią (arytmia podczas wysiłku fizycznego, arytmia z zasłabnięciem i utratą przytomności).