Program edukacyjny: kardiologia
Stabilna choroba wieńcowa – czy leczymy zgodnie ze standardami?
prof. dr hab. med. Waldemar Banasiak
prof. dr hab. med. Piotr Ponikowski
W SKRÓCIE
Stabilna choroba wieńcowa należy do najczęstszych chorób układu krążenia. W codziennej praktyce przysparza wiele problemów diagnostyczno-terapeutycznych. W ostatnim okresie obserwuje się niebywały rozwój nieinwazyjnych technik obrazujących, które pozwalają na uwidocznienie tętnic wieńcowych. Czy metody te zastąpią klasyczną koronarografię, okaże się w najbliższej przyszłości. Skuteczne postępowanie w stabilnej chorobie wieńcowej polega na stosowaniu optymalnej terapii, na którą składają się cztery wzajemnie się uzupełniające, a nie konkurujące ze sobą elementy, tzn. kontrola czynników ryzyka, leczenie poprawiające rokowanie i redukujące objawy dławicy piersiowej oraz leczenie rewaskularyzacyjne. Korzyści z leczenia rewaskularyzacyjnego należy oczekiwać w grupie pacjentów, u których mimo stosowania optymalnej terapii zachowawczej utrzymują się nawracające dolegliwości dławicowe, a wyniki badań – zarówno nieinwazyjnych, jak i inwazyjnych – potwierdzają obecność istotnego zwężenia (lub zwężeń), które powoduje ujawnienie się istotnych zaburzeń perfuzji miokardium w badaniach obrazowych.
Epidemiologia i przebieg naturalny
Stabilna choroba wieńcowa (CHD – coronary heart disease) jest jednym z najczęstszych schorzeń układu krążenia i występuje w Europie u ok. 30-40 tys. na 1 mln mieszkańców1 W Polsce szacuje się, że z jej powodu leczy się ok. 1,5 mln pacjentów.
Historia naturalna tej choroby może przebiegać w sposób bardzo zróżnicowany (ryc. 1).2 Początkowymi objawami mogą być typowe dolegliwości dławicowe (spowodowane istotnymi zwężeniami miażdżycowymi w tętnicach wieńcowych lub zaburzeniami na poziomie mikrokrążenia), objawy kliniczne ostrego zespołu wieńcowego, przebiegającego jako niestabilna dławica piersiowa, zawał serca z uniesieniem lub bez uniesienia odcinka ST albo objawy niewydolności serca. U części chorych dalszy przebieg choroby jest stabilny, u innych natomiast występują okresowe zaostrzenia w postaci ostrego zespołu wieńcowego albo w obrazie klinicznym dominują objawy niewydolności serca. Należy pamiętać, że nagłe zatrzymanie krążenia krwi może wystąpić na każdym etapie naturalnej historii choroby. Przyczyną śmierci w tej grupie pacjentów może być niewydolność serca, nagły zgon sercowy lub inna choroba.
W praktyce rzadko spotykamy się z tzw. izolowaną postacią choroby wieńcowej. Najczęściej towarzyszą jej inne schorzenia układu krążenia, choroby innych układów oraz liczne czynniki ryzyka. Obecność tych patologii wiąże się z koniecznością przyjmowania innych, niekardiologicznych leków, co może czasami utrudniać leczenie CHD. Podejmując się leczenia, należy pamiętać, że terapia musi być zindywidualizowana, a jednym z głównych zadań procesu diagnostyczno-leczniczego powinno być umiejętne wyselekcjonowanie pacjentów z wysokim ryzykiem sercowo-naczyniowym.3 Do czynników wysokiego ryzyka należy: podeszły wiek, przebyte zabiegi rewaskularyzacyjne (przezskórne – PCI i przęsłowanie aortalno-wieńcowe – CABG), niewydolność serca oraz współistnienie cukrzycy.
Diagnostyka
Z patofizjologicznego punktu widzenia u podłoża dławicy piersiowej leży niewystarczająca podaż tlenu w stosunku do zapotrzebowania mięśnia sercowego. Z klinicznego punktu widzenia natomiast stabilna dławica piersiowa jest zespołem klinicznym charakteryzującym się uczuciem bólu w klatce piersiowej z powodu niedokrwienia mięśnia sercowego, najczęściej wywołanego wysiłkiem i niezwiązanego z martwicą.
W zdecydowanej większości przypadków rozpoznanie kliniczne CHD ustalamy na podstawie wywiadu i najczęściej potwierdzamy je badaniem elektrokardiograficznym spoczynkowym lub wysiłkowym, a w sytuacji braku możliwości interpretacji zapisu EKG, za pomocą technik obrazowych echokardiograficznych lub radioizotopowych. Złotym standardem potwierdzającym obecność zmian miażdżycowych w tętnicach wieńcowych jest klasyczna koronarografia. Czy w najbliższych latach zostanie ona zdetronizowana przez tzw. nieinwazyjną koronarografię, czyli angiografię metodą wielorzędowej tomografii komputerowej (CTCA)? Wszystkie dane wskazują, że rzeczywiście w ciągu kilku najbliższych lat tak się stanie pod warunkiem, że zostaną spełnione pewne warunki, mianowicie: po pierwsze, metoda ta będzie powszechnie dostępna, a jej wyniki w pełni wiarygodne; po drugie, zmniejszy się ekspozycja pacjenta i lekarza na promieniowanie jonizujące; po trzecie, koszt badania będzie niższy niż przy zastosowaniu klasycznej koronarografii. Według nas, najistotniejszym problemem, przed którym stoi ta nowa, bardzo obiecująca metoda diagnostyczna, jest znacząca redukcja dawki promieniowania jonizującego oddziałującej na pacjenta i personel. W obecnie stosowanych urządzeniach jest ona 2-2,5-krotnie wyższa niż w przypadku klasycznej koronarografii.4 Coraz częściej stosuje się też urządzenia, które łączą możliwość określenia istotności zwężenia tętnicy wieńcowej (CTCA) z oceną jego znaczenia czynnościowego, poprzez wykorzystanie najczęściej badań radioizotopowych metodą SPECT. Jednoczasowe wykonanie obydwu badań niestety zwiększa istotnie dawkę przyjętego promieniowania jonizującego, co może w konsekwencji po wielu latach ekspozycji zwiększyć prawdopodobieństwo rozwoju procesu nowotworowego. Alarmujące są dane wskazujące, że kardiolodzy interwencyjni w porównaniu z lekarzami innych specjalności – radiologami, ortopedami, urologami i lekarzami medycyny nuklearnej – narażeni są na przyjmowanie największych dawek promieniowania, a różnice te są zastraszająco duże.5 Biorąc pod uwagę dotychczasowe doświadczenia, obecnie w procesie kwalifikacji pacjentów do CTCA rozsądne wydaje się przestrzeganie obowiązujących zaleceń, które rekomendują je w przypadkach, w których prawdopodobieństwo choroby wieńcowej jest małe, a wynik testu obciążeniowego nierozstrzygający (klasa zaleceń IIb).6
O ile więc nowe metody obrazowe stanowią interesującą perspektywę rozwoju diagnostyki choroby wieńcowej, o tyle obecnie wskazania do ich stosowania ograniczone są do niedużej grupy pacjentów.
Leczenie stabilnej choroby wieńcowej
Jeszcze do niedawna przeważał pogląd, że należy skoncentrować uwagę i wysiłek terapeutyczny na inwazyjnym leczeniu wszystkich dostępnych z technicznego punktu widzenia istotnych zwężeń miażdżycowych w tętnicach wieńcowych. Aktualne podejście zakłada skupienie uwagi na całym pacjencie ze względu na ogólnoustrojowy charakter procesu miażdżycowego, mimo ogniskowej lokalizacji i objawów klinicznych powodowanych przewężeniem odcinkowym tętnicy lub tętnic wieńcowych.
Zalecenia Europejskiego Towarzystwa Kardiologicznego
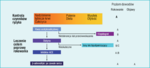
Rycina 2. Zalecenia European Society of Cardiology dotyczące postępowania w stabilnej chorobie wieńcowej
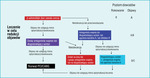
Rycina 3. Zalecenia European Society of Cardiology dotyczące postępowania w stabilnej dławicy piersiowej
Kluczem do sukcesu w leczeniu stabilnej choroby wieńcowej jest optymalna terapia zachowawcza prowadzona według zaleceń European Society of Cardiology (ESC) (ryc. 2 i 3).6 Jeśli mimo jej stosowania nie nastąpi poprawa stanu klinicznego, należy skierować pacjenta na koronarografię z myślą o zabiegu PCI lub CABG.
Ostatnia dekada przyniosła znaczne zmiany w terapii. Zrozumieliśmy, że intensyfikacja leczenia przeciwdławicowego nie zmniejsza ryzyka zgonu z przyczyn sercowych lub zawału serca. Dlatego, gdy pojawią się narastające dolegliwości dławicowe, rozsądnie byłoby nie skupiać uwagi na intensyfikacji leczenia przeciwdławicowego, tylko pilnie skierować chorego do pracowni hemodynamiki w celu wykonania koronarografii z ewentualnym zabiegiem rewaskularyzacyjnym. Zalecenia ESC wyodrębniają cztery formy postępowania terapeutycznego, które się wzajemnie uzupełniają. Pierwsza forma to kontrola czynników ryzyka (tj. nadciśnienie tętnicze krwi, cukrzyca, palenie tytoniu, otyłość i nadwaga, wysiłek fizyczny). Druga – skupia uwagę na poprawie rokowania. W tym celu należy stosować leki antyagregacyjne (kwas acetylosalicylowy lub klopidogrel), statyny, inhibitory enzymu konwertującego i β-adrenolityki, zwłaszcza u pacjentów po zawale serca. Trzecia forma to leczenie redukujące objawy dławicy piersiowej (β-adrenolityki, azotany, antagoniści wapnia, inhibitor kanału If w węźle zatokowym, leki metaboliczne i agoniści kanałów potasowych). Czwarta forma postępowania obejmuje leczenie rewaskularyzacyjne (PCI lub CABG), gdy po optymalnej terapii zachowawczej nie następuje poprawa. Warto pamiętać, że podjęcie decyzji o zastosowaniu inwazyjnych form terapii nie zwalnia nas z obowiązku stosowania wcześniej wymienionych trzech form leczenia.