Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Łączenie istotnych czynników predykcyjnych z określonych kategorii diagnostycznych w celu stworzenia wyniku punktowego może zwiększyć dokładność diagnostyczną zbieranego wywiadu. Sheldon i wsp.,45 aby zidentyfikować czynniki predykcyjne pozwalające na odróżnienie omdlenia od drgawek, zastosowali w swoim badaniu 118-punktowy kwestionariusz. Tabela 8 przedstawia diagnostyczny wynik punktowy.45 Wykorzystanie punktu odcięcia ≥0 do sklasyfikowania pacjentów jako mających drgawki wiązało się z dokładnością równą 86%, czułością 96% i swoistością 84%. Przyjmując analogiczne podejście, Sheldon i wsp.46 opracowali diagnostyczną skalę punktową do diagnostyki omdleń wazowagalnych (tab. 9). Wynik punktowy ≥–2 klasyfikował pacjenta jako chorego z omdleniem wazowagalnym z dokładnością równą 90%, czułością 89% i swoistością 91%.
Podsumowując, starania podejmowane w celu ilościowej oceny zbieranego wywiadu systematyzują i zwiększają dokładność procesu diagnostycznego.
Ocena kliniczna omdleń oparta na wytycznych
Cyceron powiedział, że radę osądza się po wynikach, a nie po intencjach. To samo można powiedzieć o wytycznych postępowania klinicznego. Wytyczne powinny powodować dostrzegalną poprawę klinicznie istotnych wyników w stopniu proporcjonalnym do tego, jak powszechnie są wprowadzane w życie poza środowiskiem akademickim, gdzie zostały opracowane. Z poglądem tym łączą się dwa pytania: (1) W jakim stopniu wspomniane wytyczne mogą być wprowadzone w życie? (2) Co można osiągnąć, stosując postępowanie oparte na wytycznych w porównaniu do „zwykłej” praktyki klinicznej?
Odpowiedzi na te pytania próbowali ostatnio znaleźć badacze włoscy.47-49 W jednym badaniu47 oceniano zgodnie z wytycznymi European Society of Cardiology1 zasadność przyjęć do szpitala i zwolnień w jednej z izb przyjęć. W ciągu 2 lat do szpitala przyjęto 566 pacjentów z omdleniem (50%), a 558 (50%) zwolniono do domu. Spośród 1124 pacjentów z omdleniem, 440 (39%) spełniało co najmniej jedno kryterium wskazań do hospitalizacji wg wytycznych European Society of Cardiology, z których 393 (89%) zostało przyjętych do szpitala. Z kolei 511 (75%) spośród 684 pacjentów bez wskazań do hospitalizacji zostało zwolnionych do domu. Trafność decyzji o przyjęciu do szpitala wynosiła 69%, a decyzji o zwolnieniu 92%. Powyższe dane wskazują, że niezależnie od wytycznych European Society of Cardiology, w sytuacjach niepewnych lekarze częściej popełniają błędy, podejmując decyzje o przyjęciu pacjenta do szpitala, niż decydując o zwolnieniu go do domu.
W celu dokładniejszego zbadania tego zagadnienia, w badaniu Evaluation of Guidelines In Syncope Study 2 (EGSYS-2)48 opracowano interaktywny, internetowy system podejmowania decyzji. System miał za zadanie wspomóc lekarzy w procesie diagnostycznym i w stosowaniu się do zaleceń European Society of Cardiology. Przeszkolony personel medyczny (zarówno na poziomie lokalnym, w każdym szpitalu, jak i na poziomie centralnym) miał za zadanie zachęcać do przestrzegania procesu diagnostycznego i weryfikować go. Prospektywnej oceny przestrzegania zaleceń European Society of Cardiology dokonano w 11 szpitalach. Wyniki tego badania były imponujące. Wytycznych przestrzegano w 86% przypadków, a rozpoznanie ustalono u 98% pacjentów. Wyniki te należy rozpatrywać w kontekście znacznych wysiłków włożonych w edukację lekarzy i rozwój oprogramowania. Prawdopodobnie bardziej określają one „idealną sytuację” aniżeli standard, który może zostać osiągnięty przez większość szpitali rejonowych.
Rozwijając prowadzone badania, grupa EGSYS-2 w prospektywnym kontrolowanym badaniu wieloośrodkowym porównała wyniki leczenia pacjentów objętych opieką wg nowych standardów z pacjentami leczonymi zgodnie z dotychczasową praktyką.49 Pierwsza grupa obejmowała 745 pacjentów, druga zaś 929. W grupie objętej wystandaryzowaną opieką odnotowano mniejszy odsetek hospitalizacji (39% vs 47%), krótszy czas trwania hospitalizacji (średnia ± SD, 7,2±5,7 dni vs 8,1±5,9 dni) i mniejszą liczbę przeprowadzonych badań w przeliczeniu na pacjenta (mediana, 2,6 vs 3,4) niż u pacjentów leczonych zgodnie z dotychczasową praktyką. Średnie koszty w przeliczeniu na pacjenta i w przeliczeniu na ustalone rozpoznanie były ponadto mniejsze o odpowiednio 19% i 29%. Podsumowując, wystandaryzowane postępowanie diagnostyczne znacząco poprawiło wyniki diagnostyczne, zmniejszyło liczbę przyjęć do szpitala, zużycie zasobów i koszty ogólne.
Wyniki obu badań EGSYS-248,49 wskazują, że wytyczne European Society of Cardiology mogą być szeroko wdrażane w praktyce klinicznej, zapewniając skuteczną i uzasadnioną ekonomicznie strategię leczenia omdleń. Korzyści te mogą zostać osiągnięte tylko za pomocą specjalnie zaprojektowanego oprogramowania, ułatwiającego podejmowanie decyzji, oraz przeszkolonego personelu.
Rola implantowanego pętlowego rejestratora arytmii
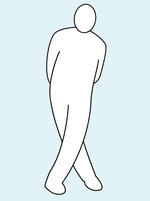
Rycina 4. Manewr skrzyżowania nóg polega na ich skrzyżowaniu w pozycji stojącej, z napięciem mięśni kończyn dolnych, brzucha i pośladków. Nogi są mocno do siebie przyciśnięte
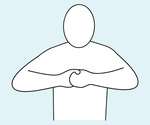
Rycina 5. Manewr napinania ramion polega na izometrycznym skurczu mięśni obu ramion, wykonywanym przez uchwycenie jednej dłoni drugą i jednoczesnym rozciąganiem ich na boki
Schemat oceny utraty przytomności na podstawie wstępnego badania obejmującego zebranie wywiadu, badanie przedmiotowe, pomiar ciśnienia tętniczego w pozycji na wznak i w pozycji pionowej oraz 12-odprowadzeniowe EKG przedstawiono na rycinie 3.1 W przypadku osób z prawdziwym omdleniem wstępna ocena kategoryzuje pacjentów na tych z pewnym rozpoznaniem, prawdopodobnym rozpoznaniem i omdleniem niewyjaśnionym. W diagnostyce niewyjaśnionych omdleń zastosowanie znajdują implantowane rejestratory pętlowe arytmii, szczególnie jeśli inne wyniki badań standardowych (np. testu pochyleniowego i badania elektrofizjologicznego) są prawidłowe. W tym dziale omówione zostaną dowody potwierdzające wyższość implantowanego rejestratora pętlowego nad standardowymi badaniami u pacjentów z omdleniami o niewyjaśnionej przyczynie i rola leczenia omdlenia neurogennego w oparciu o zastosowanie implantowanego rejestratora pętlowego. Wskazania do zastosowania tradycyjnych sposobów monitorowania rytmu serca, takich jak badanie holterowskie i rejestrator zdarzeń, oraz ograniczenia tych metod były już szeroko omawiane,1,50,51 zainteresowanych czytelników odsyłamy do wskazanych publikacji. Wyzwanie, jakim są próby udokumentowania rzadko występujących lub przejściowych zaburzeń rytmu serca za pomocą tradycyjnych urządzeń monitorujących, jest oczywiste.
Konwencjonalne badania diagnostyczne vs implantowany rejestrator pętlowy arytmii
Początkowe doświadczenia kliniczne wskazywały na implantowany rejestrator pętlowy arytmii jako metodę oceny klinicznej pacjentów z omdleniem o niewyjaśnionej przyczynie, u których standardowe badania nie dały rezultatu.52,53 Stosując implantowany rejestrator pętlowy, wykazano korelację między omdleniem a zmianami w EKG u 34% pacjentów z niewyjaśnionym omdleniem, u których przeprowadzono wcześniej klasyczne badania diagnostyczne. Wśród zarejestrowanych zdarzeń bradykardia i asystolia stanowiły 52%.52-55 Badając hipotezę, jakoby u pacjentów z omdleniami o niewyjaśnionej przyczynie implantowany rejestrator pętlowy powinien być stosowany przed standardowymi badaniami, Krahn i wsp.56 zrandomizowali pacjentów z niewyjaśnionymi omdleniami do stosowania implantowanego rejestratora pętlowego z trwającym rok monitorowaniem lub do standardowych badań z zastosowaniem zewnętrznego rejestratora pętlowego, testu pochyleniowego i badania elektrofizjologicznego. Pacjentom, u których po zastosowaniu strategii, do której zostali przydzieleni nie ustalono rozpoznania, zaproponowano krzyżowe poddanie się strategii alternatywnej. Rozpoznanie zostało ustalone u 14 (52%) spośród 27 pacjentów zrandomizowanych do stosowania implantowanego rejestratora pętlowego, w porównaniu z 6 (20%) spośród 30 pacjentów poddanych strategii standardowej. Krzyżowe poddanie się strategii alternatywnej skutkowało ustaleniem rozpoznania u 1 (17%) spośród 6 pacjentów poddanych badaniom standardowym, w porównaniu z 8 (62%) spośród 13 pacjentów, u których zakończono przedłużone monitorowanie rytmu serca. Ogólnie rzecz biorąc, przedłużone monitorowanie rytmu serca za pomocą implantowanego rejestratora pętlowego częściej prowadziło do ustalenia rozpoznania niż miało to miejsce w przypadku badań standardowych (55% vs 19%). Przy pomocy implantowanego rejestratora pętlowego przyczynę omdleń rozpoznano w 22 przypadkach. Rozpoznano 14 przypadków bradykardii, 3 omdlenia wazowagalne, 3 przypadki częstoskurczu i 2 przypadki drgawek. Bradykardię wykryto u 14 pacjentów, u których zastosowano implantowany rejestrator pętlowy, i u 3 poddanych badaniom standardowym.
Kilka kwestii związanych z tymi wynikami wymaga podkreślenia. Po pierwsze, z badania wyłączeni zostali pacjenci z wysokim przedtestowym prawdopodobieństwem omdlenia neurogennego lub komorowych zaburzeń rytmu, jako przyczyny omdleń. Innymi słowy implantowany rejestrator pętlowy jest najbardziej przydatny jako metoda oceny wstępnej u pacjentów, którzy nie mają jawnej choroby serca oraz klinicznych wykładników wskazujących na omdlenie neurogenne. Po drugie, najczęstszym rozpoznaniem ustalanym za pomocą implantowanego rejestratora pętlowego, do którego rzadko dochodzono na podstawie strategii standardowej, była bradykardia. Nie jest to zaskakujące, zważywszy na niską czułość badania elektrofizjologicznego w diagnostyce bradykardii.57
Podsumowując, wyniki badania Krahna i wsp.56 potwierdzają użyteczność implantowanego rejestratora pętlowego arytmii jako wstępnej metody diagnostycznej w nawracających omdleniach u pacjentów bez choroby serca lub wykładników wskazujących na omdlenie neurogenne, szczególnie gdy podejrzewana jest bradykardia. Metoda implantowanego rejestratora pętlowego ma jednak istotne ograniczenia. Przy braku informacji na temat ciśnienia tętniczego omdlenie neurogenne z przewagą odpowiedzi wazodepresyjnej może nie zostać rozpoznane. Implantowany rejestrator pętlowy będzie prawdopodobnie odgrywał większą rolę w ogólnym schemacie diagnostycznym, gdy dostępna będzie możliwość monitorowania ciśnienia tętniczego. Niedawno amerykańska Food and Drug Administration zarejestrowała nowy implantowany rejestrator pętlowy z funkcją bezprzewodowego monitorowania telemetrycznego, co umożliwia ciągłe monitorowanie EKG w czasie rzeczywistym (Sleuth; Transoma Medical, St Paul, MN).58
Terapia pacjentów z omdleniem neurogennym w oparciu o implantowany rejestrator pętlowy arytmii
Pomimo wiarygodnych dowodów59,60 wskazujących na to, że pacjenci z dodatnim kardiodepresyjnym wynikiem testu pochyleniowego w omdleniach neurogennych mogą odnieść korzyści ze stymulacji serca, zagadnienie to jest dalekie od ustalenia. Dwie związane z omdleniami neurogennymi kwestie będące źródłem kontrowersji to kryteria doboru pacjentów i możliwa rola efektu placebo w badaniach wykazujących korzyści ze stymulacji serca. W badaniach, w których uzyskano najbardziej pozytywne wyniki (Vasovagal Syncope International Study [VASIS]59 i Syncope Diagnosis and Treatment [SYDIT]60) u pacjentów występowała kardiodepresyjna reakcja w trakcie testu pochyleniowego. Reakcja ta nie wystąpiła w North American Vasovagal Pacemaker Study (VPS) II61 i badaniu Vasovagal Syncope and Pacing (SYNPACE).62
Intuicyjnie wydaje się, że pacjenci, u których w trakcie testu pochyleniowego wystąpiła silna reakcja kardiodepresyjna lub asystolia, mogą odnieść korzyści ze stymulacji serca. Reakcja w czasie testu pochyleniowego nie pozwala jednak dokładnie przewidzieć typu reakcji występującej podczas omdlenia.63 Jedynym możliwym rozwiązaniem umożliwiającym rozpoznanie typu omdlenia neurogennego jest zastosowanie implantowanego rejestratora pętlowego zamiast testu pochyleniowego.44 International Study on Syncope of Uncertain Etiology (ISSUE) 264 było wieloośrodkowym prospektywnym badaniem oceniającym skuteczność opartej na implantowanym rejestratorze pętlowym oceny klinicznej i leczenia omdleń neurogennych. W badaniu tym implantowany rejestrator pętlowy zastosowano u 392 pacjentów z nawracającymi omdleniami, co do których istniało podejrzenie, że mogą być to omdlenia neurogenne. Pacjentów tych poddano następnie obserwacji, trwającej do nawrotu omdlenia. Spośród tych pacjentów 103 miało udokumentowany epizod omdlenia i zostało zrandomizowanych do określonej terapii antyarytmicznej (53 pacjentów: 47 z rozrusznikami, 1 z implantowanym kardiowerterem defibrylatorem, 4 poddanych przezskórnej ablacji, 1 leczony antyarytmikiem) lub znalazło się w grupie niepoddanej takiemu leczeniu (50 pacjentów). Odsetek nawrotów w ciągu roku u 53 pacjentów poddanych określonej terapii wynosił 10%, w porównaniu do 41% pacjentów z drugiej grupy. Odsetek nawrotów w ciągu roku u pacjentów z wszczepionym rozrusznikiem wynosił 5%, w porównaniu do 33% przed zabiegiem implantacji. Wyniki ISSUE 2 przemawiają za odejściem od podejmowania decyzji w oparciu o test pochyleniowy, przy założeniu, że odpowiedź w teście pochyleniowym nie pozwala przewidzieć reakcji kardiodepresyjnej rejestrowanej w czasie omdlenia.63 Ze względu na brak zaślepionej grupy kontrolnej w ISSUE 2 nie można jednak wykluczyć efektu placebo. Stało się to podstawą do przeprowadzenia ISSUE 3, kontrolowanego placebo badania z randomizacją, które oceni skuteczność stymulacji serca u pacjentów z omdleniem neurogennym i asystolią udokumentowaną przez implantowany rejestrator pętlowy.65
