Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Metody oceny ryzyka

Tabela 6. Wskazania American College of Emergency Physicians do hospitalizacji pacjentów z omdleniem
European Society of Cardiology (tab. 5)1 i American College of Emergency Physicians (tab. 6) opracowały wskazania do hospitalizacji pacjentów z omdleniami.17 W ostatnich latach podejmowano intensywne wysiłki zmierzające do wprowadzenia elementów tych zaleceń do schematów stratyfikacji ryzyka, aby precyzyjniej oszacować krótkoterminowe i długoterminowe ryzyka poważnych powikłań i zgonów. Poniżej dokonamy przeglądu dwóch skal oceny ryzyka – Osservatorio Epidemiologico sulla Sincope nel Lazio (OESIL)33 i San Francisco Syncope Rule.39
Skala OESIL
Grupa, którą wykorzystano do opracowania skali OESIL obejmowała 270 pacjentów z omdleniem, przyjętych do oddziału pomocy doraźnej w 6 szpitalach rejonowych w regionie Lazio we Włoszech.33 Chcąc zidentyfikować niezależne czynniki predykcyjne zgonu z wszystkich przyczyn w ciągu 12 miesięcy od przeprowadzenia oceny, badacze wykorzystali dane z wywiadu, badania przedmiotowego i 12-odprowadzeniowego EKG. Analiza wielu zmiennych zidentyfikowała 4 niezależne czynniki: wiek powyżej 65 lat, choroba układu krążenia w wywiadzie, omdlenie bez objawów prodromalnych i nieprawidłowości w badaniu EKG. Wynik w skali OESIL jest prostą sumą arytmetyczną czynników predykcyjnych występujących u danego pacjenta. Wynik w skali ryzyka ma wysoką zdolność dyskryminacyjną. Pole pod krzywą ROC wynosiło 0,9, zaś śmiertelność w grupie wzrastała znacząco razem ze wzrostem wyniku w skali (wynosiła 0% dla wyniku 0 punktów; 0,8% – 1 pkt; 19,6% – 2 pkt; 34,7% – 3 pkt; 57,1% – 4 pkt).
Skalę ryzyka OESIL sprawdzono u 328 pacjentów z omdleniami, przyjętych do oddziału pomocy doraźnej w dwóch szpitalach w Rzymie.33 Pole pod krzywą ROC w kohorcie walidacyjnej wynosiło 0,89 i tu także zanotowano istotny wzrost umieralności wraz ze wzrostem ryzyka w skali OESIL. Wyniki te wskazują na zdolność predykcyjną skali ryzyka OESIL. Z punktu widzenia lekarza medycyny ratunkowej głównymi jej zaletami są wygoda (skala ryzyka jest prostą sumą arytmetyczną niezależnych czynników predykcyjnych) i dostępność informacji o czynnikach predykcyjnych.
Skala San Francisco Syncope Rule
Skala ta39 różni się od skali OESIL w co najmniej dwóch aspektach. Pozwala przewidywać nie tylko zgony, ale także poważne powikłania oraz umożliwia ocenę ryzyka ich wystąpienia w krótkim okresie (7 dni).
Grupa, którą wykorzystano do opracowania tej skali, obejmowała 684 pacjentów z omdleniami, przyjętych do oddziału pomocy doraźnej szpitala uniwersyteckiego. Pod uwagę brano 50 zmiennych predykcyjnych pochodzących z wywiadu, badania przedmiotowego, badań laboratoryjnych i 12-odprowadzeniowego EKG. Po 7 dniach od oceny wstępnej oceniano występowanie zgonów, zawałów mięśnia sercowego, zaburzeń rytmu, zatorowości płucnej, udarów mózgu, krwotoków podpajęczynówkowych, klinicznie istotnych krwawień lub innych stanów, które były lub mogłyby być przyczyną ponownej wizyty na oddziale pomocy doraźnej i hospitalizacji. W analizie jednoczynnikowej związek z poważnymi zdarzeniami miało 26 zmiennych, a przy użyciu metod rekursywnego podziału [jedna z metod statystycznej analizy wielu zmiennych – przyp. red.] opracowano skalę zawierającą 5 czynników predykcyjnych: nieprawidłowości w badaniu EKG, duszność, hematokryt poniżej 30%, skurczowe ciśnienie tętnicze poniżej 90 mmHg lub niewydolność serca w wywiadzie. Ta kliniczna skala predykcyjna charakteryzuje się 96% czułością i 62% swoistością w przewidywaniu poważnych powikłań.
Skalę San Francisco Syncope Rule sprawdzono w dwóch różnych ujęciach.40,41 Pierwsze badanie walidacyjne40 przeprowadzone zostało w tej samej jednostce, w której opracowano skalę. Spośród 791 pacjentów z omdleniem, przyjętych do oddziału pomocy doraźnej i prospektywnie włączonych do kohorty walidacyjnej, 53 (7%) doznało poważnych zdarzeń w ciągu 7 dni od oceny klinicznej na oddziale pomocy doraźnej. Skala charakteryzowała się 98% czułością i 56% swoistością, klasyfikując 52% pacjentów jako chorych wysokiego ryzyka i zmniejszając liczbę przyjęć do szpitala o 7%. W ocenie czułości dolna granica 95% przedziału ufności wynosiła tylko 89%, co stwarza konieczność dalszej walidacji. Druga grupa walidacyjna obejmowała 477 pacjentów z omdleniem przyjętych do oddziału pomocy doraźnej w akademickim wysokospecjalistycznym ośrodku referencyjnym.41 W ciągu 7 dni od wstępnej oceny klinicznej poważne powikłania wystąpiły u 56 z 477 pacjentów (12%). W porównaniu do pierwszej kohorty walidacyjnej czułość i swoistość skali San Francisco Syncope Rule były niższe i wynosiły odpowiednio 89% vs 42%. Wyniki drugiego badania walidacyjnego wskazują, że konieczna jest dalsza ocena zanim tę kliniczną skalę predykcyjną będzie można szeroko stosować na oddziałach pomocy doraźnej. Reguła ta ma jednak wyraźną zaletę. Jest łatwa do zapamiętania za pomocą akronimu CHESS (history of chronic heart failure – przewlekła niewydolność serca w wywiadzie; hematocrit of less than 30% – hematokryt mniejszy niż 30%; abnormal findings on ECG – nieprawidłowości w EKG; shortness of breath – duszność; systolic blond pressure of less than 90 mmHg – skurczowe ciśnienie tętnicze mniejsze niż 90 mmHg).
Postęp, który dokonał się w tej dziedzinie, jest odpowiedzią na potrzebę stworzenia wysokiej jakości, uzasadnionych ekonomicznie standardów postępowania podczas klinicznej oceny omdleń na oddziale pomocy doraźnej. Zagadnienie schematyzacji postępowania będzie tematem dalszych rozważań w kolejnych rozdziałach, poświęconych m.in. dyskusji na temat efektywności oceny klinicznej opartej na wytycznych, w warunkach innych niż oddział pomocy doraźnej.
Schematy i standardy postępowania w omdleniach

Tabela 7. Czułość i swoistość zmiennych predykcyjnych dla omdlenia kardiogennego i neurogennego w zależności od wieku
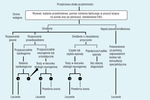
Znaczenie szczegółowego wywiadu w klinicznej ocenie omdlenia jest nie do przecenienia.1,18 Zgodnie z wytycznymi European Society of Cardiology1 zbieranie wywiadu jest kluczowym elementem wstępnej oceny omdlenia. Inne elementy to badanie przedmiotowe, obejmujące także badanie ciśnienia tętniczego w pozycji leżącej i po pionizacji, oraz 12-odprowadzeniowe EKG (ryc. 3). Cechą wywiadu jest oczywiście znaczna zmienność i subiektywność, co może ograniczać jego wartość diagnostyczną. Dokładność zbierania wywiadu można zwiększyć, stosując standaryzowane kwestionariusze ilościowe. W ostatnich latach badano także znaczenie usystematyzowanego (w oparciu o wytyczne) postępowania w omdleniach.
Struktura zbierania wywiadu
Jednej z najwcześniejszych prób analizy ilościowej zbieranego wywiadu podjęli się Calkins i wsp.42 Używając kwestionariusza, wykazali, że omdlenie spowodowane częstoskurczem komorowym lub blokiem przedsionkowo-komorowym związane było z następującymi cechami: płeć męska, wiek >54 lat, ≤2 epizody omdleń, czas trwania objawów ostrzegawczych ≤5 s. Elementy wywiadu o znaczeniu predykcyjnym dla omdlenia neurogennego obejmowały kołatanie serca, niewyraźne widzenie, nudności, uczucie ciepła, obfite pocenie się lub zawroty głowy przed wystąpieniem omdlenia, jak również nudności, uczucie ciepła, obfite pocenie lub zmęczenie po wystąpieniu omdlenia. Cztery zmienne pozwalały na odróżnienie omdlenia neurogennego od częstoskurczu komorowego lub bloku przedsionkowo-komorowego z czułością wynoszącą 98% i swoistością równą 100%, tj. wiek, płeć, czas do odzyskania przytomności i obecność łagodnego lub ciężkiego zmęczenia po omdleniu.
W przeprowadzonym niedawno badaniu obejmującym grupę 341 pacjentów z ocenianymi klinicznie omdleniami, Alboni i wsp.43 zestawiali elementy wywiadu według standardowego kwestionariusza z kardiogenną przyczyną omdlenia. Obecność choroby serca była predyktorem kardiogennej przyczyny omdlenia o 95% czułości i 45% swoistości. Z kolei brak choroby serca pozwalał wykluczyć kardiogenną przyczynę omdlenia u 97% pacjentów. W przypadku występowania choroby serca najbardziej swoistymi czynnikami predykcyjnymi dla kardiogennej przyczyny omdlenia było wystąpienie omdlenia w pozycji leżącej na wznak lub w trakcie wysiłku fizycznego, niewyraźne widzenie i omdlenie konwulsyjne. Istotnymi czynnikami predykcyjnymi przyczyny neurogennej były: czas >4 lat między pierwszym i ostatnim epizodem omdlenia, dyskomfort w jamie brzusznej występujący przed omdleniem oraz nudności i obfite pocenie w czasie odzyskiwania przytomności. Na użyteczność diagnostyczną zebranego wywiadu może wpłynąć wiek pacjenta (tab. 744). W prospektywnej ocenie 485 pacjentów z omdleniami o niewyjaśnionej przyczynie Del Rosso i wsp.44 wykazali, że wykładniki kliniczne omdlenia kardiogennego i neurogennego były bardzo podobne u osób w wieku ≥65 lat (tab. 7). Sam wywiad pozwalał na postawienie rozpoznania u 26% pacjentów w wieku <65 lat, ale tylko u 5% osób w wieku ≥65 lat. Mała użyteczność kliniczna zbieranego wywiadu u osób starszych spowodowana jest głównie częstszym występowaniem chorób serca w tej grupie chorych.