Tylko do 29 stycznia bilet na kongres Akademii po Dyplomie NEUROLOGIA kupisz w niższej cenie! Skorzystaj z oferty >
Sympozjum: zaburzenia rytmu
Częstoskurcz komorowy a nagły zgon sercowy
Bruce A. Koplan, MD, Mph,
William G. Stevenson, MD
W SKRÓCIE
Częstoskurcz komorowy, występujący najczęściej u pacjentów ze strukturalnymi zmianami w sercu, może zwiększać ryzyko nagłej śmierci. Najczęstszą przyczyną migotania komór jest ostre niedokrwienie mięśnia sercowego, a najczęstszym powodem przetrwałego, monomorficznego częstoskurczu komorowego u pacjentów ze strukturalnymi zmianami w sercu jest blizna po przebytym zawale. Łagodniejsze postacie idiopatycznego częstoskurczu komorowego mogą też występować bez zmian strukturalnych. Leczenie częstoskurczu komorowego obejmuje zarówno postępowanie w stanach nagłych, jak i zapobieganie nawrotom, a jego częścią jest terapia farmakologiczna i wszczepianie kardiowerterów-defibrylatorów. Ważna jest też odpowiednia selekcja pacjentów z przebytym migotaniem komór lub będących w grupie podwyższonego ryzyka migotania komór, którzy powinni mieć wszczepiony kardiowerter-defibrylator. Do stratyfikacji pacjentów z kardiomiopatią, zarówno niedokrwienną, jak i innego pochodzenia, należących do grupy podwyższonego ryzyka nagłego zgonu i mogących wymagać profilaktycznego wszczepienia defibrylatora, używa się zazwyczaj pomiaru frakcji wyrzutowej lewej komory. Dla wybranych pacjentów z różnymi postaciami częstoskurczu komorowego opcją terapeutyczną może być także przezskórna ablacja ognisk arytmogennych. W artykule omówiono etiologię i postępowanie w częstoskurczu komorowym oraz jego związek z nagłym zgonem.
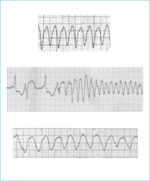
Częstoskurcz komorowy można podzielić na kilka typów w zależności od czasu trwania, morfologii zespołów QRS lub skutków hemodynamicznych. Nieutrwalony częstoskurcz komorowy ustaje samoistnie bez znaczącego upośledzenia hemodynamiki. Przetrwały to taki, który trwa ponad 30 sekund lub wymaga interwencji w celu przerwania albo wywołuje poważne konsekwencje hemodynamiczne lub omdlenie przed samoistnym ustaniem. Częstoskurcz komorowy określamy mianem monomorficznego, jeśli wszystkie zespoły QRS są jednakowe. Jeśli w czasie częstoskurczu kształty zespołów QRS różnią się w kolejnych skurczach, klasyfikujemy go jako polimorficzny (ryc. 1). Jedną z postaci polimorficznego częstoskurczu komorowego jest zespół torsades de pointes, często związany z wydłużeniem odstępu QT.
Etiologia
Częstoskurcz komorowy towarzyszący strukturalnemu uszkodzeniu serca
Częstoskurcz komorowy, chociaż zwykle towarzyszy uszkodzeniu mięśnia sercowego, może też występować bez takiego uszkodzenia. Najczęstszą przyczyną przetrwałej niemiarowości komorowej jest choroba niedokrwienna serca. Ostre niedokrwienie mięśnia sercowego może być źródłem polimorficznego częstoskurczu lub migotania komór i prawdopodobnie najczęstszym powodem nagłej śmierci w warunkach pozaszpitalnych. Zachodzące w czasie ostrego niedokrwienia uwolnienie jonów potasowych z kardiomiocytów jest przyczyną wzrostu pozakomórkowego stężenia potasu, co z kolei depolaryzuje miocyty w obszarze granicznym niedokrwienia.1,2 Depolaryzacja prowadzi do tego, że komórki mięśnia serca zaczynają w różny sposób reagować na bodźce elektryczne, powstała zmienność przewodnictwa i czasu refrakcji staje się źródłem pobudzeń nawrotnych, te z kolei wywołują polimorficzny częstoskurcz lub migotanie komór.
Przetrwały monomorficzny częstoskurcz komorowy wynikający ze strukturalnych zmian w mięśniu sercowym jest zazwyczaj efektem pobudzeń nawrotnych wzbudzanych w obszarze blizny będącej najczęściej pozostałością po przebytym zawale. Ten typ częstoskurczu komorowego występuje bez ostrego niedokrwienia.3,4 Blizny w obrębie komór prowadzące do powstawania pobudzeń nawrotnych i częstoskurczu komorowego występują także w kardiomiopatiach pochodzenia niemiażdżycowego, takich jak idiopatyczna kardiomiopatia rozstrzeniowa, kardiomiopatia przerostowa, chorób przebiegających z naciekaniem mięśnia sercowego (np. sarkoidozy), arytmogennej dysplazji prawej komory oraz po operacji wrodzonych wad serca lub wad zastawkowych.
Wyjątkiem są pobudzenia nawrotne w obrębie odnóg i pęczka Hisa. Pobudzenia te są przyczyną monomorficznego częstoskurczu komorowego, który może występować, nawet jeśli nie ma blizny w miokardium. Jest on spowodowany przez pętlę pobudzeń nawrotnych w obrębie wyspecjalizowanego układu przewodzącego serca. Czoło fali pobudzenia przesuwa się w fizjologicznym kierunku wzdłuż prawej odnogi pęczka, a wzdłuż odnogi lewej w kierunku przeciwnym. Skutkiem jest częstoskurcz komorowy o morfologii typowej dla bloku lewej odnogi pęczka Hisa. Rzadziej pobudzenie nawrotne może biec w kierunku odwrotnym albo obejmować tylko przednią i tylną wiązkę lewej odnogi, dając obraz taki jak przy bloku prawej odnogi pęczka Hisa. Taki częstoskurcz komorowy wiąże się z ciężkimi zaburzeniami przewodzenia; u większości chorych już w spoczynkowym elektrokardiogramie obserwuje się nieprawidłowości przewodzenia wewnątrzkomorowego, a zaburzenia czynnościowe komór są zwykle poważne. Częstoskurcz z pobudzeniem nawrotnym w obrębie odnóg i pęczka Hisa odpowiada za 5-8% wszystkich przetrwałych, monomorficznych tachykardii komorowych u pacjentów skierowanych na przezskórną ablację.5,6 Rozpoznanie tego rodzaju częstoskurczu, mimo że występuje rzadko, jest istotne, gdyż można go leczyć przezskórną ablacją.7,8
Wrodzone przyczyny częstoskurczu komorowego i migotania komór
Istnieje wiele schorzeń genetycznych, które mogą prowadzić do powstawania polimorficznego częstoskurczu komorowego i do nagłej śmierci przy braku widocznych zmian strukturalnych w sercu (tab. 1). Większość tego typu chorób wiąże się z zaburzeniami budowy lub funkcji kanałów transportujących jony. Zespół wydłużonego QT jest najczęściej wynikiem nieprawidłowości w kanałach sodowych lub potasowych, a przejawia się jako wydłużenie odstępu QT w zapisie EKG.9 Zespół torsades de pointes, czyli polimorficzny częstoskurcz komorowy z rosnącą i malejącą amplitudą QRS, w kolejnych skurczach może powodować omdlenia i nagły zgon.
U chorych z zespołem Brugadów w EKG wyraźnie widoczny jest niepełny blok prawej odnogi pęczka Hisa i uniesienie odcinka ST w odprowadzeniach przedsercowych.10 Około 1/4 przypadków wynika z genetycznego defektu, który prowadzi do nieprawidłowego działania kanałów sodowych. Do omdleń i nagłych zgonów dochodzi w wyniku polimorficznego częstoskurczu komorowego, zazwyczaj podczas snu, a czynnikiem wywołującym objawy może być gorączka. Zmiany widoczne w EKG, które mogą się samoistnie nasilać i zmniejszać, można dodatkowo uwydatnić dzięki zastosowaniu antagonistów kanałów sodowych, takich jak choćby flekainid.
Z kolei wielokształtny częstoskurcz komorowy zależny od katecholamin jest dziedzicznym schorzeniem, w którym do wywołanego wysiłkiem częstoskurczu dochodzi w wyniku nieprawidłowości przemiany wapniowej.11 U większości chorych rozpoznanie ustala się już w dzieciństwie, gdy trafiają do lekarza z powodu omdlenia lub zatrzymania akcji serca. Dotychczas jako przyczynę zidentyfikowano zmiany w budowie kalsekwestryny lub sercowego receptora dla rianodyny.12,13
Arytmogenna dysplazja prawej komory to dziedziczna choroba mogąca być przyczyną zarówno mono-, jak i polimorficznego częstoskurczu komorowego. Wiąże się ona z włóknisto-tłuszczową przebudową mięśnia prawej komory prowadzącą do zaburzeń czynności i nieprawidłowści budowy widocznych w badaniach obrazowych serca; choć czasem mogą być trudne do wykrycia ze względu na niejednorodne, lokalne zajęcie mięśnia.14,15 Najczęściej przyczyną choroby są zmiany w budowie genów kodujących białka desmosomów zaangażowanych w połączenia międzykomórkowe. U pacjentów z arytmogenną dysplazją prawej komory w elektrokardiogramie można zobaczyć poszerzenie zespołów QRS, niepełny lub całkowity blok prawej odnogi, odwrócenie załamka T w prawostronnych odprowadzeniach przedsercowych lub wyraźny, określany jako fala ε, załamek tuż po zespole QRS.16 Monomorficzny częstoskurcz komorowy zaczynający się w prawej komorze ma zwykle postać bloku lewej odnogi.
Ze względu na genetyczne przyczyny częstoskurczu lub migotania komór potwierdzenie przypadków nagłego zgonu w rodzinie pacjenta zgłaszającego się z niemiarowością pochodzenia komorowego stanowi często istotną część wywiadu lekarskiego i jest podstawą do szczegółowej diagnostyki chorego pod tym kątem.
Idiopatyczny częstoskurcz komorowy
Jako idiopatyczny określamy każdy częstoskurcz komorowy, który pojawia się przy braku zmian strukturalnych w sercu, niewystępowaniu obciążeń genetycznych, nieprawidłowości metabolicznych i elektrolitowych. Jego źródłem jest najczęściej jedno z kilku dobrze określonych miejsc, które można zidentyfikować na podstawie EKG. Większość idiopatycznych częstoskurczów komorowych bierze swój początek w drodze odpływu prawej komory, mają więc w EKG morfologię bloku lewej odnogi z osią elektryczną odchyloną w prawo17,18 Automatyzm idiopatycznego częstoskurczu z ogniskiem w drodze odpływu prawej komory to efekt wewnątrzkomórkowego nagromadzenia wapnia w wyniku aktywności elektrycznej zależnej od cyklicznego adenozynomonofosforanu (cAMP).19,20 Choć większość częstoskurczów tego typu bierze początek w ognisku w prawej komorze, w niektórych ognisko to znajduje się w komorze lewej. Te częstoskurcze mogą być długotrwałe lub występować w postaci serii następujących po sobie, samowygaszających się epizodów, określanych mianem licznych epizodów monomorficznego częstoskurczu komorowego.21
Rzadziej spotyka się idiopatyczny częstoskurcz komorowy, którego przyczyną jest pobudzenie nawrotne włókien lewej odnogi pęczka Hisa, co daje obraz bloku prawej odnogi z osią elektryczną serca odchyloną w lewo. Co ciekawe, w tej postaci częstoskurczu skuteczny jest werapamil.22 Idiopatyczne postacie częstoskurczu komorowego rzadko zagrażają życiu, ale jeśli są szybkie i przetrwałe, mogą wiązać się z upośledzeniem hemodynamiki i omdleniami.23