Na początku listopada 2019 r. – podobnie jak w marcu, po dłuższym okresie pracy (więcej siedzenia niż chodzenia) – w pozycji siedzącej pojawiło się uczucie rozpierania okolicy prawego stawu skokowego, od strony ścięgna Achillesa. W ciągu kilku godzin nastąpił obrzęk wokół kostek, odczyn bólowy i ograniczenie ruchomości w stawie skokowym. W USG wykonanym następnego dnia stwierdzono zwiększoną ilość płynu wokół ścięgna Achillesa i obrzęk tkanek miękkich. W USG doppler tętnic kończyny dolnej prawej w odcinku poddanym 45 lat wcześniej radioterapii zaobserwowano duże zmiany morfologiczne tętnic zwężające ich światło, zwłaszcza piszczelowej tylnej (okluzja tętnicy), z poststenotycznym przepływem w obrębie niezmienionych tętnic stopy. Tętnica strzałkowa wąska, z przepływem trójzałamkowym. W USG układu żylnego prawej kończyny dolnej nie stwierdzono zmian. W innych badanych tętnicach – lewej i prawej osi tętniczej kończyn, aorcie, tętnicach szyjnych – nie zaobserwowano zmian miażdżycowych. W ciągu kilku dni dolegliwości bólowe narastały, uniemożliwiając obciążanie kończyny. Narosła strefa obrzękowa i zapalna obejmująca obszar po radioterapii. Próba pionizacji nasilała znacznie przekrwienie bierne tego obszaru i ból. Pacjent zgłosił się na szpitalny oddział ratunkowy, skąd po badaniach został skierowany na dalszą hospitalizację. W USG przed przyjęciem na oddział chirurgii urazowo-ortopedycznej uwidoczniono w częściach miękkich, od 1/2 wysokości łydki aż do poziomu kości piętowej wyraźny obrzęk skóry i tkanki podskórnej. Obrzęk wykazuje nasilenie na poziomie połączenia włóknisto-mięśniowego ścięgna Achillesa. Dorsalnie do mięśnia/ścięgna osełkowaty zbiornik płynu 44 × 14 × 10 mm. Poza tym w USG doppler: brak cech zakrzepicy żylnej, objawy zaawansowanych zmian miażdżycowo-zarostowych tętnic na odcinku po przebytej radioterapii.
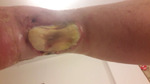
Rycina 1. Okolica prawego stawu skokowego. Strona tylna. Radioterapia 45 lat temu z powodu hemangioendothelioma dystalnego odcinka piszczeli. Stan po leczeniu ropnia (zakażonego krwiaka) okolicy ścięgna Achillesa. Ubytek skóry i tkanki podskórnej z odsłoniętym, ulegającym martwicy ścięgnem Achillesa. Obraz 4 tygodnie po ostatnim opatrunku typu VAC
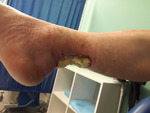
Rycina 2. Okolica prawego stawu skokowego. Strona przyśrodkowa. Radioterapia 45 lat temu z powodu hemangioendothelioma dystalnego odcinka piszczeli. Stan po leczeniu ropnia (zakażonego krwiaka) okolicy ścięgna Achillesa. Ubytek skóry i tkanki podskórnej przed chirurgicznym usunięciem części zmian martwiczych ścięgna Achillesa. Obraz 6 tygodni po ostatnim opatrunku typu VAC
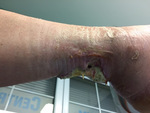
Rycina 3. Okolica prawego stawu skokowego. Strona boczna. Radioterapia 45 lat temu z powodu hemangioendothelioma dystalnego odcinka piszczeli. Stan po leczeniu ropnia (zakażonego krwiaka) okolicy ścięgna Achillesa. Ubytek skóry i tkanki podskórnej przed chirurgicznym usunięciem części zmian martwiczych ścięgna Achillesa. Nad raną widoczna blizna po leczeniu chirurgicznym poprzedzającym radioterapię. Obraz 6 tygodni po ostatnim opatrunku typu VAC
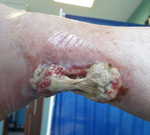
Rycina 4. Okolica prawego stawu skokowego. Strona przyśrodkowa. Radioterapia 45 lat temu z powodu hemangioendothelioma dystalnego odcinka piszczeli. Stan po leczeniu ropnia (zakażonego krwiaka) okolicy ścięgna Achillesa. Ubytek skóry i tkanki podskórnej po chirurgicznym usunięciu części zmian martwiczych ścięgna Achillesa. Od strony pięty (dystalna część rany) i od strony łydki (proksymalna część rany) widoczna ziarnina zaczynająca wypełniać ubytek po martwicy tkanek. Obraz 10 tygodni po ostatnim opatrunku typu VAC
W drugiej dobie hospitalizacji doszło do samoistnego przebicia ropnia pomiędzy kostką przyśrodkową a ścięgnem Achillesa. W trzeciej dobie w warunkach bloku operacyjnego nacięto ropień, opracowano chirurgicznie jego okolicę i zastosowano terapię podciśnieniową rany – założono VAC. W czwartej dobie z ropy wyhodowano gronkowca złocistego metycylinowrażliwego, wrażliwego na kloksacylinę. Z uwagi na pogorszenie stanu ogólnego i zagrożenie stanem septycznym pacjenta przeniesiono na oddział anestezjologii i intensywnej terapii, gdzie kontynuowano podawanie kloksacyliny dożylnie i dodatkowo włączono ertapenem. W trakcie pobytu na oddziale jeszcze 5-krotnie opracowywano zmianę podudzia w warunkach bloku operacyjnego, kontynuując terapię podciśnieniową rany przez 2 tygodnie. Następnie pacjent został przeniesiony na oddział chorób wewnętrznych w celu m.in. rehabilitacji, skąd po tygodniu został wypisany z zaleceniem dalszego leczenia w ośrodku leczenia przewlekłych ran.
Z chwilą wypisu pacjenta rana miała wymiar 6 × 7 cm do tyłu od stawu skokowego – ubytek skóry i tkanki podskórnej odsłaniał 1/2 dolną ścięgna Achillesa.
Dwa miesiące po wypisie ze szpitala pacjent był w trakcie leczenia w ośrodku leczenia przewlekłych ran. Stosowano ozonoterapię 3 razy w tygodniu połączoną z wymianą opatrunków hydrożelowych. Okresowo, raz na 2 tygodnie rana była opracowywana chirurgicznie. Była w trakcie ziarninowania i demarkacji fragmentów ścięgna Achillesa. Przewidywany okres gojenia rany określono na 4-6 miesięcy. Równolegle prowadzono rehabilitację. Wygląd rany po miesiącu od zakończenia hospitalizacji przedstawiają ryciny 1-4.
Komentarz
Istotne objawy kliniczne zmian naczyniowych u opisywanego pacjenta wystąpiły późno – w 45 roku po radioterapii. Obrazowo można powiedzieć, że poddany radioterapii obszar ciała jest o 20-30 lat starszy niż reszta organizmu. Dość rzadki jest też obszar poddany radioterapii – dystalna część podudzia. Prawdopodobny patomechanizm incydentów obrzęku i bólu okolicy stawu skokowego to pęknięcie naczynia krążenia obocznego z odczynem zapalnym wokół krwiaka, który za pierwszym razem uległ samoistnej resorpcji, za drugim – zakażeniu drogą przezskórną?/krwiopochodną? z wytworzeniem ropnia i ropowicą okolicznej tkanki zmienionej popromiennie, skutkującymi ubytkiem tkanek. Przebieg gojenia można ocenić w ciągu najbliższych miesięcy po wdrożeniu odpowiedniego postępowania, natomiast dopiero po dłuższym czasie okaże się, jaki pozostanie po incydencie zakres dysfunkcji stopy, a tym samym prawej kończyny dolnej i układu ruchu. Mówiąc o dysfunkcji, mamy na myśli efekt uszkodzenia ścięgien, elementów układu nerwowego oraz wydolności krążenia w obszarze po radioterapii i, wtórnie, w obrębie prawej stopy.
Podczas zbierania wywiadu po opisanym incydencie okazało się, że dyskretne objawy zwężeń tętnic piszczelowych występowały od 2-3 lat w szczególnej sytuacji: w sezonie zimowym, podczas dopinania prawego buta narciarskiego (zjazdowego); po krótkim czasie górne zapięcia, na poziomie podudzia, trzeba było luzować z powodu drętwienia stopy.
Do oceny stopnia uszkodzeń narządowych w wyniku radioterapii służy tzw. skala LENT-SOMA (LENT-SOMA score: Long-Term Effects on Normal Tissue Task Force – Subjective, Objective, Management, Analytic score)15. Określa ona w skali od 0 do 4 stopień uszkodzenia/upośledzenia funkcji tkanki czy narządów. W przypadku naszego pacjenta do czasu wystąpienia opisanego incydentu, najprawdopodobniej naczyniowego, stan miejsca po radioterapii przez lata można było opisać według tej skali jako:
- w zakresie mięśni/tkanek miękkich – subiektywnie (stopień 1): nieznaczne ograniczenie ruchomości w stawie skokowym; obiektywnie (stopień 1): zwłóknienie tkanki podskórnej, nieznaczne ograniczenie ruchomości w stawie skokowym, okresowo niewielki obrzęk miejsca naświetlania po dłuższej pionizacji; leczenie (stopień 0): niewymagające leczenia
- w zakresie nerwów obwodowych – stopień 0 – subiektywnie i obiektywnie bez zmian
- w zakresie skóry/tkanki podskórnej – subiektywnie (stopień 1): okresowo niewielki świąd; obiektywnie (stopień 1): zanik skóry, zanik owłosienia, suchość skóry, teleangiektazje, okresowy obrzęk; leczenie (stopień 0): niewymagające leczenia (okresowe natłuszczanie skóry, ochrona przed światłem słonecznym)
- w zakresie naczyń – subiektywnie (stopień 1): miejscowe zaburzenia krążenia chłonnego/żylnego okresowo powodujące obrzęk okolicy prawego stawu skokowego; obiektywnie (stopień dysfunkcji nie do określenia) – przez 45 lat po radioterapii nie wykonywano żadnych badań naczyniowych, bo nie było istotnych, subiektywnych objawów niedokrwienia stopy; leczenie (stopień 0): niewymagające leczenia.
Na długi okres niewystępowania objawów klinicznych zwężeń tętnic piszczelowych na pewno miała wpływ regularna aktywność fizyczna i dobrze rozwinięte krążenie oboczne, którego sieć mogła zostać zredukowana podczas pierwszego incydentu naczyniowego (wynaczynienie krwi do tkanek/niedokrwienie miejscowe, ograniczona martwica z odczynem zapalnym). Redukcja sieci mikrokrążenia mogła skutkować pojawieniem się objawów subiektywnych, a ponowny incydent naczyniowy zakończył się stosunkowo dużym ubytkiem tkanek.
Pod koniec 45 roku po radioterapii punktacja w skali LENT-SOMA diametralnie się zmieniła. Na ostateczny wynik leczenia aktualnego etapu zmian popromiennych trzeba będzie poczekać co najmniej 5-6 miesięcy. Jedno jest pewne – kończyna nie wróci do poziomu sprawności sprzed incydentu.
Uogólniając, profilaktyka zmian naczyniowych opóźniająca w czasie wystąpienie zmian – zwłaszcza makroangiopatii – jest taka sama jak profilaktyka miażdżycy. Objawy zmian naczyniowych zależą od napromieniowanego obszaru i narządów narażonych na niedokrwienie. Leczenie popromiennych zmian naczyniowych i ich następstw jest takie samo jak leczenie zmian miażdżycowych i ich następstw w zakresie krążenia mózgowego, wieńcowego, trzewnego czy dużych pni naczyniowych.
Mikroangiopatia jest nieco odrębnym zagadnieniem. Już w trakcie radioterapii dochodzi do zmian zapalno-zakrzepowych w mikrokrążeniu o różnym stopniu nasilenia, które prowadzą do przebudowy jego sieci. Istotna jest tu profilaktyka pierwotna – jak najmniejsza skuteczna dawka promieniowania oraz w miarę możliwości ograniczony obszar napromieniowania. Istotne jest, aby w codziennej praktyce pamiętać o skutkach naczyniowych, zwłaszcza późnych, radioterapii.
Podsumowanie
Radioterapię należy traktować – w obszarze ekspozycji – jako niezależny czynnik akceleracji miażdżycy obok czynników genetycznych, nadciśnienia tętniczego, cukrzycy typu 2 czy palenia tytoniu. Objawy kliniczne waskulopatii po radioterapii mogą się pojawiać w okresie od kilku do kilkudziesięciu lat po ekspozycji.