Leczenie postaci rzutowo-remisyjnej stwardnienia rozsianego – dziś i w przyszłości
lek. Katarzyna Gernand1
lek. Beata Lech1
prof. dr hab. n. med. Halina Bartosik-Psujek1,2
Terapie modyfikujące przebieg postaci rzutowo-remisyjnej stwardnienia rozsianego redukują częstość rzutów i aktywność choroby w badaniu metodą rezonansu magnetycznego oraz – w mniejszym stopniu – ograniczają postęp niepełnosprawności. Aktualnie nowym celem terapeutycznym jest całkowite ustąpienie aktywności choroby, zarówno klinicznej, jak i w badaniu rezonansu magnetycznego. Przyszłość leczenia to indywidualne dobieranie leku dla pacjenta, szybsze włączanie terapii indukcyjnych oraz – być może – terapie wpływające na remielinizację lub neuroprotekcję.
Wprowadzenie
Stwardnienie rozsiane (SM – sclerosis multiplex) jest przewlekłą zapalno-demielinizacyjną chorobą ośrodkowego układu nerwowego (OUN) o nieznanej etiologii. W jego patogenezie główną rolę odgrywa proces autoimmunologiczny przy współudziale czynników środowiskowych i predyspozycji genetycznej. Początkiem SM głównie u młodych dorosłych (między 20 a 40 r.ż.) jest pojawienie się klinicznie izolowanego zespołu objawów neurologicznych (CIS – clinically isolated syndrome), a następnie u większości chorych SM przebiega jako postać z rzutami i remisjami (RRMS – remitting-relapsing multiple sclerosis). Cechą charakterystyczną tej postaci jest naprzemienne pojawianie się nowych objawów neurologicznych z towarzyszącym aktywnym miejscowym procesem zapalnym w OUN i okresów remisji.
Aktywność choroby jest definiowana w określonym przedziale czasu (najlepiej jednego roku) na podstawie obrazu klinicznego albo badania metodą rezonansu magnetycznego (MR – magnetic resonance). Na aktywną postać RRMS wskazują wystąpienie rzutu choroby lub stwierdzenie obecności zmian w sekwencji T1 wzmacniających się po podaniu środka kontrastowego lub nowych albo wyraźnie powiększających się zmian w sekwencji T2 w porównaniu z badaniem poprzednim. U nieleczonych pacjentów, u których w ciągu 12 miesięcy wystąpiły ≥2 rzuty powodujące niesprawność i ≥1 zmiana ulegająca wzmocnieniu po podaniu środka kontrastowego w obrazach MR lub znamienny wzrost liczby zmian w sekwencji T2, rozpoznaje się agresywną postać SM (RES – rapidly evolving severe multiple sclerosis). Wysoka aktywność choroby mimo leczenia (HAD – high disease activity despite therapy) definiowana jest jako brak odpowiedzi na pełny, przynajmniej roczny cykl leczenia co najmniej 1 produktem leczniczym modyfikującym przebieg choroby.1,2
U osób z pewnym rozpoznaniem RRMS leczenie immunomodulujące należy włączyć jak najwcześniej, gdyż umożliwia to uzyskanie największego efektu terapeutycznego. Leczenie rozpoczyna się u pacjentów z aktywną postacią choroby, tzn. u których w ciągu ostatnich 12 miesięcy wystąpiły rzut choroby lub nowa zmiana wzmacniająca się po podaniu środka kontrastowego albo istotny wzrost zmian w sekwencji T2. Leczenie powinno być dobrane indywidualnie dla każdego chorego, z uwzględnieniem stanu klinicznego, aktywności choroby, bezpieczeństwa pacjenta podczas długookresowej terapii i jego preferencji oraz kontroli leczenia.
Główne cele leczenia to zahamowanie klinicznej aktywności choroby (zmniejszenie częstości rzutów, zapobieganie postępującej niesprawności neurologicznej, brak zaburzeń funkcji poznawczych) i progresji w badaniach MR oraz poprawa jakości życia. Leczenie SM obejmuje kilka głównych kierunków działania, które stosowane są najczęściej wspólnie, a położenie nacisku na któryś z nich zależy od obrazu klinicznego choroby. Jest to koncepcja wielokierunkowego podejścia do pacjenta i dynamicznego dopasowania strategii leczenia do konkretnej sytuacji klinicznej.
Główne rodzaje terapii wykorzystywane w SM to: leczenie rzutu choroby, leczenie wpływające na naturalny przebieg choroby, leczenie objawowe, rehabilitacja oraz inne działania hamujące progresję. W leczeniu wpływającym na naturalny przebieg choroby wyróżnia się 2 podstawowe schematy: eskalacyjny i indukcyjny. Schemat eskalacyjny polega na rozpoczęciu terapii od leku pierwszej linii, który ma mniejszą skuteczność, ale korzystny profil bezpieczeństwa. W razie niewystarczającej odpowiedzi na leczenie przechodzi się do leków o silniejszym działaniu. W schemacie eskalacyjnym uwzględnia się wskazania i zaleca kolejność podawania leków. W tym leczeniu po każdych 12 miesiącach ocenia się skuteczność terapii.
U pacjentów, którzy nie odpowiedzieli na leczenie lekami pierwszej i drugiej linii, najczęściej wprowadza się leczenie immunosupresyjne mitoksantronem lub terapie eksperymentalne. U chorych dotychczas nieleczonych, ale z agresywnym przebiegiem jako leki pierwszej linii można zastosować bardziej skuteczne preparaty, jak natalizumab czy fingolimod, albo wdrożyć leczenie indukcyjne. W schemacie indukcyjnym leczenie rozpoczyna się od silnego leku, który ma wcześnie i radykalnie zahamować postęp choroby, a dopiero później wprowadza się leczenie podtrzymujące lub w razie potrzeby podaje ponowną dawkę leku o długim okresie aktywności. W terapii indukcyjnej stosowane są obecnie alemtuzumab, mitoksantron, kladrybina lub cyklofosfamid (bardzo rzadko).
Podejmując decyzję o leczeniu, powinno się uwzględnić również zmienny stosunek korzyści do ryzyka poszczególnych terapii w przebiegu choroby. Korzyści wydają się największe we wczesnych fazach, natomiast ryzyko wiąże się z mechanizmem działania leku i rośnie wraz z wiekiem pacjenta m.in. ze względu na większą liczbę chorób współistniejących.3,4
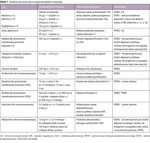
Leki stosowane w terapii RRMS
Interferon β
Obecnie w leczeniu RRMS wykorzystuje się preparaty interferonu β-1b i β-1a (tab. 1). Interferon β jest naturalnie występującą cytokiną, która hamuje replikację wirusów i wykazuje działanie immunomodulujące: pobudza supresorowe limfocyty CD8+ i hamuje aktywność pomocniczych limfocytów CD4+. W ten sposób ogranicza demielinizację pochodzenia zapalnego, dodatkowo hamuje indukcję prozapalnych limfocytów Th17, natomiast pobudza limfocyty regulatorowe.
Interferon β zmniejsza częstość rzutów i sprawia, że są one łagodniejsze, wydłuża okresy remisji, poprawia jakość życia pacjentów, opóźnia trwałą progresję niepełnosprawności ocenianej w rozszerzonej skali stanu niesprawności (EDSS – expanded disability status scale), wydłuża czas konwersji CIS do klinicznie pewnego SM oraz zmniejsza aktywność choroby w obrazie MR. Preparaty interferonu β są lekami o potwierdzonej skuteczności u osób odpowiadających na takie leczenie oraz o ustalonym profilu bezpieczeństwa.5-9
Najczęstsze działania niepożądane to objawy grypopodobne (gorączka, bóle głowy, mięśni i stawów), które mogą się utrzymywać do kilkunastu godzin po iniekcji leku. Rzadziej występują objawy miejscowe w miejscu wstrzyknięcia, jak pokrzywka, rumień lub zapalenie skóry z martwicą. Lek może nasilać lub wywoływać depresję.6
U części chorych pojawiają się przeciwciała neutralizujące (NAb – neutralizing antibodies), osłabiające lub znoszące efekt terapeutyczny. Czynnikami wpływającymi na ich powstawanie są: typ interferonu, droga podania, dawka, częstość stosowania i okres leczenia. NAb najczęściej tworzą się w związku z podskórnym podawaniem interferonu β-1a lub interferonu β-1b. W przypadku domięśniowego podawania interferonu β-1a w dawce 30 µg 1 × w tygodniu NAb powstają jedynie u kilku procent pacjentów.10,11
W 2014 r. do leczenia RRMS wprowadzono peginterferon β-1a o wydłużonym czasie działania, który podawany jest podskórnie co 2 tygodnie. Pegylacja interferonu polegała na zwiększeniu cząsteczki w celu zredukowania filtracji kłębuszkowej leku w nerkach. Pozwoliło to wydłużyć okres półtrwania i osłonić cząsteczkę przed czynnikami, które mogą ją zniszczyć. Przyniosło to poprawę chemicznej stabilności i rozpuszczalności leku oraz podobny efekt terapeutyczny przy rzadszym stosowaniu. Peginterferon β-1a ma skuteczność porównywalną z innymi preparatami interferonu β, takie same są również działania niepożądane.12,13