Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Do grupy wad prostych zaliczane są także izolowane zwężenia zastawki aortalnej i tętnicy płucnej. Leczeniem z wyboru w większości przypadków jest balonowe poszerzenie zwężonej zastawki i zwykle wynik jest zadowalający. Należy jednak liczyć się z tym, że po balonoplastyce zastawka staje się u niektórych dzieci niedomykalna, czasami w znacznym stopniu. Likwidując zatem balonem zwężenie, można doprowadzić do jatrogennej niedomykalności zastawki, która w przyszłości u niektórych będzie stanowić istotny problem prowadzący nawet do niewydolności serca i w przypadku zastawki aortalnej konieczności jej plastyki lub wymiany na sztuczną (ryc. 5).
Pierścienie naczyniowe
Inną prostą nieprawidłowością są pierścienie naczyniowe, które są utworzone przez podwójny łuk aorty lub obecność prawej tętnicy podobojczykowej odchodzącej jako ostatnie naczynie od łuku aorty i przebiegającej pozaprzełykowo. Ponieważ zarówno tchawica, jak i przełyk znajdują się wewnątrz pierścienia, dzieci mają objawy ze strony układu oddechowego (stridor, duszność, kaszel) i układu pokarmowego (zaburzenia połykania). Jeżeli zaburzenia ze strony tych dwóch układów są istotne, wówczas wady te wymagają leczenia operacyjnego, tj. uwolnienia pierścienia. Lekarz pediatra czy lekarz rodzinny powinni się spodziewać, że objawy, które występowały przed operacją, będą się utrzymywały przez miesiące, a nawet kolejne lata, ponieważ deformacje tchawicy i przełyku spowodowane długotrwałym uciskiem nadal mogą powodować kaszel oraz utrudniać przyjmowanie pokarmów stałych. Dzieci te mogą się krztusić w czasie posiłków. Należy o tym pamiętać, ponieważ przewlekły kaszel niekoniecznie musi być spowodowany u tych pacjentów zakażeniem, ale wynika z pozostałości po istniejącej wcześniej wadzie uciskającej tchawicę. Dzieci te z reguły nie wymagają antybiotykoterapii (ryc. 6).
Nieprawidłowości po leczeniu wad prostych
Podsumowując, w krótkim lub odległym okresie po leczeniu tzw. wad prostych mogą pojawić się różnego rodzaju nieprawidłowości. Rzadko wymagają one kolejnej operacji albo interwencyjnego lub zachowawczego leczenia, ale na pewno dzieci te potrzebują troskliwej opieki i oceny istotności utrzymujących się objawów, takich jak np. szmer lub przeciek.
Jeżeli po leczeniu operacyjnym lub interwencyjnym objawy kliniczne wady istotnie się zmniejszyły, dzieci te w większości przypadków nie wymagają kolejnych zabiegów, chociaż może się zdarzyć, że objawy będą istotne i wtedy interwencja kardiochirurga lub kardiologa będzie konieczna. Pamiętać także trzeba, że leczenie chirurgiczne czy interwencyjne nie ma na celu leczenia szmerów u dziecka, ale istotnych objawów hemodynamicznych, które wynikają z wady serca.
Złożone wady serca
Nazwa „złożone” oznacza, że w trakcie rozwoju serca doszło do nieprawidłowego rozwoju nie tylko jednej, ale wielu jego struktur. Wady z tej grupy często nazywane są zespołem nieprawidłowości, np. zespół Fallota, zespół Ebsteina, zespół heterotaksji, zespół niedorozwoju lewego serca, zespół Taussig-Binga itd. Wady złożone polegają zatem na połączeniu wielu wad tzw. prostych, które tworzą skomplikowany obraz zaburzeń anatomicznych i hemodynamicznych. W odróżnieniu od wad prostych w tej grupie postępowanie leczniczo-terapeutyczne jest inne, jak również inny jest przebieg wady po leczeniu oraz rokowanie – niestety gorsze niż w wadach prostych. Kolejna różnica polega na tym, że wady złożone zwykle wymagają leczenia wieloetapowego i dziecko po leczeniu czy to operacyjnym, czy interwencyjnym jest obarczone nadal nieprawidłowościami.
Dodatkowym elementem w tej grupie wad są zaburzenia rytmu serca i przewodzenia, które jeżeli się pojawią, niekorzystnie wpływają na dalsze rokowanie. Ponadto u dziecka ze złożoną wadą serca, po wcześniejszym leczeniu operacyjnym lub interwencyjnym, kolejny zabieg kardiochirurgiczny jest wielkim wyzwaniem ze względu na masywne zrosty, które nierzadko wręcz uniemożliwiają prawidłowe przeprowadzenie kolejnego zabiegu naprawczego; są też one realnym zagrożeniem krwawienia i innych niebezpiecznych powikłań. Postęp, jaki się dokonał w ostatnich latach w zakresie wykonywania skomplikowanych zabiegów kardiochirurgicznych, nowoczesnego sposobu postępowania pooperacyjnego i rozwoju technologii medycznych, spowodował poprawę przeżywalności dzieci po operacjach złożonych wad serca. Mimo to nadal nie osiągnięto takiego stanu, aby złożoną wadę serca uważać za wyleczoną. Tym bardziej, że część złożonych wad wrodzonych serca podlega wyłącznie leczeniu paliatywnemu.
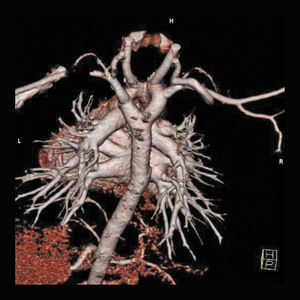
W Polsce i na świecie rośnie populacja dzieci po operacjach serca jednokomorowego sposobem Fontana. Jest to wieloetapowe leczenie polegające na przyłączeniu krążenia systemowego do układu tętnic płucnych, natomiast komora prawa bądź lewa staje się komorą systemową. Kwalifikacja do tego rodzaju operacji stanowi duże wyzwanie dla kardiologów i kardiochirurgów, gdyż od tego, jaka jest wyjściowa anatomia i fizjologia wady, zależy powodzenie leczenia i przyszłość dziecka, które po operacji złożonej wady serca wymaga systematycznej opieki kardiologicznej do końca życia. W trakcie kontrolnych wizyt należy zwracać szczególną uwagę na pozostałości po leczeniu operacyjnym lub interwencyjnym wynikające z niemożliwości ich usunięcia, czy skorygowania. Kolejnym groźnym objawem, który występuje w tej grupie dzieci, jest możliwość tworzenia się wysięków w jamie opłucnej, osierdziu i jamie otrzewnej, szczególnie jeśli przed zabiegiem operacyjnym występowały nadciśnienie płucne, zwężenia naczyń płucnych, niedomykalności zastawek istotnego stopnia albo niewydolność pojedynczej komory (ryc. 7).
Po każdej operacji serca, a zwłaszcza wszczepiania sztucznych zastawek, graftów i innych materiałów, oraz po leczeniu interwencyjnym, należy się liczyć z możliwością infekcyjnego zapalenia wsierdzia (IZW). Dlatego też konieczna jest profilaktyka IZW. Wytyczne dotyczące standardów postępowania w takich przypadkach zostały opracowane w 2009 roku (nowa wersja) przez Grupę Roboczą Europejskiego Towarzystwa Kardiologicznego (ESC) do spraw Zapobiegania, Rozpoznawania i Leczenia Infekcyjnego Zapalenia Wsierdzia.
Badając zatem dziecko z problemem zdrowotnym po leczeniu wady wrodzonej serca, należy odpowiedzieć sobie na kilka pytań, między innymi, czy stosowane było tylko leczenie operacyjne, czy tylko interwencyjne, czy też leczenie łączące te dwie metody, tzw. hybrydowe. Inne są bowiem powikłania związane z leczeniem operacyjnym, a inne z interwencyjnym. Rozwój kardiologii interwencyjnej niesie ze sobą nowe wyzwania nie tylko diagnostyczno-terapeutyczne, ale również rokownicze, ponieważ w przypadku niektórych nowoczesnych technik leczenia nie są jeszcze znane odległe skutki wykonywanych procedur.
Na uwagę zasługuje również rozwój i postęp w rozpoznawaniu i leczeniu zaburzeń rytmu serca u dzieci. Wiele z tych, które dotychczas były leczone jedynie zachowawczo, obecnie po badaniach elektrofizjologicznych ma szansę na trwałe wyleczenie za pomocą ablacji, nawet w przypadku bardzo niebezpiecznych zaburzeń rytmu serca. Z tą dziedziną wiąże się również miniaturyzacja sprzętu używanego do stymulacji serca, dzięki czemu już u noworodków możliwe jest wszczepianie rozruszników. Układ stymulujący wystarcza dziecku na około 8-10 lat (przynajmniej obecnie), a czas sprawności sprzętu wiąże się z rodzajem zastosowanej stymulacji oraz jakością przewodzenia impulsów elektrycznych do mięśnia sercowego. Czas pracy stymulatora może być zatem znacznie dłuższy lub znacznie krótszy. Trzeba mieć na uwadze także to, że elektrody (szczególnie te wszczepione nasierdziowo), mogą ulegać uszkodzeniu, dlatego też lekarz w poradni kardiologicznej, pediatrycznej lub lekarza rodzinnego powinien myśleć o możliwości takiego powikłania i podczas kontroli dziecko powinno mieć wykonane standardowe EKG, a najlepiej zapis 24-godzinny metodą Holtera. Również wszczepienie układu stymulującego endokawitarnie może być nieskuteczne na skutek zwiększenia progu pobudzenia lub niesprawności elektrody łączącej stymulator ze ścianą serca. Zachodzi wtedy konieczność wymiany lub naprawy układu stymulującego. Warto podkreślić, że usunięcie elektrody i wymiana na nową staje się czasami bardzo trudnym wyzwaniem dla lekarza podejmującego się zabiegu, gdyż zdarza się, że elektrody są wrośnięte w ściany naczyń żylnych i ich usunięcie wymaga wyjątkowych umiejętności.
Kolejne ważne zagadnienie to postęp, jaki dokonał się w opiece pooperacyjnej. Niestety, niektóre dzieci poddane przewlekłej intubacji mogą mieć problemy związane z wentylacją. Dlatego też coraz większą uwagę przywiązuje się do rehabilitacji krążeniowo-oddechowej po leczeniu wad wrodzonych serca, która podobnie jak u dorosłych, prowadzona jest w nowo powstających ośrodkach rehabilitacyjnych.
Nowa populacja chorych, tzw. grupa GUCH
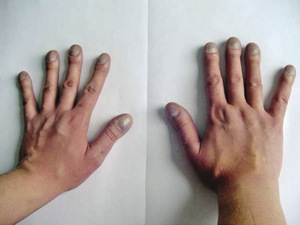
Rycina 8. Grupa GUCH. Palce pałeczkowate i paznokcie w kształcie „szkiełka od zegarka” u 18-letniej chorej ze złożoną wadą serca i nadciśnieniem płucnym.
Pierwszą osobą, która zwróciła uwagę na szybko rosnącą populację młodzieży i młodych dorosłych z wadami wrodzonymi serca wymagających opieki medycznej w przyszłości, była profesor Jane Somerville. Stworzyła ona pojęcie tzw. grupy GUCH. (grown up congenital heart disease). Problem ten dotyczy coraz większej, jak wspomniano, populacji młodzieży, która ze względu na osiągnięcie wieku dojrzałości już nie podlega opiece pediatrycznej, podczas gdy kardiolodzy zajmujący się problemami dorosłych nie są w wystarczający sposób przygotowani do zajmowania się tymi pacjentami. Jest to grupa bardzo wymagająca, gdyż zwykle są to chorzy z licznymi problemami nie tylko kardiologicznymi. Profesor Somerville zwróciła uwagę, że często chorzy ci wymagają reoperacji, zabiegów reinterwencyjnych, wymiany układów stymulujących itd. Dla internistów i kardiologów dorosłych jest to nowa grupa pacjentów, w której znajduje się coraz więcej chorych z postępującymi procesami zwapnienia po wszczepionych wcześniej graftach (protezach naczyniowych). Są tu także pacjenci z nasilającymi się zaburzeniami rytmu i przewodzenia, ze zmianami tzw. resztkowymi po wcześniejszym leczeniu i wreszcie bardzo duża grupa po operacji serca jednokomorowego metodą Fontana.
W grupie GUCH znajdują się również chorzy, u których z różnych powodów nie była wykonana chirurgiczna korekcja wady w okresie dziecięcym i obecnie cierpią oni z powodu masywnego płucnego krążenia obocznego i/lub nadciśnienia płucnego. Dominującymi u nich objawami są sinica ośrodkowa, palce pałeczkowate, niedobór masy ciała oraz znacznie zmniejszona wydolność wysiłkowa (ryc. 8).