U dzieci z prawidłową anatomią serca przyczyny dysfunkcji węzła zatokowego są podobne jak bradykardii zatokowej i należą do nich hiperwagotonia, przyjmowanie niektórych leków, proces zapalny, zaburzenia metaboliczne, jonowe czy hormonalne. Opisuje się również wrodzoną, genetycznie uwarunkowaną, występującą rodzinnie dysfunkcję węzła zatokowego (ryc. 4).
Zaburzenia przewodzenia przedsionkowo-komorowego
Zaburzenia przewodzenia przedsionkowo-komorowego (p-k) są kolejną przyczyną zwolnienia rytmu serca. Występują jako blok p-k II° z naprzemiennym przewodzeniem lub blok III° (całkowity) z brakiem przewodzenia pobudzenia z przedsionków do komór.
Typ I bloku p-k II° – periodyka Wenckebacha (typ Mobitz I) – może występować u dzieci zdrowych, zwłaszcza w nocy (przewaga układu przywspółczulnego), częściej u uprawiających sport. Przejściowo może pojawić się w przebiegu chorób zakaźnych, pasożytniczych, zapalenia mięśnia sercowego, zaburzeń jonowych (hiper- i hipokaliemia, hiper- i hipokalcemia, niedobór magnezu), hipoglikemii, niedoczynności nadnerczy czy tarczycy oraz po lekach, głównie antyarytmicznych (digoksyna, β-adrenolityki, antagoniści wapnia, chinidyna).
Typ II bloku p-k II° – Mobitz II – charakteryzuje się okresowym blokowaniem przewodzenia pobudzeń z węzła zatokowo-przedsionkowego do komór. Sporadycznie występuje we wrodzonych wadach serca, może pojawić się po operacjach kardiochirurgicznych, w przebiegu procesów zapalnych lub po nich. W tym typie bloku obserwuje się tendencję do nasilania się zaburzeń przewodzenia p-k do całkowitego bloku.
W bloku przedsionkowo-komorowym III° praca przedsionków i komór jest całkowicie niezależna, za rytm komór odpowiedzialny jest niżej położony, wolniejszy zastępczy ośrodek bodźcotwórczy; rytm przedsionków jest szybszy niż rytm komór.
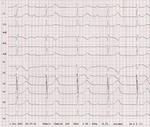
Rycina 5. Zapis EKG 12-odprowadzeniowy (przesuw papieru 50 mm/s) 6-letniego chłopca z prawidłową anatomią serca i wrodzonym blokiem przedsionkowo-komorowym, bez objawów bradykardii. Rytm przedsionków 100/min, komór 65/min, zespoły QRS=80 ms, normogram, odstęp QTc 440-460 ms, dyskretne zaburzenia przewodzenia śródkomorowego
Całkowity blok przedsionkowo-komorowy może być wrodzony lub nabyty. Wrodzony blok p-k występuje z częstością 1/15 000-1/22 000 żywo urodzonych dzieci, a w życiu płodowym częściej. Istotnym czynnikiem etiologicznym całkowitego wrodzonego bloku jest choroba tkanki łącznej u matki. Obecne u niej przeciwciała anty-SS-A/Ro lub anty-SS-B/La przechodzą przez łożysko i uszkadzają układ bodźcoprzewodzący płodu, powodując całkowity blok p-k w już ukształtowanym sercu (ryc. 5). Całkowity blok p-k współistnieje z niektórymi wrodzonymi wadami serca (wady z dużym ubytkiem w przegrodzie międzykomorowej czy wady z niezgodnym połączeniem przedsionkowo-komorowym – L-transpozycja wielkich pni tętniczych, ubytek w przegrodzie międzyprzedsionkowej). Zdarza się występowanie rodzinne. Możliwa też jest etiologia infekcyjna (np. płodowe zapalenie mięśnia sercowego).
Nabyty blok p-k III° najczęściej jest wynikiem chirurgicznego leczenia wrodzonych wad serca (ubytku przedsionkowo-komorowego, ubytku w przegrodzie międzykomorowej, zespołu Fallota, wymiany zastawki mitralnej czy aortalnej, skorygowanego przełożenia wielkich pni tętniczych, wad typu wspólnej komory), występuje u 0,1-5% operowanych dzieci – w zależności od typu wady, rozległości zabiegu, techniki korekcji wady; częstość występowania jest różna w poszczególnych ośrodkach.
Nabyty całkowity blok p-k niezwiązany z chirurgicznym leczeniem wrodzonych wad serca u dzieci występuje bardzo rzadko, najczęściej zdarza się w chorobach infekcyjnych, kardiomiopatiach, zaburzeniach metabolicznych, niedoczynności tarczycy, naciekających serce chorobach nowotworowych oraz po pewnych lekach. Może być wynikiem uszkodzenia układu bodźcoprzewodzącego w czasie cewnikowania serca, kardiologicznego leczenia interwencyjnego, leczenia częstoskurczu metodą ablacji. Zwykle postępujące zaburzenia przewodzenia śródkomorowego i przedsionkowo-komorowego, aż do całkowitego bloku p-k, obserwuje się w dystrofiach nerwowomięśniowych, zwłaszcza w zespole Kearns-Sayre’a przebiegającym z uszkodzeniem nerwowo-mięśniowym, postępującym opadaniem powiek i atypową retinopatią barwnikową, w pojedynczych przypadkach kardiomiopatii przerostowej.
Objawy bradykardii
Krótkotrwałe incydenty zwolnienia rytmu serca zwykle są bezobjawowe. Zahamowania zatokowe czy przerwy w rytmie komór u dzieci z zaburzeniami przewodzenia p-k trwające dłużej niż 3 sekundy mogą powodować zasłabnięcia czy omdlenia, niekiedy z objawami towarzyszącymi, imitującymi napady padaczkowe.
Długotrwała istotna bradykardia u noworodków i niemowląt może powodować postępującą niewydolność serca (u najmłodszych dzieci występuje częściej niż u dzieci starszych), zwłaszcza w przypadkach współistniejącej patologii układu krążenia. Często obserwuje się upośledzone łaknienie/niechęć do jedzenia, męczenie się przy jedzeniu, apatię/senność. Starsze dzieci, w wyniku spowodowanego istotną bradykardią zmniejszenia mózgowego przepływu krwi i ostrego niedotlenienia ośrodkowego układu nerwowego, mogą zgłaszać zwroty głowy/zaburzenia widzenia, zasłabnięcia czy omdlenia (napady Morgagniego-Adamsa-Stokesa [napady MAS]). Incydentom utraty przytomności mogą towarzyszyć zaburzenia oddychania, drgawki kloniczne lub toniczno-kloniczne, mimowolne oddanie moczu lub stolca jak w napadach padaczkowych. Przedłużające się niedotlenienie mózgu może być przyczyną trwałego uszkodzenia ośrodkowego układu nerwowego. Sporadycznie zdarzają się zgony. Niewystarczające przyspieszenie rytmu komór w czasie wysiłku fizycznego może powodować upośledzenie wydolności fizycznej, omdlenia, a nawet nagły zgon. Przewlekła istotna bradykardia może też powodować słabszy rozwój fizyczny, pogorszenie sprawności umysłowej i upośledzenie czynności nerek.3-6
Postępowanie diagnostyczne
Dokładnie zebrane wywiady od opiekunów pacjenta i – jeżeli to możliwe – od pacjenta odgrywają bardzo ważną rolę w procesie diagnostycznym. Należy ustalić zdrowotną, zwłaszcza kardiologiczną, przeszłość dziecka (choroby przewlekłe, rozpoznana wada serca, kardiomiopatia, stan po zapaleniu mięśnia sercowego, przebyte zabiegi kardiochirurgiczne/interwencyjne, pobyty w szpitalu) oraz aktualnie stosowaną farmakoterapię. Dobrze zebrany wywiad ma na celu ustalenie, jakie objawy ma dziecko, kiedy po raz pierwszy się pojawiły, jak często i w jakich okolicznościach występują, jak długo trwają, kiedy ustępują i czy mogą być spowodowane bradykardią. Bardzo ważne są informacje dotyczące problemów zdrowotnych w rodzinie badanego.
Dane z badania podmiotowego nadają kierunek dalszemu postępowaniu.
Krótkotrwałe omdlenia, występujące zwykle w pozycji stojącej w dusznych pomieszczeniach czy związane ze stresem, urazem/bólem; pojawiające się na widok krwi (często podczas pobierania krwi), po wysiłku; najczęściej poprzedzone objawami prodromalnymi, takimi jak uczucie gorąca, nagłe osłabienie, lęk, zblednięcie, zawroty głowy, nudności, zaburzenia widzenia, mroczki przed oczyma, nadmierna potliwość; szybki, samoistny powrót świadomości w pozycji leżącej sugerują z dużym prawdopodobieństwem etiologię wazowagalną.
Gwałtowne pobudzenie nerwu błędnego, na przykład w czasie wymiotów, powoduje zwykle istotne, przejściowe stłumienie automatyzmu węzła zatokowego z bradykardią zatokową, czasami z zahamowaniem, a nawet zaburzeniami przewodzenia p-k, które mogą objawiać się zasłabnięciami czy utratą przytomności (ryc. 1). Rozpoznana w rodzinie kardiomiopatia, zwłaszcza przerostowa, zespół wydłużonego QT, dysfunkcja węzła zatokowego czy blok p-k mogą sugerować powyższe rozpoznanie u badanych dzieci. Nagłe zgony wśród młodych członków rodziny wymagają wykluczenia genetycznie uwarunkowanych zaburzeń rytmu serca u dzieci, niektóre z nich, na przykład zespół wydłużonego QT, przebiegają z bradykardią. Kobiety z chorobami autoimmunologicznymi, takimi jak toczeń rumieniowaty układowy czy choroba Sjögrena, wymagają wzmożonej kontroli położniczo-ginekologicznej i kardiologicznej w czasie ciąży, ponieważ są obarczone zwiększonym ryzykiem urodzenia dziecka z całkowitym blokiem p-k.
Badanie przedmiotowe dziecka z bradykardią musi być całościowe, zgodne z ogólnie przyjętymi zasadami, ze szczególnym uwzględnieniem stanu układu krążenia. Takie podejście pozwala przybliżyć się do etiologii problemu.