Metody chirurgiczne
Postępy w intensywnej terapii i leczeniu chirurgicznym wpłynęły na znaczną poprawę przeżycia chorych po oparzeniach. W rzeczywistości przeżycie po nawet poważnym urazie oparzeniowym stało się regułą, a nie wyjątkiem. W związku z tym coraz większy nacisk kładzie się na długoterminowe leczenie, a chirurgia rekonstrukcyjna staje się coraz istotniejszym elementem opieki nad oparzonymi. Procedur tych nie należy uważać za kosmetyczne – mają charakter rekonstrukcyjny, ponieważ starają się przywrócić to, co zostało utracone z powodu obrażeń. Ograniczona dostępność zdrowej tkanki stanowi jedno z największych wyzwań w chirurgii rekonstrukcyjnej oparzeń.
Harmonogram procedur rekonstrukcyjnych po oparzeniu jest różny. Mogą one być stosowane zarówno stosunkowo wcześnie po urazie (po kilku tygodniach), jak i po latach lub nawet dziesięcioleciach od obrażeń. Operacje rekonstrukcyjne po oparzeniach powinno się przeprowadzać po zakończeniu przebudowy blizny, czyli nie wcześniej niż po roku. Oczekiwanie na przebudowę blizn może w niektórych przypadkach wyeliminować konieczność wykonywania procedur rekonstrukcyjnych lub zmniejszyć ich zakres. Szybciej musimy operować w przypadku wczesnych przykurczów, ciężkich przykurczów powiek, mikrostomii, odsłonięcia istotnych struktur anatomicznych.
Mimo wczesnego wycięcia martwicy pooparzeniowej, szynowania stawów, zastosowania odzieży uciskowej i fizjoterapii urazy oparzeniowe obejmujące głębokie warstwy skóry właściwej często powikłane są tworzeniem się blizn przerostowych i przykurczów. Operacje rekonstrukcyjne po takich obrażeniach najczęściej koncentrują się na usunięciu nieestetycznej blizny i odprowadzeniu przykurczu bliznowatego.
Operacje rekonstrukcyjne po oparzeniach możemy podzielić na:
- odprowadzenie przykurczu i pierwotne zszycie rany
- odprowadzenie przykurczu i pokrycie ubytku przeszczepem skóry lub substytutem skóry
- odprowadzenie przykurczu i zamknięcie ubytku tkankami z sąsiedztwa
- odprowadzenie przykurczu i zamknięcie ubytku wolnym płatem.
Odprowadzenie przykurczu i pierwotne zszycie rany
Wycięcie blizny przykurczającej i warstwowe zszycie ubytku wtórnego jest najprostszym sposobem rekonstrukcji pooparzeniowych. Przedoperacyjnie należy oznaczyć margines wycięcia, mając na uwadze konieczność pierwotnego zszycia ubytku wtórnego. Ze względu na niedobór tkanek zazwyczaj konieczne jest pozostawienie marginesu tkanki bliznowatej. Najprostszą i dającą dobre wyniki metodą planowania jest pinch test, którym określa się ruchomość brzegów blizny w kilku miejscach wzdłuż planowanego wycięcia. Cięcie wykonuje się przez pełną grubość blizny, aż do tkanki podskórnej. Następnie blizna wycinana jest stycznie z pozostawieniem 4-5 mm warstwy tkanki bliznowatej w dnie rany na tkance podskórnej, aby zapobiec nieestetycznemu zagłębieniu po wygojeniu rany. Brzegi rany odpreparowywane są w minimalnym stopniu, aby nie dopuścić do niedokrwienia skóry.
Przykurcz powinien być uwalniany przez nacięcie, a nie wycięcie. Dotyczy to zwłaszcza pacjentów, u których blizny dzięki odpowiedniemu uzupełniającemu leczeniu zachowawczemu są miękkie i przesuwalne. Samo nacięcie blizny bez jej wycięcia zmniejsza zapotrzebowanie na pokrycie skóry. Wycięcie może być jednak konieczne w pewnych okolicznościach, takich jak: niewielkie blizny z zaznaczoną hipopigmentacją lub blizny przerostowe, blizny zanikowe, przewlekłe niegojące się owrzodzenia w bliznach, blizny z przetokami13. Częściowe wycięcie przerosłych blizn czasami jest wymagane np. w przypadku przykurczu szyi, kiedy po oparzeniu zmiany rozciągają się od podbródka do szyi, na klatkę piersiową, a nawet brzuch – zazwyczaj wycinamy wtedy jedynie bliznę na szyi.
Odprowadzenie przykurczu i pokrycie ubytku przeszczepem skóry lub substytutem skóry
Gdy wtórny ubytek po uwolnieniu przykurczu przekracza możliwości pierwotnego zszycia, można wykorzystać przeszczep skóry. Przeszczepy skóry dzielimy na pośredniej oraz pełnej grubości. Przeszczep pełnej grubości można pobrać za pomocą noża chirurgicznego, do pobrania przeszczepu skóry pośredniej grubości konieczny jest dermatom elektryczny. Wybór między przeszczepem skóry pełnej a pośredniej grubości zależy od kilku czynników. Cienkie przeszczepy pośredniej grubości preferowane są w przypadku ran o upośledzonym ukrwieniu, szczególnie przy ograniczonej powierzchni dostępnych miejsc dawczych. Jednak mają one tendencję do obkurczania się z czasem. Aby temu przeciwdziałać, należy pobierać przeszczepy z warstwą skóry właściwej – grube przeszczepy pośredniej grubości lub przeszczepy skóry pełnej grubości, które mimo trudniejszego wgajania w miejscu biorczym gwarantują lepsze efekty estetyczne i funkcjonalne14. Preferowane są przeszczepy lite, niesiatkowane. Rozmiar przeszczepu powinien być nieco większy niż ubytku ze względu na obkurczanie. Jeżeli wykorzystujemy kilka przeszczepów do pokrycia jednego miejsca biorczego, linia przebiegająca przez granice graftów powinna być równoległa do osi ruchu w okolicznych stawach15. Rany są pokrywane przeszczepami zazwyczaj natychmiast po wycięciu blizny. Czasami można odczekać około 5 dni do wytworzenia ziarniny przed położeniem przeszczepu. Takie opóźnione podejście jest zalecane, gdy wycięcie blizny i uwolnienie przykurczu powoduje ekspozycję tłuszczu podskórnego, który jest złym podłożem do wgojenia przeszczepu. Może dawać lepsze wyniki również przy ranach z obfitym powierzchownym krwawieniem czy ranach zakażonych16. W zależności od miejsca biorczego przeszczep stabilizuje się opatrunkiem wiązanym, łuską gipsową, bandażem elastycznym czy siatką elastyczną.
Przeszczepy skóry pośredniej grubości są zwykle pobierane z ud. Jednak u ciężko poparzonego pacjenta z rozległymi bliznami konieczne może być pobranie przeszczepów z kilku miejsc dawczych: kończyn dolnych, kończyn górnych, brzucha, skóry głowy lub pleców. Należy zauważyć, że u każdego pacjenta z przykurczem pooparzeniowym trzeba starannie planować dostępne miejsca dawcze. Zwykle miejsca dawcze o dużej powierzchni konieczne są przy przeszczepach na szyję, pachę czy twarz, podczas gdy mniejsze mogą być odpowiednie do przykurczów powiek lub palców. Na twarz preferowanym miejscem dawczym jest okolica zauszna, a w dalszej kolejności nadobojczykowa, przyśrodkowa ramienia i pachwinowa17.
W połączeniu z przeszczepem skóry można także stosować substytuty skóry właściwej, takie jak Integra czy AlloDerm18. Wewnętrzna warstwa kolagenowa tych opatrunków stanowi substytut skóry właściwej, ułatwia angiogenezę i wrastanie autologicznych tkanek. Po mniej więcej miesiącu powstaje unaczyniona neoderma, która następnie pokrywana jest cienkimi przeszczepami skóry pośredniej grubości.
Odprowadzenie przykurczu i zamknięcie ubytku tkankami z sąsiedztwa
Plastyki płatowe umożliwiają odprowadzenie przykurczu i pokrycie wtórnego ubytku skórą z sąsiedztwa wraz z jej przydatkami. Technika ta powoduje jednak bliznowacenie skóry w miejscu dawczym, a nawet jego deformację. Niesie za sobą ryzyko martwicy przenoszonych tkanek, szczególnie duże w przypadku zmienionego unaczynienia po urazie czy wcześniejszych zabiegach chirurgicznych. Plastyki płatowe zapewniają dobre pokrycie tkanek i brak tendencji do wtórnego obkurczania się. Gwarantują lepszy efekt estetyczny niż przeszczepy skóry, dlatego często są wykorzystywane na twarzy. Są wskazane w okolicach stawów czy w pobliżu istotnych struktur anatomicznych, takich jak nerwy czy ścięgna. Pozwalają na przeniesienie okolicznych zdrowych tkanek w zakres blizny, co wpływa na zmniejszenie napięcia19. Metody te są często stosowane np. w korekcjach kątów oczu.
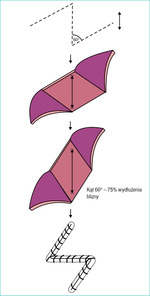
Plastyką miejscową najczęściej stosowaną w rekonstrukcjach pooparzeniowych jest plastyka Z20 (ryc. 2). Polega ona na przesunięciu płatów składających się z blizny i leżącej pod nią tkanki podskórnej oraz w razie możliwości nieuszkodzonej skóry pełnej grubości. Celem tego zabiegu jest wydłużenie osi blizny przykurczającej oraz wprowadzenie zdrowej skóry między zbliznowaciałe tkanki. Plastykę Z planuje się tak, aby ramiona nacięć padały pod tym samym kątem (zwykle 60°) i były skierowane wzdłuż linii zmniejszonego oporu. Inne plastyki miejscowe to np. V-Y lub W, odprowadzenie przykurczu i zamknięcie ubytku wolnym płatem.
Użycie płatów zarezerwowane jest dla ubytków po wycięciu głębokich blizn, np. hamujących wzrost żuchwy u dzieci, czy z odsłonięciem ważnych struktur anatomicznych, tj. naczyń, nerwów, stawów. Do rekonstrukcji nosa wykorzystuje się, poza przeszczepami pełnej grubości skóry dla ubytków powierzchownych, płaty z czoła lub policzków21. W przypadku oparzeń (najczęściej elektrycznych) warg poprawę ich funkcji uzyskuje się po zastosowaniu zarówno przeszczepów złożonych (wielotkankowych), jak i płatów skórnych, językowych lub wargowych22.
Płaty wyspowe z okolicy jarzmowo-skroniowej oraz złożone przeszczepy skóry owłosionej głowy wykorzystuje się w rekonstrukcji brwi, z reguły uzyskując wzrost większości włosów z zachowaniem ich gęstości i kierunku. W ubytkach małżowin usznych unika się płatów odległych ze względu na różnice koloru i konsystencji skóry oraz wieloetapowość postępowania. Preferuje się rekonstrukcje małżowin z użyciem autogennej chrząstki żebrowej23.