Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Nowe dane na temat kwestii bezpieczeństwa leczenia hipoglikemizującego
Gandahari Rosa A. Carpio, MD, Vivian A. Fonseca, MD, FRCP
W skrócie
American Diabetes Association podkreśla znaczenie indywidualizacji opieki nad pacjentem w leczeniu cukrzycy. Jednym z ważnych aspektów wyboru leków hipoglikemizujących jest profil ich działań niepożądanych i bezpieczeństwa. W tym artykule dokonano przeglądu częstych i klinicznie istotnych działań niepożądanych każdej klasy leków, w tym również sposobów zapobiegania ich występowaniu oraz przeciwdziałania ich skutkom.
W ciągu ostatnich 15 lat nastąpił istotny postęp w leczeniu cukrzycy, ponieważ na rynek wprowadzono nowe leki hipoglikemizujące, a prace nad kolejnymi lekami są w toku. Cukrzyca wciąż wywiera jednak istotny wpływ na zdrowie publiczne. Choroba ta występuje łącznie u 28,5 miliona osób, czyli 8,3% dzieci i dorosłych w Stanach Zjednoczonych, a w 2010 roku rozpoznano w tym kraju 1,9 miliona nowych przypadków cukrzycy.1 Oszacowano, że w 2012 roku koszty leczenia cukrzycy osiągnęły wartość 254 milionów dolarów.2 Personel opieki zdrowotnej wciąż stoi przed wyzwaniem dalszej poprawy opieki nad tą populacją.
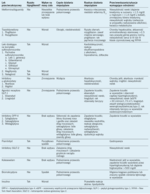
American Diabetes Association (ADA) podkreśla znaczenie indywidualizacji opieki podczas podejmowania decyzji klinicznych w celu określenia najlepszego planu postępowania u chorych na cukrzycę.3 Jednym z ważnych aspektów wyboru leków hipoglikemizujących jest profil ich działań niepożądanych i bezpieczeństwa. W tym artykule dokonano przeglądu częstych i klinicznie istotnych działań niepożądanych każdej klasy leków przeciwcukrzycowych (podsumowanych w tabeli) w tym również sposobów zapobiegania ich występowaniu oraz przeciwdziałania ich skutkom.
Leki uwrażliwiające tkanki na działanie insuliny
Metformina
Metformina jest preferowanym początkowym środkiem farmakologicznym w leczeniu cukrzycy typu 2, jeżeli nie jest przeciwwskazana i jest tolerowana.3 Jest to jedyny lek z grupy biguanidów dostępny w Stanach Zjednoczonych, od kiedy w 1976 roku wycofano fenforminę z powodu istotnego związku z występowaniem kwasicy mleczanowej.4,5 Działanie metforminy polega głównie na zmniejszaniu insulinooporności, co z kolei prowadzi do zmniejszenia glukoneogenezy i lipogenezy. Uważa się również, że metformina zwiększa wrażliwość tkanek obwodowych na insulinę, zmniejsza wchłanianie glukozy w jelicie oraz utlenianie kwasów tłuszczowych, a także sprzyja redukcji masy ciała lub stabilizacji jej przyrostu. Nie ma ryzyka hipoglikemii, ponieważ jest to lek uwrażliwiający tkanki na działanie insuliny, a nie zwiększający jej wydzielanie.6,7
Najczęstszymi działaniami niepożądanymi tej klasy leków są objawy ze strony przewodu pokarmowego, w tym nudności, wymioty, ból brzucha, biegunka oraz zaburzenia smaku. Mają one zwykle niewielkie nasilenie, są przemijające (występują w okresie rozpoczynania leczenia) i zależą od dawki.6-10 Tym objawom ze strony przewodu pokarmowego można zapobiegać lub je minimalizować przez rozpoczynanie leczenia od stosowania małej dawki, podawanie leku raz na dobę oraz powolne zwiększanie dawki. Do innych sposobów minimalizowania objawów należą: przyjmowanie metforminy razem z posiłkami oraz unikanie przejadania się. Dostępne są również preparaty o przedłużonym uwalnianiu, które wywołują słabsze objawy ze strony górnego odcinka przewodu pokarmowego.7,8
Kwasica mleczanowa jest dobrze znanym, ale rzadkim działaniem niepożądanym metforminy. Zapadalność wynosi 9 na 100 000 osób rocznie, natomiast zapadalność na kwasicę mleczanową podczas stosowania fenforminy wynosiła 40-64 na 100 000 osób rocznie.11 Kwasica mleczanowa rozwija się niemal wyłącznie u pacjentów z ciężkimi chorobami sprzyjającymi wystąpieniu tego stanu, takimi jak dysfunkcja nerek lub wątroby oraz niewydolność krążeniowo-oddechowa.12 Metformina jest wydalana przez nerki w 90-100% i dlatego jest przeciwwskazana u pacjentów z niewydolnością nerek (stężenie kreatyniny w surowicy ≥1,5 mg/dl u mężczyzn i ≥1,4 mg/dl u kobiet).12 Jest również przeciwwskazana u pacjentów z ciężkimi zakażeniami, niewydolnością serca lub niewydolnością oddechową oraz dysfunkcją wątroby, zwłaszcza jeżeli jednocześnie chory nadużywa alkoholu. Jeżeli wystąpi kwasica mleczanowa, zaleca się nawodnienie, leczenie choroby podstawowej, a w ciężkich przypadkach, takich jak zatrucie z przedawkowania, również hemodializę.13
Należy zachowywać ostrożność u pacjentów otrzymujących środki kontrastowe w związku z badaniami i zabiegami radiologicznymi, aby uniknąć wzrostu ryzyka nefropatii pokontrastowej. Prawie 8% przypadków kwasicy mleczanowej związanej ze stosowaniem metforminy występuje w sytuacji nefropatii pokontrastowej.14,15 Wyrażano pogląd, że pacjenci z oszacowanym współczynnikiem przesączania kłębuszkowego (eGFR) >60 ml/min/1,73 m2, którym podaje się środek kontrastowy, mogą normalnie kontynuować leczenie metforminą.16 Jeżeli stężenie kreatyniny wynosi >1,5 mg/dl lub eGFR <60 ml/min/1,73 m2, na kilka dni przez badaniem lub zabiegiem metforminę można zastąpić alternatywnym lekiem przeciwcukrzycowym. Niektóre źródła zalecają przerwanie podawania metforminy na 48 godzin przed takimi zabiegami, natomiast inne – nie.16-18 Ryzyko wystąpienia nefropatii pokontrastowej może zmniejszyć nawodnienie fizjologicznym roztworem chlorku sodu lub roztworem wodorowęglanu sodu.
Niedobór witaminy B12 może wystąpić u 10-30% chorych na cukrzycę, którzy przyjmują metforminę, i trzeba go brać pod uwagę u pacjentów, u których podczas stosowania tego leku wystąpią parestezje i neuropatia. Metformina wpływa na zależną od wapnia czynność błonową powierzchni komórek jelita krętego, zmniejszając w ten sposób wychwyt kompleksu witaminy B12 i czynnika wewnętrznego.19 Nie ma zgodnych poglądów na temat przesiewowego poszukiwania niedoboru witaminy B12. Nie stwierdzono skuteczności suplementacji witaminy B12 za pomocą preparatów wielowitaminowych dostępnych bez recepty.20 Preparat Metanx, będący kombinacją kwasu lewomefoliowego (5-metylotetrahydrofolianu), metylokobalaminy i fosforanu pirydoksalu, został zarejestrowany do łagodzenia objawów neuropatii obwodowej, zwłaszcza u pacjentów przyjmujących metforminę.21
Tiazolidynediony
Tiazolidynediony, zwane też glitazonami, są lekami uwrażliwiającymi tkanki na działanie insuliny, które działają przez agonistyczne wiązanie się z receptorami aktywowanymi przez proliferatory peroksysomów typu γ (PPAR-γ), będącymi rodziną jądrowych czynników transkrypcyjnych. Prowadzi to do zwiększenia ekspresji przenośników glukozy (w tym transporterów glukozy typu 1 i 4), zmniejszenia stężenia wolnych kwasów tłuszczowych, zmniejszenia uwalniania glukozy z wątroby oraz zmniejszenia różnicowania się preadipocytów w adipocyty.12 Podobnie jak metformina, leki te nie wywołują hipoglikemii. Troglitazon, pierwszy tiazolidynedion wprowadzony w Stanach Zjednoczonych w 1997 roku, został wycofany z rynku w 2000 roku po tym, jak udokumentowano rzadkie, ale czasami śmiertelne przypadki dysfunkcji wątroby.7 Obecnie w Stanach Zjednoczonych często stosowanymi lekami z tej klasy są rozyglitazon i pioglitazon.
Ta klasa leków jest metabolizowana w wątrobie. W przeciwieństwie do troglitazonu nie wykazano, aby tiazolidynediony drugiej generacji wywoływały hepatoksyczność; donoszono jedynie o izolowanych i odwracalnych przypadkach.22 Mimo to Food and Drug Administration (FDA) zaleciła dokumentowanie bezpieczeństwa stosowania tych leków. W momencie rozpoczynania leczenia oraz okresowo później wymagane jest wykonywanie badań czynności wątroby. Leki te są przeciwwskazane u pacjentów z aktywną chorobą wątroby, a także u każdej osoby, u której aktywność aminotransferazy alaninowej w surowicy przekracza ponad 2,5 razy górną granicę normy.7,12 Nie ma potrzeby modyfikowania dawki w zależności od czynności nerek, a lek można podawać niezależnie od pór posiłków.9
Do częstych działań niepożądanych tiazolidynedionów należą przyrost masy ciała, obrzęki oraz niedokrwistość. Przyrost masy ciała wynika zarówno z retencji płynów, jak i z nagromadzenia podskórnej tkanki tłuszczowej, co prowadzi do wzrostu całkowitej masy tłuszczu. Natomiast ilość tłuszczu trzewnego, wątrobowego i zawartego w komórkach mięśni w rzeczywistości się zmniejsza. W każdym razie przyrost masy ciała wywiera negatywny wpływ na satysfakcję pacjenta i lekarza. Należy więc kłaść nacisk na poradnictwo dotyczące zmian stylu życia i odżywiania.7,12 Przyrostowi masy ciała można zapobiegać przez ograniczenie wartości energetycznej pożywienia oraz modyfikacje zachowania.23
U około 2,5-16,2% pacjentów, u których stosuje się monoterapię tiazolidynedionem, może dojść do retencji płynów i obrzęków.24-26 Uważa się, że dzieje się tak w następstwie zwiększonego zwrotnego wchłaniania sodu w nerkach, co prowadzi do wzrostu objętości osocza, przesiąkania przez naczynia włosowate lub obu tych zjawisk.26,27 Na podstawie jednego z badań można sądzić, że ryzyko obrzęków jest większe w przypadku rozyglitazonu niż pioglitazonu.28 Do innych czynników zwiększających to ryzyko należą uprzednio występujące obrzęki, stosowanie insuliny (10-15%), płeć żeńska, otyłość, predyspozycja genetyczna (za pośrednictwem polimorfizmu w obrębie locus genu NFATC2), uprzednio występująca niewydolność nerek oraz dysfunkcja rozkurczowa lewej komory.6,7
Poważniejszą implikacją narastających obrzęków jest możliwość wystąpienia lub nasilenia zastoinowej niewydolności serca. Uważa się, że niewydolność serca jest bardziej prawdopodobna po kilku miesiącach od rozpoczęcia podawania leku, a mediana długości okresu leczenia do momentu wystąpienia niewydolności serca wynosiła 24 tygodnie.29 Z tego względu tiazolidynediony są przeciwwskazane u pacjentów w III lub IV klasie czynnościowej według New York Heart Association (NYHA).12,26 Pacjentów, u których rozważa się leczenie tiazolidynedionem, należy ocenić pod kątem występowania współistniejącej choroby serca (przebyty zawał mięśnia sercowego, choroba wieńcowa, zastoinowa niewydolność serca lub wada zastawkowa), obrzęków lub duszności, zwłaszcza wysiłkowej. Należy też sprawdzić, czy nie stosują oni innych leków, które mogą sprzyjać retencji płynów lub obrzękom stóp (np. niesteroidowych leków przeciwzapalnych, leków rozszerzających naczynia i antagonistów wapnia).7,30
Zaleca się, aby leczenie rozpoczynać od najmniejszej możliwej dawki (pioglitazon 15 mg na dobę, rozyglitazon 4 mg na dobę), zwłaszcza jeżeli u pacjenta już występują obrzęki. Jeżeli kontrola glikemii jest wciąż niewystarczająca i nie wystąpiły istotne obrzęki, po 1-3 miesiącach dawkę można zwiększyć.7 Warto zauważyć, że w badaniu opublikowanym w 2011 roku nie stwierdzono wzrostu częstości występowania zastoinowej niewydolności serca wśród pacjentów stosujących tiazolidynediony.31
U około 4% pacjentów otrzymujących tiazolidynediony może wystąpić niedokrwistość. Wynika ona raczej z rozcieńczenia krwi w następstwie wzrostu objętości krążącego osocza niż z faktycznego zmniejszenia masy krwinek.12
Stosowanie tiazolidynedionów wiąże się również ze zwiększonym ryzykiem złamań wśród kobiet zarówno przed, jak i po menopauzie (zapadalność około 1,9 na 100 000 pacjentolat). Ten wzrost ryzyka ujawnia się dopiero po upływie ponad roku od rozpoczęcia stosowania leku.32 Chociaż początkowe dane nie wskazywały na zwiększone ryzyko wśród mężczyzn, w niektórych badaniach stwierdzono, że złamania są bardziej prawdopodobne również wśród mężczyzn w wieku powyżej 50 lat.33 Złamania dotyczą najczęściej miejsc dystalnych, takich jak kończyny górne i dolne, chociaż opisano również przypadki złamań w obrębie kręgosłupa lędźwiowego.7,34 Postulowanym patomechanizmem jest stymulacja adipogenezy w szpiku kostnym, co powoduje zahamowanie powstawania osteoblastów i zmniejszenie gęstości mineralnej kości (BMD).12 Nie ma zaleceń dotyczących prewencji ani leczenia spadku BMD w związku ze stosowaniem tiazolidynedionów, chociaż rozsądna byłaby przesiewowa ocena BMD oraz ryzyka złamań.7