Suplementacja wielonienasyconymi kwasami tłuszczowymi ω-3 w prewencji chorób układu krążenia
dr hab. Dariusz Włodarek
Liczni badacze opisują pozytywny wpływ wielonienasyconych kwasów tłuszczowych ω-3 na funkcjonowanie organizmu i utrzymanie zdrowia: zapewniają one m.in. prawidłowy przebieg ciąży i rozwój dziecka, zmniejszają stan zapalny, korzystnie oddziałują na przebieg reumatoidalnego zapalenia stawów, astmy, obniżają ryzyko wystąpienia chorób neurodegeneracyjnych, cukrzycy i innych. Jednak jednym z najszerzej omawianych działań tych kwasów jest ich znaczenie w prewencji pierwotnej i wtórnej chorób układu krążenia. Tej kwestii dotyczy również niniejsza praca.
Wprowadzenie
Tłuszcz jest ważnym makroskładnikiem diety, jednak jego wpływ na zdrowie zależy od ogólnej zawartości tłuszczu w racji pokarmowej oraz od proporcji kwasów tłuszczowych. Duża ilość w diecie nasyconych kwasów tłuszczowych oraz izomerów trans nienasyconych kwasów tłuszczowych jest czynnikiem zwiększającym ryzyko wystąpienia chorób układu krążenia, natomiast jednonienasycone kwasy tłuszczowe oraz wielonienasycone kwasy tłuszczowe (PUFA – polyunsaturated fatty acids), zwłaszcza z grupy ω-3, zmniejszają to ryzyko. Do PUFA ω-3 zaliczane są kwasy: α-linolenowy (ALA – α-linolenic acid), eikozapentaenowy (EPA – eicosapentaenoic acid) i dokozaheksaenowy (DHA – docosahexaenoic acid). ALA występuje w chloroplastach zielonych warzyw liściastych oraz nasionach lnu, rzepaku i w orzechach włoskich. EPA i DHA znajdują się w rybach, fitoplanktonie morskim i algach, dlatego też w diecie głównym źródłem tych kwasów są tłuszcze pochodzące z ryb i zwierząt morskich, których pokarmem jest plankton lub ryby.
W organizmie człowieka dochodzi do syntezy DHA i EPA z ALA, jednak proces ten jest upośledzony m.in. u wcześniaków i zdrowych dzieci urodzonych o czasie z powodu niskiej wydolności endogennych elongaz i desaturaz. U osób dorosłych proces ten również może być niewystarczająco wydajny, aby uzyskać stężenie DHA i EPA odpowiednie dla utrzymania dobrego stanu zdrowia. Pogorszenie tego typu przemian obserwuje się u osób w podeszłym wieku, z nadciśnieniem tętniczym lub cukrzycą. Dlatego też dostarczanie EPA i DHA wraz z produktami w nie obfitującymi (ryby i owoce morza) jest istotne dla zapewnienia właściwej ich ilości w organizmie.
Zawartość EPA i DHA w tłuszczu rybim różni się zależnie od gatunku ryb. Jest ona uwarunkowana także stanem fizjologicznym ryb, miejscem połowu i porą roku. Przykładowo ryby z mórz północnych zawierają więcej EPA, z mórz południowych – więcej DHA, natomiast ryby hodowlane mają mniejszą zawartość PUFA ω-3 niż ryby żyjące dziko.1 Ponadto zawartość PUFA ω-3 w poszczególnych gatunkach ryb może się znacząco wahać, np. w łososiu 1,0-1,4 g/100 g, w tuńczyku 0,5-1,6 g/100 g, w dorszu 0,2-0,3 g/100 g, w makreli 1,8-5,1 g/100 g, w śledziu 1,2-3,1 g/100 g.2
W wielu publikacjach opisuje się pozytywny wpływ PUFA ω-3 na funkcjonowanie organizmu i utrzymanie zdrowia. Wymienia się, że zapewniają one prawidłowy przebieg ciąży i rozwój organizmu dziecka, zmniejszają stan zapalny, korzystnie oddziałują na przebieg reumatoidalnego zapalenia stawów, astmy, nieswoistych stanów zapalnych jelit, osteoporozy, kłębuszkowego zapalenia nerek i zaburzeń neuropsychicznych, obniżają ryzyko wystąpienia chorób neurodegeneracyjnych, cukrzycy i innych. Jednak jednym z najszerzej omawianych działań PUFA ω-3 jest ich znaczenie w prewencji pierwotnej i wtórnej chorób układu krążenia.1
PUFA ω-3 w prewencji pierwotnej i wtórnej chorób układu krążenia
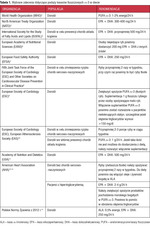
Wiele grup eksperckich na całym świecie publikuje rekomendacje dotyczące podaży PUFA ω-3 w diecie osób zarówno zdrowych, jak i z chorobami układu krążenia (tab. 1).3-14 Ogólnie zaleca się, aby były one dostarczane wraz z produktami spożywczymi, głównie rybami. Jeśli jednak ich ilość w diecie jest zbyt mała, rozważane jest włączenie suplementacji tłuszczem rybim. Stosowanie suplementów PUFA ω-3 zasadniczo nie niesie ze sobą zagrożeń dla zdrowia. Obserwowana w badaniach częstość zgłaszania działań niepożądanych związanych z ich przyjmowaniem nie jest znacząco większa niż w przypadku stosowania placebo.15 Dlatego też uważa się je za bezpieczne; bardzo często te suplementy przyjmują zarówno osoby zdrowe, jak i chorujące na różne choroby przewlekłe. Dostępne badania nie pozwalają jednak na sformułowanie jednoznacznego stanowiska dotyczącego wpływu PUFA ω-3 pochodzących z diety lub suplementów na redukcję ogólnej śmiertelności i zdarzeń sercowych w ogólnej populacji oraz u osób obciążonych ryzykiem chorób układu krążenia.15
Wyniki badań
Poniżej przedstawiono wyniki badań prospektywnych, w których oceniano znaczenie suplementacji PUFA ω-3 w pierwotnej i wtórnej prewencji chorób układu krążenia.
Celem badania GISSI (Gruppo Italiano per lo Studio della Sepravvivenza nell’Infarto Miocardico) z 1999 r. było określenie działania PUFA ω-3 (oraz witaminy E) u pacjentów, którzy przebyli zawał mięśnia sercowego w okresie do 3 miesięcy przed włączeniem do badania.16 Uczestników przydzielono do jednej z czterech grup: pierwsza otrzymywała suplementację 1 g PUFA ω-3, druga – 300 mg witaminy E, trzecia – łącznie oba suplementy, a w czwartej w ogóle nie włączono suplementacji. Średnia wieku uczestników w momencie rozpoczęcia badania wynosiła ok. 59 lat, tylko 5% chorych otrzymywało statyny.
W porównaniu z grupą nieotrzymującą suplementów u osób przyjmujących PUFA ω-3 obserwowano mniejsze ryzyko (o 15%) łącznego występowania punktów końcowych badania (ogólna umieralność, zawał mięśnia sercowego i udar niezakończone zgonem). Dalsza analiza wykazała mniejszą częstość wszystkich zdarzeń śmiertelnych, zgonów z powodu chorób sercowo-naczyniowych, nagłego zgonu sercowego (SCD – sudden cardiac death), natomiast brak różnic w częstości zdarzeń sercowo-naczyniowych niezakończonych zgonem. Obserwowano również niewielkie, ale istotne statystycznie obniżenie stężenia triglicerydów (TG) w surowicy osób z grup otrzymujących PUFA ω-3 oraz brak istotnych różnic w zakresie stężenia we krwi innych parametrów lipidowych. Warto dodać, że podawanie witaminy E nie wpływało na częstość występowania zdarzeń sercowo-naczyniowych.
W japońskim badaniu JELIS (Japan EPA Lipid Intervention Study) oceniano wpływ suplementacji EPA na ryzyko wystąpienia chorób układu krążenia. W raporcie z tego badania z 2007 r. opisywano wpływ suplementacji EPA u osób z całkowitym stężeniem cholesterolu >6,5 mmol/l.17 Pacjenci zostali przydzieleni do grupy leczonej tylko statynami lub statynami z dodatkiem EPA w dawce 1800 mg/24 h. Obserwacja trwała ok. 5 lat. Średni wiek badanych w momencie rozpoczęcia badania wynosił ok. 61 lat, tylko ok. 20% osób miało chorobę niedokrwienną serca.
Oceniano występowanie SCD, zawału mięśnia sercowego zakończonego i niezakończonego zgonem, niestabilnej choroby wieńcowej i rewaskularyzacji wieńcowej. W grupie przyjmującej suplementy duże zdarzenia wieńcowe zaobserwowano u 2,8% osób, a w grupie bez suplementacji u 3,5% (zmniejszenie ryzyka względnego było istotne i wynosiło 19%). Dalsza analiza wykazała, że istotnie różniła się częstość występowania niestabilnej choroby serca i zdarzeń wieńcowych niezakończonych zgonem, natomiast częstość występowania SCD i zawału mięśnia sercowego zakończonego zgonem nie różniła się w obu grupach. Ponadto u pacjentów, u których obecna była choroba niedokrwienna serca, istotnie zmniejszyło się ryzyko wystąpienia dużych zdarzeń wieńcowych, natomiast u osób bez tej choroby nie stwierdzono podobnego efektu.
W kolejnym raporcie z badania JELIS oceniono wpływ EPA na prewencję wystąpienia choroby niedokrwiennej serca u osób obciążonych innymi czynnikami ryzyka niż wysokie stężenie cholesterolu frakcji lipoprotein o niskiej gęstości (LDL – low density lipoprotein).18 W badaniu uczestniczyły osoby, które były leczone statynami, ale nie miały stwierdzonej choroby niedokrwiennej serca. Podzielono je na dwie grupy: pierwsza otrzymywała EPA, druga – placebo. Ocenianymi czynnikami ryzyka były hipercholesterolemia, otyłość, hipertriglicerydemia lub niskie stężenie cholesterolu frakcji lipoprotein o dużej gęstości (HDL – high density lipoprotein), cukrzyca i nadciśnienie tętnicze.
Stwierdzono, że większa liczba czynników ryzyka przekładała się na większe ryzyko wystąpienia choroby niedokrwiennej serca w obu grupach. W porównaniu z grupą mającą prawidłowe stężenie TG i cholesterolu HDL osoby z nieprawidłowym ich stężeniem (TG >150 mg/dl, cholesterol HDL <40 mg/dl) były obciążone istotnie większym ryzykiem wystąpienia choroby niedokrwiennej serca. W grupie obarczonej większym ryzykiem suplementacja EPA obniżała ryzyko wystąpienia choroby niedokrwiennej serca o 53%.
Następny raport z badania JELIS dotyczył wpływu suplementacji EPA na rozwój choroby niedokrwiennej serca u osób z hipercholesterolemią i zaburzeniami metabolizmu glukozy.19 Pierwszą grupę badanych tworzyły osoby z cukrzycą lub z nieprawidłową glikemią na czczo (IFG – impaired fasting glycaemia), drugą – osoby bez zaburzeń metabolizmu glukozy. U pacjentów z zaburzeniami metabolizmu glukozy ryzyko wystąpienia choroby niedokrwiennej serca było większe niż u osób bez tego typu zaburzeń. Ponadto suplementacja EPA wpływała istotnie na zmniejszenie tego ryzyka w grupie z zaburzeniami metabolizmu glukozy, a w grupie kontrolnej wpływ ten nie osiągnął istotności statystycznej.
Kolejny raport dotyczył tego, jakie znaczenie ma spadek stężenia cholesterolu nie-HDL w prewencji pierwotnej wystąpienia choroby niedokrwiennej serca u osób przyjmujących statyny oraz w podgrupie otrzymującej dodatkowo EPA.20 Stwierdzono, że osoby, u których stężenie cholesterolu nie-HDL i cholesterolu LDL nie spadło poniżej wartości referencyjnych, były obciążone większym ryzykiem zachorowania na chorobę niedokrwienną serca niż pacjenci, którzy osiągnęli zalecany cel terapeutyczny. Wśród osób, które nie osiągnęły wartości terapeutycznych dla stężenia cholesterolu we krwi, u tych przyjmujących EPA ryzyko wystąpienia choroby niedokrwiennej serca było mniejsze o 38% niż u osób nieprzyjmujących tego kwasu tłuszczowego.