Zaburzenia rytmu i przewodzenia
Katedra Kardiologii, Wrodzonych Wad Serca i Elektroterapii SUM, Śląskie Centrum Chorób Serca, Zabrze
Migotanie przedsionków w roku 2012
Maria Trusz-Gluza
Wprowadzenie
Migotanie przedsionków (atrial fibrillation, AF) to jedna z epidemii obecnych czasów. Szacuje się, że występuje u 1,5-2% dorosłych. Odsetek ten może być większy, jeśli uwzględnimy postać niemą klinicznie (silent AF). W Polsce problem AF dotyka ok. 300-500 000 osób. Ze względu na znaczenie epidemiologiczne i kliniczne temat ten budzi duże zainteresowanie badaczy. Wyszukiwarka internetowa na stronach PubMed 26 września 2012 pokazała 42 156 publikacji związanych z hasłem atrial fibrillation, a w samym tylko 2012 roku – już 4601. Przyczynia się to do dynamicznych zmian w zakresie zasad postępowania i leczenia chorych z AF. Mimo że w 2010 r. eksperci Europejskiego Towarzystwa Kardiologicznego (ESC) opracowali szczegółowe wytyczne poświęcone AF (poprzednie powstały w 2006 r.), to postęp, jaki się dokonał w ciągu ostatnich dwóch lat, zadecydował o konieczności aktualizacji [1]. Nowy dokument zaprezentowano w trakcie ostatniego kongresu ESC w sierpniu 2012 r. [2].
Nowe zasady oceny ryzyka i profilaktyki powikłań zakrzepowo-zatorowych
Badanie przesiewowe w kierunku AF
Jednym z najważniejszych powikłań AF jest udar mózgu, który u nieleczonych profilaktycznie pacjentów występuje średnio z częstością 5% na rok. Niestety, ta postać udaru wiąże się z większą śmiertelnością, większym ryzykiem nawrotu i poważniejszymi konsekwencjami zdrowotnymi. U wielu chorych AF nie daje objawów (co najlepiej wykazano, analizując pamięć wszczepionych urządzeń do elektroterapii), a pierwszym objawem może być udar mózgu [3]. Dlatego w nowych wytycznych dużą wagę przywiązuje się do wczesnego rozpoznania AF i włączenia leczenia profilaktycznego. Zaleca się powszechne prowadzenie badania przesiewowego w kierunku AF, czyli badanie tętna, a w przypadku podejrzenia arytmii – wykonanie EKG u wszystkich pacjentów w wieku co najmniej 65 lat (klasa zaleceń I, poziom dowodów B) [2].
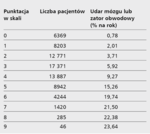
Przydatność skali CHADS2
Dotychczas dla oceny ryzyka zakrzepowo-zatorowego (szczególnie udaru mózgu) u chorych z AF wykorzystywano przede wszystkim prostą skalę CHADS2 (nadal zalecana przez towarzystwa amerykańskie), a jedynie u części chorych stosowano nową skalę CHA2DS2-VASc [1,4]. Okazało się jednak, że skala CHA2DS2-VASc znacznie lepiej stratyfikuje ryzyko u chorych. Po pierwsze, u pacjentów, którzy w tej skali mają 0 punktów, ryzyko udaru jest małe i nie zmniejsza się pod wpływem leczenia przeciwzakrzepowego, zatem jest ono w tej grupie chorych niepotrzebne. Dotyczy to także leczenia przeciwpłytkowego. Takie postępowanie ogranicza ryzyko zbędnego, czasem niebezpiecznego leczenia. Po drugie, u wielu pacjentów, którzy mają 0 lub 1 punkt w skali CHADS2, ryzyko udaru jest niedoszacowane. Skala nie uwzględnia różnych czynników o udowodnionym związku z ryzykiem wystąpienia udaru. Tymczasem nowa skala bierze pod uwagę to zagrożenie. Zaletami skali CHA2DS2-VASc jest ocena łatwo dostępnych (bez wyszukanych badań) danych klinicznych, a także jej walidacja w licznych bieżących badaniach populacyjnych (tab. 1) [5-7]. Podsumowując, rezygnujemy ze skali CHADS2 [2].
Ocena ryzyka krwawienia u pacjentów leczonych przeciwzakrzepowo
Porównanie skal oceniających ryzyko krwawień w trakcie leczenia przeciwzakrzepowego wykazało, że skala HAS-BLED jest lepsza niż inne skale, takie jak ATRIA czy HEMORR2HAGES [8-11]. Dlatego autorzy nowych wytycznych poświęconych AF, podobnie jak wcześniej, polecają właśnie ją [1,2]. Co najmniej 3 punkty w skali HAS-BLED oznaczają większe ryzyko krwawienia [2] i zobowiązują do szczególnej uwagi oraz kontroli po włączeniu leczenia przeciwkrzepliwego lub przeciwpłytkowego. Skala HAS-BLED nie ma służyć dyskwalifikowaniu chorych z terapii przeciwzakrzepowej, lecz nakazuje oddziaływanie na modyfikowalne czynniki ryzyka krwawienia (optymalna kontrola ciśnienia tętniczego, wpływ na stosowanie leki, używanie alkoholu i inne).
Rosnąca rola nowych doustnych antykoagulantów
Nowe doustne antykoagulanty (new oral anticoagulant, NOAC) reprezentują dwie klasy leków o różnych mechanizmach działania przeciwzakrzepowego. Bezpośrednim inhibitorem trombiny jest dabigatran, a bezpośrednie inhibitory czynnika Xa to rywaroksaban i apiksaban. W odróżnieniu od antagonistów witaminy K (VKA) działających na czynnik II, VII, IX i X, wykazują one działanie wybiórcze na określony etap kaskady krzepnięcia. Charakterystykę nowych antykoagulantów przedstawia tabela 2 [2]. Leki te poddano ocenie w dużych badaniach klinicznych III fazy wśród chorych z AF, które wykazały ich skuteczność i bezpieczeństwo (tab. 3) [2,12-14]. Dla wszystkich tych leków udowodniono, że nie są gorsze od warfaryny. Każdy z nich jest od niej bezpieczniejszy, ponieważ rzadziej powodują krwawienia wewnątrzczaszkowe i udary krwotoczne [12-14]. Nie przeprowadzono dotychczas (i najpewniej nie będzie prowadzone) badania porównującego nowe antykoagulanty i dlatego niezasadne jest decydowanie o przewadze któregoś z nich. Warto jednak pamiętać, że duże krwawienia występowały rzadziej u leczonych dabigatranem w dawce 110 mg stosowanej 2 razy dziennie i apiksabanem [12]. W przypadku dabigatranu u większości pacjentów zaleca się przyjmowanie dawki 150 mg 2 razy dziennie, natomiast jej zmniejszenie do 110 mg 2 razy dziennie u starszych chorych (szczególnie >80 r.ż.), u osób otrzymujących jednocześnie lek wchodzący w interakcję (np. werapamil, amiodaron, chinidyna, ketokenazol), z dużym ryzykiem krwawienia (HAS-BLED ≥3 punkty) lub z umiarkowaną niewydolnością nerek (klirens kreatyniny 30-49 ml/min) [2]. Jeśli podejmujemy decyzję o zastosowaniu rywaroksabanu, standardowo podaje się lek w dawce 20 mg raz na dobę. U chorych z dużym ryzykiem krwawienia (HAS-BLED ≥3 punkty) lub z umiarkowaną niewydolnością nerek (klirens kreatyniny 30-49 ml/min) zaleca się jednak zmniejszenie dawki do 15 mg na dobę [13]. Konieczna jest coroczna kontrola funkcji nerek, a u chorych z umiarkowaną niewydolnością nerek parametry nerkowe należy oznaczać 2-3 razy w roku. Dabigatran, rywaroksaban i apiksaban są przeciwwskazane, gdy klirens kreatyniny wynosi <30 ml/min [2]. Mimo wielu zalet nowe doustne antykoagulanty mają też ograniczenia, do których należą: brak środka odwracającego działanie leku i trudne postępowanie w przypadku krwawienia (na szczęście czas eliminacji jest krótki), brak testu dla dobrej oceny antykoagulacji, możliwe interakcje (choć znacznie mniej niż w przypadku VKA), ograniczenia związane z upośledzoną funkcją nerek, konieczność doprecyzowania różnych schematów postępowania (np. po ostrym zespole wieńcowym itp.), a przede wszystkim koszty [2,15,16].
Dabigatran został zarejestrowany najwcześniej (przez FDA i EMA w 2011 r.), rywaroksaban trochę później (również w 2011 r.), a apiksaban jest w trakcie zaawansowanej procedury rejestracyjnej.
Wybór leczenia przeciwzakrzepowego
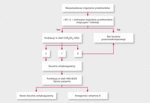
Leczenie przeciwzakrzepowe w celu zapobiegania zdarzeniom zakrzepowo-zatorowym w AF zaleca się u wszystkich chorych z wyjątkiem osób w wieku <65 r.ż. z izolowanym AF (zarówno mężczyzn, jak i kobiet) oraz pacjentów z przeciwwskazaniami do takiej terapii (klasa zaleceń I, poziom dowodów A) (ryc. 1) [2]. W wyborze leczenia przeciwkrzepliwego należy wyważać ryzyko zakrzepowo-zatorowe i ryzyko krwawień. Pacjentom z zastawkowym AF (reumatyczna wada zastawkowa, głównie stenoza mitralna, proteza zastawkowa) nadal zaleca się stosowanie VKA, ponieważ nie dysponujemy wynikami badań nad skutecznością NOAC w tej grupie chorych. Natomiast u chorych z niezastawkowym AF i ≥2 punktami w skali CHA2DS2-VASc zaleca się leczenie przeciwzakrzepowe z zastosowaniem VKA (INR w zakresie 2,0-3,0) lub inhibitora trombiny (dabigatran) albo inhibitora czynnika Xa (rywaroksaban, apiksaban), chyba że istnieją przeciwwskazania (I/A) [2]. W niezastawkowym AF wskazane jest utrzymywanie INR w przedziale terapeutycznym 2,0-3,0 przez co najmniej 70% pomiarów. U chorych z 1 punktem w skali CHA2DS2-VASc po uwzględnieniu ryzyka krwawień i preferencji pacjenta należy rozważyć zastosowanie VKA (INR 2,0-3,0) lub leku z grupy nowych antykoagulantów (IIa/A) [2].
Jeśli pacjent odmawia stosowania jakiegokolwiek leku przeciwzakrzepowego (VKA lub z grupy nowych antykoagulantów), należy rozważyć leczenie przeciwpłytkowe z zastosowaniem leczenia skojarzonego kwasem acetylosalicylowym (ASA) w dawce 75-100 mg na dobę i klopidogrelem w dawce 75 mg na dobę (o ile ryzyko krwawień jest małe) lub mniej skuteczne leczenie za pomocą ASA w dawce 75-325 mg na dobę (IIa/B) [2,17,18]. Dowody na skuteczność ASA są słabe, a ryzyko dużych krwawień lub krwawienia środczaszkowego u leczonych ASA jest podobne jak w przypadku leków przeciwzakrzepowych, zwłaszcza u osób starszych [17,18].