Znamiona melanocytowe wymagające szczególnej uwagi
Znamiona o szczególnych lokalizacjach
Należy dokładnie zbadać dłonie, podeszwy stóp, dystalne paliczki, łożysko paznokci i błony śluzowe. Postać czerniaka złośliwego nazywana czerniakiem umiejscowionym na kończynach wywodzącym się z plam soczewicowatych występuje z jednakową częstością we wszystkich grupach etnicznych, ale u osób o ciemnej karnacji zmiany melanocytowe często zostają przeoczone, co opóźnienia rozpoznanie nowotworu złośliwego. Niestety, ta postać czerniaka jest w momencie rozpoznania najczęściej bardziej zaawansowana i szybciej daje przerzuty niż pozostałe, co może być wynikiem późniejszego rozpoznawania nowotworu lub jego większej agresywności. Niezależnie od przyczyny, rokowanie jest najczęściej złe. Niepokojący, zwłaszcza u osób o jasnej karnacji, jest tzw. objaw Hutchinsona, czyli długie pasmo barwnikowe rozciągające się wzdłuż paznokcia i przylegające do bliższego lub bocznego wału paznokciowego. W takim przypadku konieczna jest biopsja w celu wykluczenia czerniaka płytki paznokciowej (ryc. 1). U pacjentów o ciemnym kolorze skóry, np. osób rasy czarnej i Azjatów, podłużne zmiany barwnikowe występują dość powszechnie, ale mają zwykle łagodny charakter. W tych przypadkach decyzję o biopsji czy obserwacji pomagają podjąć informacje dotyczące ewolucji zmian skórnych.
Znamię „halo”
Znamię „halo” to znamię melanocytowe otoczone jasną obwódką (ryc. 1). W biopsji ujawniają się charakterystyczne cechy histologiczne. Izolowane znamię tego typu nie jest rzadkie i zwykle nie wymaga leczenia. Ponieważ jednak przejaśnienie wokół zmiany uznaje się za przejaw reakcji na melaninę, wskazane jest dokładne badanie skóry i błon śluzowych oraz węzłów chłonnych, trzeba bowiem wykluczyć obecność pierwotnej zmiany o charakterze czerniaka w innej lokalizacji (która może wywoływać taką właśnie reakcję ze strony układu odpornościowego). Związek znamion „halo” z czerniakiem nakazuje uważne badanie skóry u każdej osoby, u której nagle pojawiają się liczne znamiona tego typu. Wskazane jest także badanie okulistyczne, ponieważ znamię „halo” może wystąpić u chorego z czerniakiem gałki ocznej.
Zmiany barwnikowe wrodzone
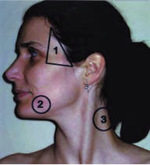
Rycina 2. Anatomia chirurgiczna głowy i szyi wyróżnia trzy strefy niebezpieczne dla przeprowadzania zabiegów na skórze
Termin „znamię wrodzone” oznacza zmianę barwnikową występującą od urodzenia lub pojawiającą się niedługo po urodzeniu (wyczerpujące omówienie tego tematu w pracy Tannous et al.9). Znamiona te dzielą się na: małe (<1,5 cm), średnie (1,5-20 cm) i duże (>20 cm). Często są owłosione i charakteryzują się intensywną pigmentacją. U dzieci czerniak złośliwy rozwija się w ok. 40% na podłożu dużych wrodzonych znamion barwnikowych. Życiowe ryzyko rozwoju czerniaka złośliwego u osoby z taką zmianą szacuje się na 3-8%, dlatego wielu ekspertów zaleca ich usuwanie. W przypadku znamion średnich i małych ryzyko wydaje się identyczne jak w populacji ogólnej, dlatego ich profilaktyczne usuwanie pozostaje kwestią kontrowersyjną.
Właściwa technika biopsji
Biopsji dokonuje się najczęściej jedną z trzech technik. Są to: biopsja wycinająca (skalpelem), biopsja sztancą i biopsja ścinająca. Lekarze oddziałów internistycznych mają różne preferencje jeśli chodzi o technikę, prawdopodobnie w zależności od ośrodka, w którym byli kształceni. Dermopatolodzy wolą oglądać zmianę w całości, ponieważ chcą ocenić jej symetrię, otoczenie i ogólną budowę. Choć wycięcie części zmiany o najbardziej atypowym wyglądzie może wydawać się kuszące, doświadczenie kliniczne wskazuje, że nietypowy wygląd rzadko idzie w parze z niepokojącym obrazem w badaniu histopatologicznym. Dlatego do badania histopatologicznego lepiej przeznaczyć zmianą usuniętą w całości. W większości przypadków preferuje się biopsje sztancą lub chirurgiczne wycięcie, o ile tylko zapewnia to całkowite usunięcie zmiany. W innych przypadkach właściwsza może być biopsja ścinająca, pod warunkiem, że dokonają jej odpowiednio wyszkolone osoby. Ponieważ istnieje korelacja między rokowaniem chorego z czerniakiem złośliwym a głębokością zmiany skórnej, zaleca się usuwanie zmian na odpowiedniej głębokości, niezależnie od techniki biopsji. Niedokładne wycięcie potencjalnego czerniaka wiąże się z ryzykiem utraty informacji ważnych dla oceny rokowania. Materiał pobiera się zwykle aż do granicy podskórnej tkanki tłuszczowej. Ułatwia to usunięcie zmiany i zmniejsza liczbę artefaktów pochodzenia zmiażdżeniowego, które czasami utrudniają rozpoznanie histopatologiczne.
Ważne, aby unikać uszkodzenia obszarów bezpośrednio nad strukturami naczyniowymi. W niektórych przypadkach trzeba uważać, aby nie uszkodzić powierzchownie położonych nerwów ruchowych: dotyczy to biopsji skóry okolicy skroniowej (gałąź skroniowa nerwu twarzowego), okolicy kąta żuchwy (punkt wyjścia gałęzi brzeżnej żuchwy nerwu twarzowego) oraz okolicy wokół szczytu trójkąta tylnego szyi (punkt wyjścia nerwu dodatkowego) (ryc. 2). W tych okolicach biopsje są bezpieczne, dopóki linia cięcia nie przekracza granicy miedzy skórą a podskórną tkanką tłuszczową.
Przy poważnym podejrzeniu czerniaka złośliwego eksperci zalecają wycięcie zmiany w całości, z zachowaniem wąskiego, 1-3-milimetrowego marginesu. Jeśli potwierdzi się jej złośliwy charakter, można dokonać chirurgicznego wycięcia z zachowaniem odpowiednio większego marginesu, a potem – jeśli to konieczne – biopsji węzłów chłonnych z grupy tzw. wartowniczych. Usuwanie zmian z większym marginesem podczas pierwszego zabiegu nie przynosi żadnych korzyści, co więcej, nieoczekiwanie, według niektórych danych ponowne wycięcie zmiany z czystymi marginesami wiąże się z mniejszą częstością nawrotów.10
Dla histopatologa niezwykle pomocne jest uzyskanie bioptatu z marginesem tkankowym, ponieważ na podstawie ogólnej budowy zmiany i jej granic różnicuje się między jej charakterem łagodnym i złośliwym. W badaniu pacjentów, u których czerniaka złośliwego rozpoznano początkowo na podstawie niecałej zmiany skórnej, okazało się, że 20% było w stadium bardziej zaawansowanym, niż początkowo sądzono, a 10% kwalifikowało się z tego powodu do biopsji węzła wartowniczego.11 Wyniki tego badania wskazują, jak ważne dla ostatecznego rozpoznania i określenia rokowania jest całkowite wycięcie zmiany skórnej, jeśli istnieje uzasadnione podejrzenie czerniaka. Jak widać, jeśli nie uda się usunąć zmiany w całości, przedstawiając choremu wyniki biopsji należy zastrzec możliwą zmianę ich interpretacji po całkowitym usunięciu.
Informacje niezbędne dla patologa
Zakres informacji, jakie należy przekazać patologowi, wydaje się dość oczywisty, mimo to z badań wynika, że lekarze POZ podają informacje niewłaściwe bądź niekompletne. Jeden z patologów opisał materiały z biopsji, które w okresie 2 lat docierały do jego prywatnego gabinetu, i stwierdził, że w przypadku 130 (31%) spośród 415 próbek wysłanych przez dermatologów nie uwzględniono rozpoznania klinicznego. W przypadku, gdy badanie histopatologiczne zlecali lekarze innej specjalności, odsetek ten wynosił 90% (70 spośród 78 próbek). W innym niedawno przeprowadzonym badaniu 27 (15%) spośród 183 lekarzy POZ zleciło badanie histopatologiczne, nie podając na skierowaniu rozpoznania klinicznego. Dla porównania, w tym samym badaniu uczyniło tak 27 (0,7%) spośród 3740 dermatologów.12,13 Niektórzy proponują mnemoniczny sposób zapamiętania informacji, jakie należy podać na skierowaniu – czyli sześć D: dane demograficzne (demographic data), opis (descripion), choroby współistniejące (diseases), przyjmowane leki (drugs), czas trwania choroby (duration), średnicę zmiany skórnej (diameter), rozpoznanie różnicowe (differential diagnosis) (tab. 2).14 Inni z kolei sprzeciwiają się wpisywaniu „prośby o wykluczenie” na skierowaniu, ponieważ stwierdzenie „proszę o wykluczenie raka podstawnokomórkowego” automatycznie nasuwa podejrzenie tej właśnie jednostki chorobowej.12 Istotne jest także, aby podać informację o wcześniejszej biopsji w tej samej okolicy, ponieważ znamię po biopsji może przypominać czerniaka desmoplastycznego, z czym może się wiązać błędne rozpoznanie histopatologiczne. Im więcej informacji, tym większa szansa na uzyskanie właściwego rozpoznania histopatologicznego odpowiadającego obrazowi klinicznemu.
Interpretacja wyników badania histopatologicznego
Interpretacja wyników biopsji nie zawsze jest zadaniem łatwym. Patolodzy i dermopatolodzy stosunkowo często klasyfikują znamiona melanocytowe na podstawie subiektywnych odczuć, dlatego nie dziwi, że w badaniu zgodności rozpoznań współczynnik kappa okazał się niewielki, rzędu 0,61. Określenie, czy zmiana jest łagodna czy złośliwa, pozwala ukierunkować dalsze postępowanie. W wielu przypadkach jednoznaczne ustalenie jej charakteru nie jest jednak łatwe, i takie dysplastyczne lub atypowe znamiona stanowią wyzwanie zarówno dla lekarzy POZ, jak i dermatologów.
Co więcej, każdy patolog w inny sposób opisuje znamiona, co dodatkowo utrudnia interpretację opisów.15 W 1992 r. zorganizowano konferencję pod patronatem National Institutes of Health, po której zalecono standaryzację nazewnictwa atypowych znamion barwnikowych. Niestety, w 2004 r. zaledwie jedna czwarta patologów zrzeszonych w American Academy of Dermopathology przestrzegała tych zaleceń.15 Rezultatem konferencji było zalecenie, by patolog opisywał wrażenie nietypowości znamienia słowami „znamię barwnikowe z zaburzeniem architektury” lub też „łagodna atypia komórkowa”. Mimo to większość pytanych dermopatologów zgłosiła, że preferuje termin „znamię dysplastyczne”.15
Stosowanie terminu „znamię dysplastyczne” jest przedmiotem dyskusji wśród dermatologów, ponieważ zdaniem niektórych ekspertów znamię dysplastyczne jest pospolitą formą znamion melanocytowych. Próby standaryzacji opisów są nieco utrudnione z powodu braku jakichkolwiek wysokiej jakości badań oceniających zmienność rozpoznań nie tylko między poszczególnymi patologami, ale także stawianych przez tę samą osobę (nie wspominając o przestrzeganiu konsensusu National Institutes of Health). Interpretacja wyników biopsji i ich konsekwencji klinicznych będzie utrudniona dopóki nie zostaną powszechnie zaakceptowane tego typu zalecenia. Korelacja między cechami klinicznymi a obrazem histologicznym ma duże znaczenie dla dalszego postępowania, dlatego niezwykle ważne jest szczegółowe opisanie zmiany skórnej, dobra współpraca z dermatologiem i dermopatologiem. Jeśli obraz kliniczny lub intuicja lekarza przeczy wynikom biopsji, wskazane jest zasięgnięcie opinii innego dermatologa bądź dermopatologa.
