Geriatria
Zaburzenia rytmu serca u osób w podeszłym wieku
lek. Mateusz Polak
prof. dr hab. n. med. Katarzyna Mizia-Stec
Zaburzenia rytmu serca u osób w podeszłym wieku występują często, co wynika z postępujących zmian degeneracyjnych w układzie krążenia oraz współistnienia innych chorób. Najczęściej stwierdza się migotanie przedsionków i zespół tachykardia–bradykardia. Wybierając sposób leczenia, trzeba kierować się obowiązującymi wytycznymi towarzystw naukowych, ale z uwzględnieniem stanu klinicznego danego pacjenta.
Wprowadzenie
Według World Health Organization (WHO) za początek starości uznaje się 60 r.ż. Zgodnie z definicją wiek podeszły obejmuje osoby w wieku 60-75 lat, wiek starczy 75-90 lat, a wiek sędziwy >90 lat. Za podstawowe cechy starzenia uznano: spadek zdolności adaptacyjnych, postępujące ograniczenie samodzielności życiowej oraz nasilenie się zależności od otoczenia.1 W związku z tym, że średni czas życia się wydłuża, wśród naszych pacjentów jest coraz więcej osób w podeszłym wieku. Często postrzegane są one jako osoby sprawne, aktywne zawodowo, jednak obarczone większym ryzykiem schorzeń współistniejących.
U osób w podeszłym wieku stwierdza się większą częstość występowania zaburzeń rytmu serca. Wiąże się to zarówno z zachodzącymi wraz z wiekiem zmianami w mięśniu sercowym, jak i z liczniejszymi dodatkowymi obciążeniami chorobowymi. Stres oksydacyjny wynikający ze zwiększającej się wraz z wiekiem produkcji wolnych rodników tlenowych prowadzi do powstania zmian degeneracyjnych w mięśniu sercowym. Proces ten nasila apoptozę kardiomiocytów i włóknienie. Proliferacja tkanki łącznej dodatkowo promowana jest przez zachwianie równowagi pomiędzy metaloproteinazami a ich tkankowymi inhibitorami. Taka przebudowa mięśnia sercowego prowadzi do zaburzeń przewodzenia, a także sprzyja powstawaniu pętli reentry. Z kolei wpływ na późne kanały sodowe i wapniowe oraz wymiennik sodowo-wapniowy prowadzi do powstawania wczesnych potencjałów, które mogą inicjować groźne dla życia arytmie komorowe. Procesy patofizjologiczne zachodzące w mięśniu sercowym wraz z wiekiem przedstawiono na rycinie 1. Wspomniana współchorobowość, zwłaszcza występowanie niewydolności serca, wpływa na gorszą tolerancję arytmii, zmniejszenie komfortu życia oraz większą śmiertelność w tej grupie pacjentów. W związku z tym w zależności od choroby podstawowej te same formy arytmii mogą mieć zupełnie odmienne rokowanie – od łagodnych, umiarkowanie ograniczających komfort funkcjonowania, po arytmie zagrażające życiu.2
Ogólne zasady postępowania w diagnostyce zaburzeń rytmu serca
Zasady postępowania w diagnostyce zaburzeń rytmu serca u osób w podeszłym wieku nie różnią się od ogólnych standardów.
Pierwszym krokiem powinien być dokładny wywiad lekarski oraz badanie przedmiotowe. Bardzo istotne jest uzyskanie informacji na temat objawów towarzyszących arytmii oraz występowania chorób współistniejących. Wśród objawów najczęściej podawanych przez pacjentów z zaburzeniami rytmu są kołatania serca – w takim przypadku istotne jest ustalenie miarowości rytmu. Uczucie całkowicie nierównego rytmu będzie wskazywało na migotanie przedsionków, natomiast silne uderzenie serca po przerwie – na występowanie dodatkowych pobudzeń. W przypadku częstoskurczów nadkomorowych szybka i miarowa akcja serca rozpoczyna się nagle i tak samo szybko może ustąpić. Najczęstsze typy objawów towarzyszących tachyarytmii przedstawiono w tabeli 1.3
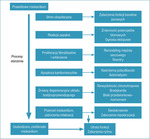
Rycina 1. Patofizjologia zaburzeń rytmu u osób w podeszłym wieku (na podstawie 2 pozycji piśmiennictwa)
U pacjentów w podeszłym wieku, zwłaszcza z chorobą wieńcową, konieczny jest wywiad w kierunku dolegliwości dławicowych oraz ocena tolerancji wysiłku (według skali New York Heart Association [NYHA]). Występowanie u takich pacjentów objawowych arytmii związanych z wysiłkiem zawsze wymaga pilnej diagnostyki kardiologicznej.
Każdego pacjenta, szczególnie w podeszłym wieku, należy zapytać o występowanie omdleń i utrat przytomności, ponieważ w tej grupie wiekowej występują one najczęściej. Bardzo często prowadzą również do upadków, a w ich konsekwencji dochodzi do poważnych złamań i urazów. Najczęściej w tej grupie wiekowej występują omdlenia na tle ortostatycznym. Ważny jest dokładny wywiad i różnicowanie z omdleniami arytmicznymi. Pacjenta oraz ewentualnych świadków zdarzenia należy zapytać o okoliczności i objawy towarzyszące utracie przytomności (występowanie kołatania serca, zespołu Morgagniego-Adamsa-Stokesa – zawrotów głowy, mroczków przed oczami, ewentualnych drgawek).3,4
W trybie natychmiastowym należy hospitalizować pacjentów z aktualnie trwającą arytmią, której towarzyszą nasilone objawy (zwłaszcza niestabilność hemodynamiczna), w celu doraźnej interwencji oraz pacjentów po utracie przytomności z chorobą serca i/lub zmianami w EKG świadczącymi o arytmicznej przyczynie omdlenia.4
Badania dodatkowe
Wykonanie zapisu EKG w trakcie arytmii zwykle pozwala na ustalenie rozpoznania, natomiast nie zawsze jest możliwe. W procesie diagnostycznym zastosowanie będą miały następujące badania:4


