7 wskazań do stosowania bursztynianu metoprololu CR/XL
Nadciśnienie tętnicze – by zmniejszyć ryzyko zgonu i chorobowości sercowo-naczyniowej

Tabela 3. Wybrane wskazania do stosowania β-adrenolityków i stany, w których można je rozważyć u chorych z nadciśnieniem tętniczym1
Wytyczne postępowania w zakresie kontroli klasycznych i nieklasycznych czynników ryzyka chorób serca i naczyń, w tym rekomendacje dotyczące postępowania u chorych na NT, precyzyjnie określają doraźne cele leczenia (wartości ciśnienia tętniczego, stężenie cholesterolu, poziom HbA1c etc.). W przypadku NT docelowe wartości ciśnienia tętniczego w trakcie leczenia zależą od wieku chorego poddanego terapii hipotensyjnej. Można jednak przyjąć, że dla większości populacji pacjentów obciążonych NT mieszczą się one w przedziale skurczowego ciśnienia tętniczego pomiędzy 120 a 129 (139) mmHg. Bardziej liberalne oraz zindywidualizowane cele należy obrać w populacji bardzo starszej i z zespołem kruchości1,12. Ciśnienie rozkurczowe osiągane w trakcie farmakoterapii NT powinno się mieścić w przedziale 70-79 mmHg u wszystkich pacjentów poddanych leczeniu. Obowiązujące standardy i stanowiska eksperckie podkreślają jednocześnie, że nadrzędnym celem terapii hipotensyjnej jest redukcja ryzyka sercowo-naczyniowego17,18. W toku wieloletnich badań jednoznacznie wykazano, że główna korzyść z terapii hipotensyjnej zależy od skutecznej i trwałej redukcji ciśnienia tętniczego18. W wytycznych ESH z 2023 r. podkreśla się, że zarówno inicjacja leczenia, jak i przewlekła terapia powinny się opierać na pięciu podstawowych klasach leków, przy czym β-adrenolityki zajmują pozycję szczególną1. Mają one zastosowanie w monoterapii, politerapii, a także w nadciśnieniu niepowikłanym oraz u pacjentów z uszkodzeniem narządowym wtórnym do NT (tab. 32). Lista wskazań do stosowania β-adrenolityków wyraźnie się zwiększyła od czasu, kiedy wprowadzano pierwsze cząsteczki tej grupy do leczenia NT w 1964 r. (propranolol)19. Co ciekawe, stany kliniczne i współchorobowość, które pierwotnie stanowiły typowe przeciwwskazanie do zastosowania β-adrenolityków, obecnie mogą pełnić funkcję dodatkowego argumentu sankcjonującego włączenie przynajmniej niektórych przedstawicieli tej grupy leków (np. przewlekła obturacyjna choroba płuc [POChP] – wybór zawężony do leków selektywnie antagonizujących receptory β1-adrenergiczne, np. bisoprolol, nebiwolol lub bursztynian metoprololu CR/XL)2.
Działanie hipotensyjne leków β-adrenolitycznych jest złożone i dotychczas nie w pełni poznane. Spośród nich lepiej opisano następujące mechanizmy prowadzące do trwałej redukcji ciśnienia tętniczego: zmniejszenie pojemności minutowej serca, hamowanie wydzielania reniny (blok osi renina–angiotensyna–aldosteron [RAA]), bezpośredni wpływ na ośrodkowy układ nerwowy (OUN), modulacja odruchu z baroreceptorów, zwiększenie sekrecji przedsionkowego peptydu natriuretycznego czy prostacyklin15,16. W przypadku nieselektywnych β-adrenolityków – także zmniejszenie synaptycznego uwalniania noradrenaliny. Obserwowany wzrost oporu obwodowego przy stosowaniu niektórych β-adrenolityków po włączeniu terapii ma charakter przejściowy i nie stanowi przeszkody do skutecznej redukcji ciśnienia tętniczego w długotrwałej obserwacji15. Redukcja ryzyka sercowo-naczyniowego u chorych na nadciśnienie tętnicze w trakcie terapii β-adrenolitykami jest wyrażona poprzez regresję niekorzystnych zmian narządowych wtórnych do NT (zmniejszenie przerostu mięśnia lewej komory serca, redukcja albuminurii)20,21. Wykazano także istotną poprawę rokowania chorych na nadciśnienie tętnicze leczonych β-adrenolitykami, a korzyść tę udokumentowano przede wszystkim w populacjach pacjentów z typowymi powikłaniami NT, np. zawałem czy niewydolnością mięśnia sercowego.
Opierając się na raporcie Narodowego Funduszu Zdrowia z 2022 r. oraz wynikach badania Pol-Fokus, warto odnotować, że ok. 2/3 pacjentów obciążonych nadciśnieniem w polskich realiach jest leczonych β-adrenolitykami (od ok. 43% chorych z niekontrolowanym NT do ok. 74% z nadciśnieniem opornym)22. Tak duży odsetek pacjentów przyjmujących β-adrenolityk odzwierciedla długą listę wskazań do stosowania leków z tej grupy, ale też daje nadzieję na wypełnienie stosunkowo nowego celu terapii NT opisanego w polskich warunkach po raz pierwszy w 2019 r.12 Chorzy na NT z podwyższoną akcją serca powinni zostać poddani terapii β-adrenolitykiem, aby spoczynkowa czynność serca nie przekraczała 80 uderzeń na minutę (cele bardziej restrykcyjne w przypadku powikłań sercowych NT). Postulat ten wyraźnie powtórzono w rekomendacjach ESH z czerwca 2023 r., gdzie podkreślono ponadto kilkadziesiąt stanów klinicznych towarzyszących NT, których rozpoznanie sankcjonuje wybór w terapii leków β-adrenolitycznych1.
Przewlekłe zespoły wieńcowe – by zmniejszyć dolegliwości bólowe
Leki blokujące receptory β-adrenergiczne mają ugruntowane miejsce w terapii chorych z przewlekłym zespołem wieńcowym (PZW). Jej celem jest m.in. złagodzenie objawów bólowych w klatce piersiowej i niedokrwienia powodowanego wysiłkiem. Bardzo ważnym aspektem stosowania β-adrenolityków jest ponadto zapobieganie zdarzeniom sercowo-naczyniowym na podłożu miażdżycy. W wytycznych ESC dotyczących leczenia pacjentów z PZW β-adrenolityki, w tym metoprolol CR/XL oraz antagoniści kanałów wapniowych, są lekami pierwszego wyboru w celu terapii przeciwdławicowej7. Biorąc pod uwagę dostępność rewaskularyzacji naczyń wieńcowych, rzadziej mamy do czynienia z pacjentami z dolegliwościami dławicowymi, a nadrzędnym celem terapii NT staje się stosowanie leków wpływających na zmniejszenie progresji miażdżycy. Bez wątpienia takimi lekami są statyny i inhibitory konwertazy angiotensyny (ACEI – angiotensin converting enzyme inhibitor). Dowiedziono także, że metoprolol CR/XL zmniejsza progresję miażdżycy ocenianą za pomocą zmian grubości kompleksu błony wewnętrznej i środkowej tętnic szyjnych (IMT – intima-media thickness).
Do badania β-Blocker Cholesterol-Lowering Asymptomatic Plaque Study (BCAPS) włączono chorych, u których stwierdzono miażdżycę w obrębie prawej tętnicy szyjnej (zdefiniowaną jako IMT >1,2 mm) i u których nie wystąpiły objawy miażdżycy tętnic szyjnych23. W grupie leczonej metoprololem CR/XL w porównaniu z grupą stosującą placebo obserwowano porównywalną, nieznacznie wyrażoną progresję IMT w obrębie tętnicy szyjnej wspólnej i istotnie mniej wyrażoną progresję IMT w obrębie opuszki tętnicy szyjnej po 18 i 36 miesiącach leczenia. Przyjmowanie metoprololu CR/XL wiązało się też z istotnym zmniejszeniem progresji pogrubienia IMT ocenianego łącznie w obrębie tętnicy szyjnej wspólnej i opuszce tętnicy szyjnej po 18 i 36 miesiącach leczenia. W grupie leczonej metoprololem CR/XL w porównaniu z grupą otrzymującą placebo stwierdzono ponadto istotną redukcję częstości zdarzeń sercowo-naczyniowych, a także ocenianych łącznie zgonów z jakiejkolwiek przyczyny i zgonów z przyczyn sercowo-naczyniowych.
Do kolejnego badania – Effect of Long-Term Treatment of Metoprolol CR/XL on Surrogate Variables for Atherosclerotic Disease (ELVA) – włączono chorych z hipercholesterolemią i pogrubieniem IMT (>1,0 mm) lub blaszką miażdżycową w obrębie tętnic szyjnych. Pacjentów losowo przydzielono do grup otrzymujących metoprolol CR/XL (100 mg 1 ×/24 h) lub placebo24. Okres obserwacji wynosił 36 miesięcy. Po roku stwierdzono istotnie bardziej wyrażone zmniejszenie IMT w obrębie opuszki tętnicy szyjnej i w tętnicy szyjnej wspólnej ocenianych łącznie w grupie leczonej metoprololem CR/XL w porównaniu z grupą placebo. Natomiast w momencie zakończenia obserwacji (po 3 latach) wykazano zmniejszanie IMT w grupie leczonej metoprololem CR/XL i progresję pogrubienia IMT w grupie przyjmującej placebo. Wybierając w terapii u pacjentów z PZW β-adrenolityk, należy pamiętać o dodatkowym wpływie metoprololu CR/XL na blaszkę miażdżycową. Jego wykorzystanie przełoży się na zmniejszenie objawów niedokrwiennych, ale też na redukcję progresji miażdżycy.
Niewydolność serca – by poprawić rokowanie i polepszyć jakość życia
Leki β-adrenolityczne od wielu lat odgrywają istotną rolę w terapii łagodnej do ciężkiej niewydolności serca. Jest to poważna choroba przewlekła, stale postępująca, z coraz częstszymi epizodami zaostrzeń, prowadząca nieuchronnie do śmierci. Jest ona wynikiem wielu schorzeń sercowo-naczyniowych z chorobą niedokrwienną serca i NT na czele. Według najnowszych zaleceń dzieli się ją, w zależności od frakcji wyrzutowej, objawów podmiotowych i przedmiotowych na: niewydolność serca z obniżoną frakcją wyrzutową lewej komory (HFrEF – heart failure with reduced ejection fraction) z EF <40%, niewydolność serca z łagodnie obniżoną frakcją wyrzutową lewej komory (HFmrEF – heart failure with mildly reduced ejection fraction) z EF 40-49% i niewydolność serca z zachowaną frakcją wyrzutową lewej komory (HFpEF – heart failure with preserved ejection fraction) z EF ≥50%.
W leczeniu przewlekłej niewydolności serca stosuje się standardowo leki zmniejszające śmiertelność sercowo-naczyniową i częstość hospitalizacji. Należą do nich inhibitory układu RAA, tj. lek złożony z antagonisty receptora angiotensyny i z inhibitora neprylizyny (ARNI – angiotensin receptor-neprilysin inhibitor), ACEI, sartany i antagonista receptora mineralokortykosteroidowego (MRA – mineralocorticoid receptor antagonist), oraz β-adrenolityki. Leki β-adrenolityczne zmniejszają nasilenie objawów, ryzyko hospitalizacji i śmiertelność. Powinny być stosowane u wszystkich chorych od pierwszych etapów niewydolności serca zarówno z objawami, jak i bez nich, z EF <40%. Stanowią więc leki pierwszego rzutu i powinny być włączane na jak najwcześniejszym etapie choroby25.
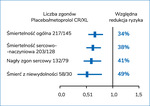
Miejsce metoprololu CR/XL w leczeniu niewydolności serca jest mocno ugruntowane. Jednym z pierwszych badań, które na stałe pozwoliło włączyć tę grupę leków do praktyki klinicznej, było MERIT-HF. Zastosowanie 200 mg metoprololu CR/XL u chorych z EF ≤40% w klasie II-IV według NYHA spowodowało 34% redukcję śmiertelności całkowitej oraz 41% zmniejszenie incydentów nagłego zgonu sercowego 26 . Należy dodać, że okres obserwacji został skrócony do roku z powodu tak istotnego i szybkiego wpływu metoprololu CR/XL na wszystkie punkty końcowe badania (ryc. 2).
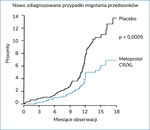
Rycina 3. Redukcja napadów migotania przedsionków AF w grupie leczonej metoprololem CR/XL w badaniu MERIT-HF
Dodatkowa analiza chorych z bardzo uszkodzonym sercem i EF ≤25% (średnia ok. 19%) dowiodła redukcji w zakresie tych samych punktów końcowych co powyżej (odpowiednio 39% zgonów, 45% nagłych zgonów, 55% zgonów z zaostrzenia niewydolności)27. Kolejna analiza badania MERIT-HF skupiła się na występowaniu migotania przedsionków w przebiegu przewlekłej niewydolności serca (CHF – chronic heart failure). Arytmia ta występowała u 13,9% (556 pacjentów) badanych chorych (u 3132 [86,1%] występował rytm zatokowy). Metoprolol CR/XL stosowano w grupie z migotaniem przedsionków (AF – atrial fibrillation) i rytmem zatokowym (SR – sinus rhythm) w dawce 150-154 mg. Prowadziło to do obniżenia częstotliwości akcji serca o 10,8 uderzenia/min w grupie AF i 12,6 uderzenia/min w grupie SR. Co ważne, w okresie obserwacji nowe incydenty migotania przedsionków wystąpiły u 47 chorych w grupie metoprololu CR/XL i u 85 pacjentów w grupie placebo (48% redukcji, p = 0,0005). Jest to o tyle ważne, że śmiertelność chorych z AF była porównywalna w obu grupach (30 – metoprolol CR/XL vs 31 – placebo), natomiast u osób z SR była istotnie zmniejszona w grupie przyjmującej metoprolol CR/XL (102 – metoprolol vs 160 – placebo)28 (ryc. 3).
Powyższe doniesienia potwierdzono też w badaniu RESOLVD. Metoprolol CR/XL zastosowano w nim u chorych z kardiomiopatią rozstrzeniową pochodzenia wieńcowego i niewieńcowego. Lek podawano przez 24 tygodnie. Chorych oceniano za pomocą testu 6-minutowego marszu, klasyfikacji NYHA oraz biorąc pod uwagę funkcję lewej komory (EF, objętość końcoworozkurczowa lewej komory [LVEDV – left ventricular end-diastolic volume], objętość końcowoskurczowa lewej komory [LVESV – left ventricular end-systolic volume]). W grupie metoprololu CR/XL stwierdzono istotny wzrost EF o 2,4 ±6% (p <0,05)29. Dawki stosowane u wszystkich chorych, zgodnie ze standardami, zwiększano do maksymalnie tolerowanych według zasady miareczkowania, zaczynając od 12,5-25 mg aż do 100-200 mg. Ponadto nastąpiło istotne zmniejszenie zarówno objętości późnoskurczowej, jak i rozkurczowej (p <0,05) w porównaniu z placebo30. Metoprolol był również porównywany z innymi β-adrenolitykami, m.in. z karwedylolem i bisoprololem. Badanie o charakterze porównawczym, tzw. head-to-head, COMET (metoprolol/karwedylol) – z zastosowaniem winianu metoprololu – było szeroko krytykowane ze względu na podawanie krótko działającej formy leku.
W innym badaniu opartym na rejestrze duńskim – z zastosowaniem 50 mg karwedylolu i 200 mg metoprololu CR/XL, z czasem obserwacji 2,4 roku – udowodniono taką samą skuteczność w redukcji zgonów – 18,2% vs 18,8%31. W badaniu porównującym bisoprolol z metoprololem CR/XL odnotowano takie same korzyści kliniczne32.
Jednym z ciekawszych doniesień było porównanie tych 3 molekuł (bisoprolol, karwedylol, metoprolol CR/XL) odpowiednio w badaniach CIBIS II, COPERNICUS i MERIT-HF pod kątem występowania cukrzycy. Stwierdzono, że ryzyko hospitalizacji chorych na cukrzycę z powodu niewydolności serca było wysokie, bo wynosiło aż 76%. Zastosowanie bursztynianu metoprololu CR/XL spowodowało istotną redukcję hospitalizacji w tej grupie o 37%, a w grupie osób bez cukrzycy o 35%. Podobne wyniki osiągnięto w przypadku tzw. obojętnych metabolicznie β-adrenolityków – przy stosowaniu bisoprololu odpowiednio 25% (chorzy na cukrzycę) i 36% (pacjenci bez cukrzycy) oraz karwedylolu 40% i 44%33.