Geriatria
Upadki u osób starszych – złożony problem
Jak można pomóc w gabinecie lekarza pierwszego kontaktu
lek. Marcin Janczak
- Upadki u starszych osób są częste i zwykle spowodowane wieloma nakładającymi się przyczynami stanowiącymi kombinację czynników biologicznych, socjoekonomicznych, społecznych i behawioralnych
- Szczególnie często do upadków dochodzi na skutek przyjmowania leków obniżających ciśnienie, m.in. diuretyków, leków sedatywnych i neuroleptyków
- W gabinecie lekarza pierwszego kontaktu można wykonać test TUG i wdrożyć strategie profilaktyczne (rekomendacja ćwiczeń równowagi i wytrzymałościowych, korekta wzroku, krytyczny przegląd stosowanych leków, ocena hipotensji ortostatycznej i interwencja w najbliższym otoczeniu pacjenta)
- Podczas każdej wizyty należy aktywnie pytać seniorów o upadki w ciągu ostatniego roku
Skala upadków w populacji osób starszych oraz konsekwencje z nich wynikające, m.in. psychiczne, społeczne, zdrowotne oraz finansowe, determinują zaliczenie tego zjawiska do wielkich problemów geriatrycznych. Znalazły się tam łącznie z takimi istotnymi problemami osób starszych, jak: pogorszenie mobilności, demencja (otępienie), depresja, delirium (majaczenie), zaburzenia wzroku i słuchu, nietrzymanie moczu/stolca, niedożywienie, zespół kruchości (frailty) oraz geriatryczne zespoły jatrogenne1.
Definicja upadku
Upadek definiuje się jako nagłą, niezamierzoną zmianę pozycji ciała, w wyniku której poszkodowany znajduje się na ziemi, podłodze lub innej niżej położonej powierzchni. Upadek może przebiegać z utratą przytomności lub bez niej. Niektóre definicje wykluczają zdarzenia spowodowane napadem padaczkowym lub udarem mózgu2.
Skala zjawiska
Dane epidemiologiczne różnią się między sobą, ale można przyjąć, że raz w roku upadku doświadcza co trzecia osoba po 65 r.ż. (28-35%)3. Częstość ta zwiększa się z wiekiem i po 80 r.ż. problem dotyczy 50% osób. Do upadków częściej dochodzi u kobiet. Znacząco częściej upadki występują u osób przebywających w instytucjach opiekuńczych: u 30% do 50% osób, a 40% z nich doświadcza powtórnego upadku.

Tabela 1. Odsetek osób zgłaszających upadki w ciągu ostatniego roku z uwzględnieniem wieku, płci, wykształcenia na podstawie badania Polsenior24
Dane światowe wskazują, że w populacji chińskiej rzadziej raportowane są upadki (średnio 18% populacji po 65 r.ż.), co można wiązać z popularnością tai-chi (forma ćwiczeń równowagi). Najnowszych danych dotyczących Polski dostarcza zakończone w 2020 roku badanie Polsenior24. W naszym kraju odsetek osób zgłaszających upadki rósł z wiekiem – od 10,8% w grupie w wieku 65-69 lat do 38,3% u osób ≥90 r.ż. Upadki częściej były raportowane wśród kobiet niż mężczyzn oraz częściej wśród osób z wykształceniem podstawowym niż z wyższym. Nie stwierdzono natomiast różnic w częstości upadków u osób starszych w zależności od miejsca zamieszkania (miasto/wieś), regionu Polski czy wskaźnika masy ciała (BMI – body mass index) (tab. 1).
Czynniki ryzyka i przyczyny upadków
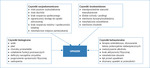
Rozpatrując czynniki ryzyka upadków u osób starszych, zawsze należy mieć na uwadze, że upadki są zwykle efektem nałożenia się na siebie kilku elementów: zmian inwolucyjnych, współistniejących schorzeń przewlekłych, upośledzenia mechanizmów regulacyjnych, interakcji leków i czynników środowiskowych. Główne grupy czynników ryzyka upadku przedstawiono schematycznie na rycinie 1.
Biologiczne czynniki ryzyka
Biologiczne czynniki ryzyka są określane jako wewnętrzne przyczyny upadków. Wiek (szczególnie >80 r.ż.) i płeć (żeńska) należą do niemodyfikowalnych biologicznych czynników ryzyka. Większość z pozostałych biologicznych czynników ryzyka w głównej mierze jest konsekwencją starzenia się organizmu i zmian inwolucyjnych (m.in. pogorszenie funkcji poznawczych, osłabienie funkcji narządu przedsionkowego równowagi, spowolnienie przewodnictwa nerwowego, obecność sarkopenii). Choroby przewlekłe i wielochorobowość często pociągają za sobą zwiększone ryzyko upadku. Wśród nich można wymienić: choroby układu nerwowego (m.in. choroba Parkinsona, udar, występowanie niedowładów), choroby narządu ruchu, osteoporozę, choroby układu krążenia (zaburzenia rytmu serca, hipotensja ortostatyczna, omdlenia), depresję, pogorszenie wzroku w wyniku jaskry, cukrzycy, zaćmy czy też częstą obecność zawrotów głowy (wywołanych różnymi przyczynami). Deficyty narządów zmysłów (wzrok, słuch) skutkują nieadekwatną oceną sytuacji i często prowadzą do upadku. Pogorszenie sprawności fizycznej może powodować upośledzenie mobilności oraz spowolnienie chodu.
Socjoekonomiczne czynniki ryzyka
Są to czynniki związane z wpływem warunków socjalnych i ekonomicznych na osobę w podeszłym wieku. Należą do nich: niski dochód, niskie wykształcenie, brak interakcji społecznych, a także niewystarczający dostęp do opieki zdrowotnej.
Środowiskowe czynniki ryzyka
Środowiskowe czynniki ryzyka określa się również jako zewnętrzne przyczyny upadków. Można je podzielić na zagrożenia w miejscu zamieszkania oraz zewnętrzne. Do tych pierwszych można zaliczyć np.: śliskie podłogi, obecność dywanów, niewłaściwe oświetlenie – zbyt ciemne lub zbyt jaskrawe, brak oparć, niestabilne krzesła, zbyt niska toaleta, brak uchwytów i rączek, brak siedziska pod prysznicem. Czynniki środowiskowe zewnętrzne odpowiadające za ryzyko upadku to przede wszystkim złej jakości i nierówne chodniki, nieodpowiednie oświetlenie, nieodśnieżone, oblodzone ciągi piesze.