Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 23:59! Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Behawioralne czynniki ryzyka
Potencjalnie modyfikowalne, obejmują te elementy, które w dużej mierze wynikają z wyborów człowieka, skutków postępowania w przeszłości oraz prowadzonego leczenia. W tej grupie czynników ryzyka istotną rolę odgrywają stosowane leki. Przyjmowanie co najmniej czterech leków, w tym leku z grupy ryzyka, istotnie zwiększa ryzyko upadku (tab. 2)5. Pozostałe istotne czynniki ryzyka z tej grupy to: nadużywanie alkoholu, brak aktywności fizycznej (co wiąże się bezpośrednio również z osłabieniem siły mięśniowej), a także niewłaściwe obuwie (śliskie podeszwy, wysokie obcasy).
Okoliczności upadków4
Zebranie szczegółowego wywiadu dotyczącego upadku jest bardzo ważne, ponieważ pozwala ustalić potencjalne czynniki prowadzące do zdarzenia i wdrożyć postępowanie zapobiegawcze. Według danych z piśmiennictwa około 80% upadków stanowią tzw. upadki lokomocyjne, które występują na skutek zaburzeń chodu powiązanych z ograniczoną kontrolą mięśniową, współistnieniem czynników środowiskowych i jatrogennych. 5-10% upadków jest spowodowanych omdleniami, w przypadku których wskazana jest odpowiednia diagnostyka6. Warto podkreślić, że do 2/3 upadków dochodzi w domu (u osób po 80 r.ż.), podczas codziennych czynności, takich jak chodzenie, wchodzenie po schodach czy schodzenie. Upadki poza domem częściej zdarzają się osobom <80 r.ż., zwykle podczas chodzenia7.
Na podstawie badania Polsenior24 możemy określić okoliczności, w jakich dochodziło do upadków (ryc. 2). Zarówno u kobiet, jak i u mężczyzn prawie trzykrotnie częściej upadki zdarzały się w trakcie chodzenia w porównaniu z upadkami podczas wstawania/siadania oraz wykonywania codziennych czynności. Odsetek upadków w czasie chodzenia był podobny we wszystkich grupach wiekowych. Warto wspomnieć, że uprawianie sportu podawane jako przyczyna upadków dotyczyło jedynie 2,7% przypadków.
Konsekwencje upadków7
Według różnych danych 40-75% upadków skutkuje urazem. Większość z nich (70%) stanowią urazy łagodne: otarcia, skaleczenia, stłuczenia i podbiegnięcia krwawe. Poważne urazy, do których zaliczamy złamania i urazy głowy, towarzyszą 10-20% upadków. Złamania stanowią kilka procent (6-8%) powikłań upadków. Złamania o najpoważniejszych konsekwencjach zdrowotnych, do których należą złamania bliższego końca kości udowej (bkku), są efektem 1-2% upadków. Natomiast ponad 90% złamań bkku jest skutkiem upadku! Poza złamaniem bkku relatywnie często dochodzi do złamań kręgosłupa oraz – w przypadku istnienia osteoporozy – przedramienia, kości ramiennej i miednicy.
Szacuje się, że 60% poważnych urazów mózgu w populacji osób starszych następuje z powodu upadku, a ze względu na powszechne przyjmowanie leków przeciwkrzepliwych nawet łagodny uraz może wywołać poważne w skutkach krwawienie wewnątrzczaszkowe.
Zespół poupadkowy oznacza lęk przed kolejnym upadkiem prowadzący do ograniczenia aktywności. Poczucie zagrożenia i niechęć do opuszczania domu lub – jeżeli upadek zdarzył się w mieszkaniu – ograniczanie codziennej aktywności ruchowej leżą u podłoża izolacji i poczucia osamotnienia. Poupadkowe stany lękowe mogą także wystąpić u osób, które nie doznały żadnego urazu w wyniku przewrócenia się.
Wychłodzenie, powikłania zakrzepowo-zatorowe, zapalenie płuc to rzadziej występujące, ale groźne następstwa upadków. Mają one zwykle miejsce, gdy do upadku dochodzi w niedostatecznie ogrzanym mieszkaniu, a senior pozostaje długi czas w pozycji leżącej, bez możliwości podniesienia się.
Strategia postępowania i działania profilaktyczne
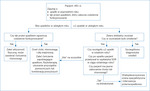
Kluczowym elementem jest pytanie pacjentów o upadki. Na rycinie 3 przedstawiono proponowany schemat postępowania z pacjentem >65 r.ż. w gabinecie lekarskim8.
Podczas wizyty lekarskiej pacjenci często nie informują o doznanym upadku, zwłaszcza jeżeli nie spowodował on istotnego urazu. W związku z tym zaleca się, aby wszystkich pacjentów po 65 r.ż. pytać o występowanie upadków w poprzedzającym roku. Jeżeli u pacjenta takie zdarzenia nie miały miejsca (lub się do nich nie przyznaje), należy ocenić indywidualne czynniki ryzyka i ewentualnie wprowadzić odpowiednie działania prewencyjne (zalecić zwiększenie aktywności fizycznej, ćwiczenia wytrzymałościowe, oporowe i inne – w zależności od potrzeb). W przypadku gdy u pacjenta upadki występowały, należy pogłębić wywiad, aktywnie poszukując ich przyczyny. Wywiad powinien obejmować: okoliczności upadku, objawy go poprzedzające, wykonywaną czynność, czynniki zewnętrzne oraz urazy. Każdorazowo należy ocenić istotne czynniki ryzyka (wymienione wcześniej). Jeżeli nastąpiło omdlenie, należy wdrożyć jego szczegółową diagnostykę.
Postępowanie u pacjenta po jednokrotnym upadku, bez zaburzenia chodu i równowagi
Gdy upadek nie był wynikiem omdlenia, a senior w ciągu ostatniego roku upadł raz (bez konieczności leczenia na szpitalnym oddziale ratunkowym (SOR)/w szpitalu) i obecnie nie występują u niego jawne zaburzenia chodu i równowagi, to podczas wizyty w gabinecie należy ocenić: chód, równowagę, siłę mięśniową (najlepiej dynamometrem ręcznym) oraz ryzyko upadku.
Łatwą i szybką metodą diagnostyczną jest test „Wstań i idź” (TUG – Timed Up and Go), który służy do oceny sprawności funkcjonalnej i ryzyka upadku. Jego efektem jest kwalifikacja pacjenta do grupy o niskim/umiarkowanym/wysokim ryzyku upadku i wprowadzenie wynikających z tego zaleceń. Test wykonuje się następująco: na komendę „start” badany ma za zadanie:
1. Wstać z krzesła