Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 23:59! Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Opryszczkowe zapalenie mózgu
Gwałtowne martwicze zapalenie opon mózgowo-rdzeniowych i mózgu różni się od innych zapaleń mózgu ogniskowością zmian i ich ukrwotocznieniem.
Prawdopodobnie większość zakażeń OUN przebiegających pod postacią zapalenia mózgu nie jest skutkiem zakażenia pierwotnego, lecz reaktywacji wirusa latentnego pozostającego w zwojach czuciowych. Jednak w HSE rozważa się różne drogi zakażenia:
- po pierwotnej infekcji w dzieciństwie wirus pozostaje utajony w ośrodkowym układzie nerwowym, później ulegając reaktywacji (in situ),
- wirusy pozostają utajone w zwoju nerwu trójdzielnego w wyniku pierwotnego zakażenia, a w czasie reaktywacji dochodzi do uszkodzenia śluzówki nosa i przemieszczania się wirusa wzdłuż nitek węchowych przez blaszkę sitową do płata czołowego i skroniowego (obszar węchomózgowia i hipokampa), co skutkuje ich zapaleniem lub po reaktywacji wirus może przedostać się do mózgowia wzdłuż włókien nerwu trójdzielnego, unerwiających opony przedniego i środkowego dołu czaszkowego; niemniej do zakażenia OUN może dojść prawdopodobnie również wzdłuż innych nerwów obwodowych,
- wskutek wiremii (u noworodków, osób immunoniekompetentnych i u dorosłych z gingivostomatitis).
Zwiększona podatność na zakażenie upatrywana jest w nieprawidłowym funkcjonowaniu receptorów toll-podobnych (TLR), które są istotne w odpowiedzi wrodzonej. TLR3 obecny w OUN może zapobiegać rozprzestrzenianiu się wirusa z nabłonka śluzówek do mózgu przez nerwy czaszkowe, stymulując produkcję interferonów. Swoiste niedobory białka UNC-93 (biorącego udział w syntezie interferonów oraz odpowiedzialnego za wewnątrzkomórkowe przemieszczanie się TLR3) i mutacje w genie dla receptora TLR3 predysponują dzieci do HSE.
Neurony zakażone HSV-1 latentnie są chronione przed nadkażeniem. W zakażonych neuronach nie dochodzi do ekspresji antygenów MHC, a swoiste białka HSV łączą (blokują) się z komórkowym transporterem związanym z prezentacją antygenu. Prowadzi to do zatrzymania cząsteczki MHC klasy I wewnątrz komórki, co pozwala wirusowi uniknąć odpowiedzi immunologicznej gospodarza. Białko ICP34.5 wirusa HSV-1 jest odpowiedzialne za neurowirulencje. To białko wirusa wchodzi w interakcje z białkiem komórki gospodarza bekliną 1, które bierze udział w autofagii, a zdolność do jej hamowania jest kolejnym mechanizmem, dzięki któremu wirus unika wrodzonych mechanizmów obronnych i może powodować chorobę.
Gdy dojdzie do replikacji, wirus wykazuje właściwości cytolityczne. Wtórnie powoduje ostrą odpowiedź zapalną z naciekami jednojądrzastymi. Wiele badań wskazuje, że odpowiedź immunologiczna na HSV-1 oraz zaangażowane w nią elementy (mikroglej, limfocyty cytotoksyczne, produkcja cytokin, tlenek azotu, IL-4) sprzyjają rozszerzaniu się zakażenia, co tłumaczy rzadkie występowanie HSE u osób z immunosupresją mimo dość częstych zakażeń HSV śluzówkowo-skórnych w tej grupie chorych. U osób immunoniekopetentnych przebieg jest odmienny, wolniejszy i z mniej nasilonymi zmianami obserwowanymi w próbkach z biopsji. Dlatego rozważane i badane są wyniki stosowania steroidów. Zatem śmierć komórek jest wynikiem zakażenia wirusem i odpowiedzi immunologicznej, które powodują martwicę krwotoczną, charakterystyczną dla HSE. Badanie mikroskopowe mózgu ujawnia uszkodzenia przekraczające znacznie obszar widoczny makroskopowo.
W zależności od rodzaju zakażonych komórek obraz kliniczny choroby jest różny. Zajęcie neuronów może skutkować drgawkami ogniskowymi lub uogólnionymi. Zakażenie oligodendrogleju jest przyczyną demielinizacji, a lokalizacja korowa wirusa zwykle wywołuje obrzęk miąższowy prowadzący do zaburzeń świadomości o różnym nasileniu. W wyniku zakażenia neuronów pnia dochodzi do śpiączki i zaburzeń oddychania, będących najczęściej przyczyną zgonu. Podkreśla się szczególne predyspozycje HSV do zajmowania układu limbicznego, w którym znajdują się struktury odpowiedzialne za emocje, pamięć i zachowanie.
Objawy kliniczne
Nie ma objawu patognomonicznego dla HSE, a początkowe objawy mogą przypominać inne zakażenia, zaburzenia psychiczne, inne choroby neurologiczne lub układowe. Gorączka jest jednym z najczęstszych objawów, a ból głowy jest obecny w 90% przypadków. Początek objawów jest zwykle ostry – krótszy niż tydzień (tab. 2, 3).
W niektórych przypadkach można wyróżnić okres zwiastunów i objawów neurologicznych. Okres zwiastunów może przypominać infekcję grypową i trwać 2-5 dni. Charakteryzuje się złym samopoczuciem, uczuciem rozbicia, osłabieniem, brakiem apetytu, gorączką, dreszczami, nudnościami i wymiotami, bólami mięśni i stawów (opis przypadku 1). Mogą pojawić się objawy podrażnienia opon mózgowo-rdzeniowych w postaci bólu głowy i sztywności karku. Jednak początek może być nagły i przebiegać ze wzrostem gorączki, napadami padaczkowymi, silnym bólem głowy lub tylko pod postacią zmian osobowości. Stopniowo rozwijające się objawy zapalenia mózgu charakteryzują się pogłębiającymi się zaburzeniami świadomości, niedowładami połowiczymi i zajęciem nerwów czaszkowych. Mogą wystąpić nietrzymanie moczu i stolca, miejscowe wysypki w obrębie dermatomu, objawy zespołu Guillaina-Barrégo, objawy ogniskowe, osłabienie siły mięśniowej, wygórowanie odruchów ścięgnistych, niekiedy afazja, zwłaszcza w przypadku zajęcia płata skroniowego. Nierzadko objawom towarzyszą zaburzenia psychiczne, takie jak zmiany osobowości, ospałość, zmienność nastroju, splątanie, omamy czy postępujące otępienie (opis przypadku 2). Różnorodność objawów neurologicznych, takich jak afazja motoryczna i mieszana, zaburzenia połykania, anarthria, drgawki, objawy uszkodzenia dróg piramidowych, objawy wegetatywne (ślinotok, wahanie ciśnienia, niemiarowość czynności serca) sprawiają wiele trudności diagnostycznych. Problemy we wczesnym rozpoznaniu mogą stwarzać dyskretne zaburzenia węchowe (opis przypadku 5) czy zmiany zachowania (opis przypadku 3), później – zaburzenia koncentracji i uwagi, parafazje w mowie spontanicznej, zaburzenia pamięci i zmniejszona kontrola nad emocjami. Często pojawiają się objawy w postaci zmiany zachowania, np. hipomanii. Zespół hipomanii często występuje w początkowej fazie HSV-1, gdy przypuszczalnie dochodzi do zajęcia dolnej i środkowej części płata skroniowego i układu limbicznego. Zaburzenia mogą obejmować podwyższony nastrój, intensywną gestykulację, zmniejszoną potrzebę snu, co może przypominać ostrą psychozę lub przedawkowanie środków halucynogennych. Mogą pojawić się cechy zespołu Klüvera-Bucy’ego, wtórnych do uszkodzenia płatów skroniowych i układu limbicznego pod postacią utraty lęku, złości, strachu, hiperseksualności, amnezji. HSE może obejmować pień i wówczas pojawia się porażenie spojrzenia ku górze, drętwienie twarzy, objawy uszkodzenia dróg korowo-rdzeniowych i korowo-wzgórzowych.
OPIS PRZYPADKU 1
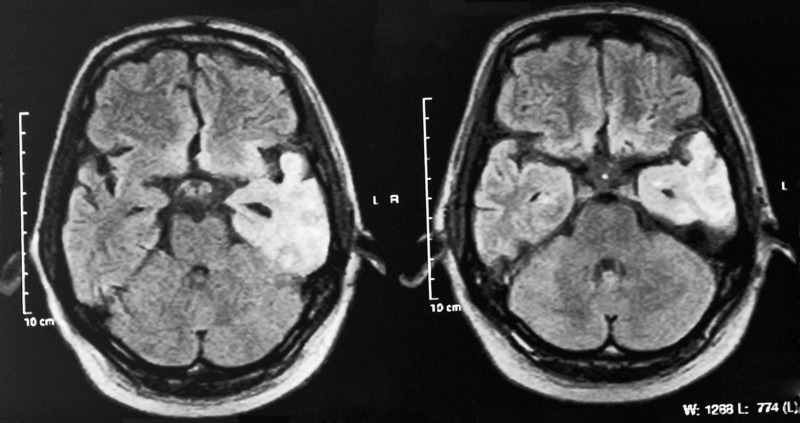
Dotychczas zdrowa, 66-letnia kobieta, rolniczka, została przyjęta na oddział chorób zakaźnych w stanie ciężkim z powodu zaburzeń świadomości i wysokiej gorączki do 39ºC. W wykonanym dzień wcześniej na szpitalnym oddziale ratunkowym badaniu TK mózgu nie stwierdzono nieprawidłowości. Rodzina chorej informowała o gorszym samopoczuciu pacjentki utrzymującym się od kilku dni poprzedzających przyjęcie, zmniejszenie apetytu, ogólne osłabienie, stany podgorączkowe, zaburzenia węchu, pamięci, mowy i równowagi. W wywiadzie najbliżsi podawali kontakt ze środkami chwastobójczymi (podejrzewano zatrucie). W PMR cytoza wynosiła 255 komórek/mm3z przewagą limfocytów. Włączono leczenie objawowe. W 3 dobie hospitalizacji stan chorej gwałtownie się pogorszył, pojawiła się afazja, osłabienie odruchów ścięgnistych, gorączka, tachypnoe na granicy wydolności, zmiany osłuchowe nad płucami. Pacjentkę przekazano do Kliniki Chorób Zakaźnych i Neuroinfekcji. Przy przyjęciu stan ogólny chorej był ciężki, dominowały zaburzenia świadomości i oddychania. Kontynuowano leczenie przeciwobrzękowe, antybiotykoterapię, dołączono acyklowir. Obraz badania MR mózgu wykonanego dwa tygodnie od początku objawów sugerował zmiany w przebiegu HSE (ryc. 2). W surowicy i PMR stwierdzono obecność przeciwciał przeciwko HSV-1w klasie IgG. Stopniowo chora odzyskiwała świadomość, jednak utrzymywały się duże deficyty wskazujące na istotne uszkodzenie mózgu. W chwili wypisu chora zgłaszała potrzeby fizjologiczne, jednak kontakt był utrudniony, była słabo zorientowana alopsychicznie, automatycznie odpowiadała na proste pytania, pozostawała dysforyczna i napięta, nie była zdolna do samodzielnej egzystencji.
Rycina 2. Badanie MR mózgu wykonane w ostrej fazie choroby. Obraz T2 zależny (A)i FLAIR (B). Obszar o podwyższonej intensywności sygnału w płacie skroniowym po stronie prawej, szerzący się w kierunku wyspy. Mniejszego stopnia zmiany w płacie skroniowym po stronie przeciwnej oraz przypodstawnych zakrętach płatów czołowych.
OPIS PRZYPADKU 2
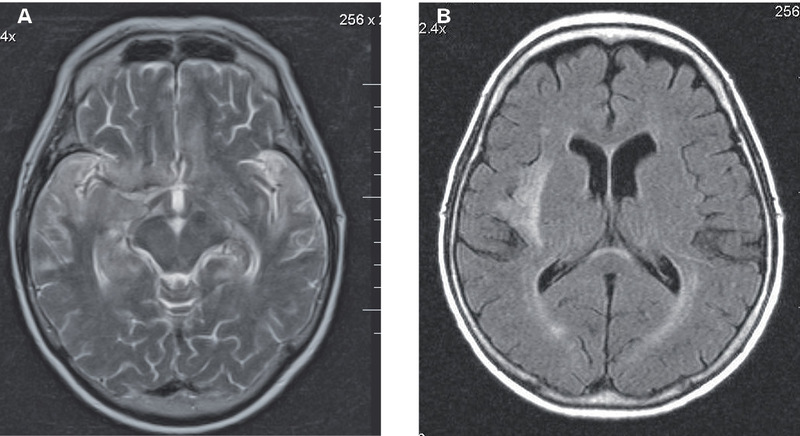
Mężczyzna, lat 36, z wykształceniem zawodowym, dotychczas zdrowy, został przyjęty na oddział neurologiczny z powodu napadu padaczkowego z niewielkim urazem głowy. W wywiadzie podawał gorsze samopoczucie od dwóch dni poprzedzających przyjęcie, gorączkę do 38ºC i wymioty. W badaniu TK mózgu wykonanym przy przyjęciu nie stwierdzono nieprawidłowości. Przyjęty na oddział neurologiczny w stanie ogólnym dobrym, przytomny, bez objawów ogniskowych. W badaniach laboratoryjnych stwierdzono leukocytozę (WBC 16 tys./mm3), w PMR cytoza wynosiła 7 komórek/mm3, a stężenie białka 101 mg/dl. W czasie pobytu na oddziale obserwowano narastanie zaburzeń świadomości, pojawiły się zaburzenia mowy i ośrodkowy niedowład prawego nerwu VII. Zapis EEG był nieprawidłowy, wykazywał zmiany zlokalizowane w lewej okolicy przedczołowo-czołowo-skroniowej w postaci fal delta z tendencją do uogólniania. W ocenie neuropsychologicznej stwierdzono zaburzenia świadomości o charakterze splątania z cechami afazji. Badanie MR mózgu (ryc. 3) wykazało w lewej okolicy skroniowej rozległy obszar o typie zapalnym. Chorego w 5 dobie od wystąpienia objawów przekazano do Kliniki Chorób Zakaźnych i Neuroinfekcji. W badaniu fizykalnym przy przyjęciu stwierdzono zniesienie odruchów podniebiennych, centralny niedowład prawego nerwu VII, afazję ruchową, sztywność karku. Nie gorączkował, ale był senny, zgłaszał luki w pamięci. W 7 dobie choroby włączono leczenie acyklowirem. Utrzymywały się niepamięć wsteczna dotycząca początku choroby, spowolnienie psychoruchowe, mowa okresowo pozostawała nielogiczna lub nieadekwatna, orientacja autopsychiczna była pełna, alopsychiczna – niepełna. W skali MMSE chory uzyskał 19 punktów, co wskazywało na głębokie zaburzenia funkcji poznawczych. Wykryto przeciwciała przeciwko HSV w klasie IgG w PMR i surowicy (badanie jakościowe) w kolejnych badaniach. Po zakończeniu terapii acyklowirem pacjent kontynuował leczenie w psychiatrycznym oddziale dziennym, gdzie rozpoznano cechy zespołu otępiennego, nasilone zaburzenia pamięci, cechy afazji amnestycznej, zaburzenia orientacji alopsychicznej. Wdrożono leczenie zachowawcze kwasem walproinowym i piracetamem. Z relacji żony wynikało, że poza zaburzeniami amnestycznymi u chorego doszło do dużej zmiany charakteru – pacjent nie odczuwał lęku, był władczy.