W kryteriach rozpoznawania astmy wczesnodziecięcej według Global Initiative for Asthma (GINA) położono nacisk na stwierdzenie typowych objawów astmy – świstów, duszności i kaszlu (bez podawania liczby epizodów wystąpienia objawów) oraz poprawę po 2-3 miesiącach stosowania glikokortykosteroidów w małej dawce.1
Wymienione powyżej zalecenia ułatwiają powzięcie podejrzenia astmy. Ostateczne rozpoznanie choroby powinno być poprzedzone kolejnym postępowaniem diagnostycznym, terapeutycznym i obserwacją.
W dalszej diagnostyce przydatne mogą być nowe metody czynnościowej oceny układu oddechowego – pomiar oporów w drogach oddechowych metodą oscylacji wymuszonych, okluzji lub pomiar stężenia tlenku azotu (FeNO) w wydychanym powietrzu.1
Istotną składową procesu diagnostycznego astmy u małych dzieci jest kilkumiesięczna próba terapeutyczna. Odpowiedź na leczenie powinna być wyrażona przez kontrolę objawów (w ciągu dnia i nocy) oraz częstość epizodów świstów i zaostrzeń.1 Wskazane jest prowadzenie przez rodziców dzienniczka występowania objawów astmy. Zaobserwowanie klinicznej poprawy podczas próby i pogorszenie po jej zakończeniu potwierdzają rozpoznanie.1 W razie wątpliwości – z uwagi na różnorodny przebieg astmy u dzieci – powtórzenie próby terapeutycznej może okazać się konieczne, aby rozpoznanie było pewne.1
Najczęstsze błędy w diagnostyce astmy oskrzelowej u dzieci w wieku przedszkolnym
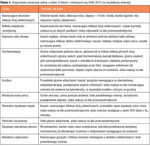
Tabela 4. Diagnostyka różnicowa astmy u dzieci 5-letnich i młodszych wg GINA 2015 (w modyfikacji własnej)1
Do najczęstszych błędów w diagnostyce astmy oskrzelowej u dzieci w wieku przedszkolnym należą:
- nieprawidłowa interpretacja objawów klinicznych/danych z badania podmiotowego:
- świszczący oddech, obturacja i jej odwracalność – jeżeli występowanie świszczącego oddechu zgłasza rodzic, należy ustalić, co rozumie pod tym określeniem, ponieważ często opiekunowie używają tego terminu dla określenia różnych odgłosów wydawanych przez dziecko, zwłaszcza w czasie snu, takich jak oddychanie przez nos przy jego blokadzie,6,7 dlatego ważne jest kliniczne potwierdzenie obturacji przez lekarza;1 najlepszym dowodem na odwracalność obturacji jest poprawa po wziewnym podaniu krótko działających β2-mimetyków (SABA) przez lekarza podczas zaostrzenia objawów astmatycznych (preferowana metoda)3
- kaszel – objaw często związany z infekcją dróg oddechowych; może występować również w przypadku alergicznego nieżytu nosa (bez astmy); kaszel związany z astmą zwykle występuje w nocy, pojawia się podczas wysiłku lub krótko po jego zaprzestaniu, śmiechu lub płaczu przy braku objawów infekcji1
- aktywność fizyczna – jej ocena nie powinna zostać pominięta podczas badania podmiotowego, ponieważ jest ona częstą przyczyną występowania objawów astmatycznych u dzieci; należy zwrócić szczególną uwagę na zachowanie dziecka w ciągu dnia, uwzględniając jego chęć do spacerowania, biegania, zabaw ruchowych, rodzice mogą zgłaszać rozdrażnienie, zmęczenie, zmianę nastroju dziecka; małe dzieci ze słabo kontrolowaną astmą często wstrzymują się od forsownych zabaw i ćwiczeń, aby uniknąć objawów choroby1
- błędy w przeprowadzaniu próby terapeutycznej:
- zastosowanie nieodpowiednich dawek wziewnych glikokortykosteroidów i zbyt krótki okres leczenia
- próba terapeutyczna z montelukastem w monoterapii – nie jest zalecana, ponieważ wiarygodność danych dotyczących jego skuteczności jest mniejsza niż w przypadku glikokortykosteroidów wziewnych3
- rodzaj inhalatora stosowanego w czasie próby terapeutycznej – typ zależy do wieku i możliwości współpracy ze strony dziecka oraz rejestracji na terenie kraju; zalecane typy urządzeń przedstawiono w tabeli 33
- nieodpowiednia technika inhalacji
- źle wybrana do podjęcia próby terapeutycznej pora roku (np. u osoby z zaostrzeniami w okresie infekcyjnym próba terapeutyczna przeprowadzona w miesiącach letnich) – obserwowane osłabienie kaszlu lub zmniejszenie częstotości infekcji mogą wynikać z naturalnego przebiegu choroby danego pacjenta, a nie być skutkiem leczenia
- brak współpracy ze strony rodziców – niewykupienie leków (steroidofobia, brak środków finansowych), niesystematyczne podawanie
-
błędne przeprowadzenie lub zaniechanie diagnostyki różnicowej – nieuwzględnienie w niej schorzeń o podobnym obrazie klinicznym (tab. 4); podstawowym elementem diagnostyki różnicowej jest szczegółowo zebrany wywiad i dokładne badanie przedmiotowe; objawami, które sugerują alternatywną diagnozę i wymagają skierowania dziecka w wieku ≤5 lat do dalszej diagnostyki, są:1
- brak prawidłowego rozwoju
- bardzo wczesny początek objawów (zwłaszcza jeśli wiąże się z opóźnieniem rozwoju)
- wymioty związane z objawami oddechowymi
- ciągły świszczący oddech
- brak odpowiedzi na leki kontrolujące astmę
- objawy niezwiązane z typowymi czynnikami wyzwalającymi, takimi jak wirusowe infekcje dróg oddechowych
- objawy sercowo-naczyniowe lub palce pałeczkowate
- hipoksemia poza okresem infekcji wirusowej
- nieprawidłowa interpretacja wyników badań dodatkowych
- wykluczenie astmy na podstawie niewystępowania atopii – brak atopii nie wyklucza rozpoznania astmy; punktowe testy skórne są mniej wiarygodne dla potwierdzenia atopii u niemowląt niż dzieci starszych.1
Diagnostyka astmy u dzieci starszych
Diagnostyka astmy u dzieci >5 roku życia wiąże się z ryzykiem popełnienia podobnych błędów jak w procesie diagnostycznym pacjentów młodszych. Starsze dzieci niejednokrotnie bardziej wiarygodnie potrafią opisać występujące dolegliwości, nadal jednak mogą u tych pacjentów występować trudności na etapie próby terapeutycznej lub interpretacji badań dodatkowych.
Istotą badań czynnościowych w procesie diagnostycznym astmy jest potwierdzenie istnienia odwacalnego skurczu oskrzeli, stwierdzanego w badaniu fizykalnym jako obecność świstów wydechowych, ustępujących po podaniu β-mimetyku. Dokładniejszym badaniem, pozwalającym uchwycić także niemy klinicznie skurcz oskrzeli, jest spirometria. W wytycznych GINA 2015 zaproponowano kryteria spirometryczne rozpoznania odwracalności obturacji u dzieci >5 roku życia (tab. 5).1
Podstawowym warunkiem uzyskania wiarygodnego wyniku jest właściwe przeprowadzenie badania: po serii spokojnych oddechów w wyprostowanej pozycji siedzącej (ustnik szczelnie objęty wargami, klips na nosie) prosimy o kilkakrotne (do uzyskania 2-4 poprawnych technicznie pomiarów) wykonanie poszczególnych manewrów: spokojnego wydechu, po którym następuje maksymalny wdech i forsowny maksymalny wydech.8,9
Przystępując do analizy wartości uzyskanych i referencyjnych, oceniamy poprawność pomiaru – najlepiej zilustrowaną dwoma wykresami: przepływ-objętość i objętość-czas dla co najmniej trzech najlepszych prób. Czas wydechu u dzieci <10 roku życia powinien wynosić >3 sekundy, u dzieci starszych >6 sekund. Różnica dwóch najlepszych wyników dla natężonej objętości wydechowej pierwszosekundowej (FEV1), natężonej pojemności życiowej (FVC) i pojemności życiowej (VC) powinna wynosić <5% lub 100 ml.8,10
Po potwierdzeniu prawidłowości wykonania badania spirometrycznego należy ocenić wskaźnik FEV1/FVC. Według GINA 2015 przyjmuje się u dzieci wartość wskaźnika FEV1/FVC ≥90% jako wartość prawidłową.1 Według American Thoracic Society/European Respiratory Society/Polskiego Towarzystwa Chorób Płuc bardziej obiektywnym sposobem oceny wskaźnika FEV1/FVC jest analiza w odniesieniu do wartości należnych dla danej populacji; obturację rozpoznajemy, gdy wartość wskaźnika FEV1/FVC jest mniejsza lub równa przyjętej dolnej granicy normy. Dolna granica normy (DGN) odpowiada poziomowi 5 centyla w populacji referencyjnej i równa jest wartości należnej pomniejszonej o wartość 1,645 SD (standard deviation – odchylenie standardowe).11
W przypadku stwierdzenia ograniczenia przepływu zawsze należy przeprowadzić próbę odwracalności obturacji – powtórne badanie po 15 minutach od inhalacji szybko działającego β-mimetyku. Należy zaznaczyć, że zmiana stosunku FEV1/FVC nie ma znaczenia w interpretacji próby rozkurczowej, podobnie jak odwracalności obturacji w zakresie przepływu środkowego i maksymalnych przepływów wydechowych.11
U dzieci najczęściej obserwuje się trudności z utrzymaniem odpowiednio długo trwającego natężonego wydechu, problemy z odpowiednim startem manewru (stosowna wartość wstecznie ekstrapolowanej objętości Vbe) oraz niespełnienie warunku dotyczącego powtarzalności wyników akceptowalnych pomiarów.11
Najczęstsze błędy w wykonaniu i interpretacji spirometrii
Do najczęstszych błędów w wykonywaniu i interpretacji spirometrii należą:

