1. Odbudowa zdrowej masy ciała; kobiety – przywrócenie normalnych miesiączek i owulacji, mężczyźni – przywrócenie libido i właściwego poziomu hormonów, dzieci i młodzież – przywrócenie normalnego rozwoju psychofizycznego i dojrzewania.
2. Leczenie powikłań somatycznych.
3. Wzmocnienie motywacji pacjenta do współpracy w przywracaniu zdrowych wzorców odżywiania się i uczestniczenia w leczeniu.
4. Edukacja w zakresie zdrowego odżywiania się i jego wzorców.
5. Pomoc pacjentom w przewartościowaniu i zmianie istotnych dysfunkcji poznawczych, postaw, motywów, konfliktów i uczuć związanych z chorobą.
6. Leczenie psychiatrycznych zaburzeń towarzyszących.
7. Zapewnienie wsparcia rodzinie i terapii rodzinnej, gdy jest to uzasadnione.
8. Zapobieganie nawrotom.
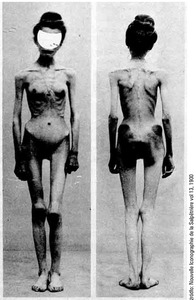
Dlaczego tak trudno jest leczyć pacjentki chore na jadłowstręt psychiczny? Dlaczego wielu psychiatrów unika tych chorych? Istnieją trzy podstawowe powody tej sytuacji. Pierwszy to ogromna ambiwalencja wobec leczenia i leczących wynikająca z faktu, że pacjentki czerpią podstawowe znaczenie, satysfakcję, powód do życia, tożsamość – z faktu chudnięcia. Tkwią w okrutnej pułapce: żeby zachować tożsamość, muszą nie jeść, ale żeby przeżyć, muszą jeść, co jest postrzegane jako zdrada samej siebie.
Anoreksja jest wyrazem trudności separacyjnych i indywiduacyjnych, lęku przed dorosłym życiem, kobiecością, seksualnością, jest brakiem „apetytu na życie”.
Drugi powód to niezwykle trudny kontakt z tymi chorymi, zmęczenie sesjami, uczucie pustki w nich panującej, której „nie dają nakarmić”, nieprawidłowe wzorce przywiązania rzutujące na jakość wiązania się z terapeutą.
I wreszcie trzeci powód – płynące z powszechnych przekonań kulturowych wzmocnienia dla odchudzania i zachowywania szczupłej sylwetki.
Ten ostatni odgrywa dużą rolę zwłaszcza na początku leczenia i eksponowany jest przez portale internetowe wspierające anoreksję, np. „Pro ana”. Ciekawe, jakie najskuteczniejsze rodzaje pomocy widzą same pacjentki z zaburzeniami odżywiania. Wyniki 23 metaanaliz wskazują, że na pierwszym miejscu stawiają one wspierającą relację, dopiero dalej psychoterapię, zaś programy zmierzające jedynie do przywrócenia masy ciała oceniają jako mało skuteczne.
Etap pierwszy leczenia ambulatoryjnego to nawiązanie kontaktu z pacjentką, stworzenie jakiejś formy przymierza terapeutycznego. W kontakcie z pacjentką ważne są empatyczne komentarze i zachowania, pozytywne wzmocnienie, szacunek, wsparcie. Jednak ze względu na zagrożenie zdrowia i życia pacjentek bazą jest kontrakt dotyczący na początku zatrzymania procesu chudnięcia, ściśle i dość rygorystycznie przestrzegany, z powiadomieniem ich o ewentualności hospitalizacji, gdyby jednak nadal chudły.
Oczywiście, że w dużej mierze kontrakt taki obciąża rodzinę pacjentki, stad ważna jest dla niej pomoc psychoedukacyjna lub terapia rodzin prowadzona przez innego terapeutę.
Ten etap może być dość długi, a terapeuta musi dawać sobie radę z lękiem o zdrowie pacjentki i uważnie śledzić (czasami z pomocą lekarza pierwszego kontaktu) jej stan somatyczny.
Etap drugi to właściwe leczenie, w którym podstawową rolę odgrywa psychoterapia.
Nie ma dostatecznych danych, aby uznać, że jakikolwiek rodzaj psychoterapii był najbardziej skuteczny, choć często wymienia się na pierwszym miejscu terapię behawioralno-poznawczą.
Doświadczenia autorki wskazują raczej na konieczność pewnego dostosowania psychoterapii do możliwości młodych pacjentek. Czasami przypomina ona bardziej zwykłą rozmowę, niż klasyczną terapię. Rozmowy z pacjentką to przede wszystkim podążanie za nią, nieunikanie tematu objawów, szukanie jej mocnych stron, zwłaszcza pasji, nieśmiałe próby rozmów o rodzinie, trudnych przeżyciach, dzieciństwie, kontaktach z rówieśnikami.