Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Farmakoterapia okołooperacyjna
Zgodnie z wytycznymi postępowania z pacjentami po zawale mięśnia sercowego każdy z nich powinien otrzymywać podwójną terapię przeciwpłytkową przez 12 miesięcy od zawału mięśnia sercowego, a następnie kontynuować terapię kwasem acetylosalicylowym oraz przyjmować β-adrenolityk, statynę i inhibitor enzymu konwertującego angiotensynę. Nie powinno się odstawiać β-adrenolityku przed operacją, ponieważ zmniejsza on ryzyko wystąpienia zdarzeń sercowo-naczyniowych w okresie okołooperacyjnym. Podobne korzyści odnotowano w odniesieniu do statyn. Jeżeli pacjent oczekujący na planowy zabieg chirurgiczny obarczający umiarkowanym lub dużym ryzykiem kardiologicznym wcześniej nie otrzymywał leczenia β-adrenolitykiem i statyną mimo wskazań i braku przeciwwskazań, warto je wdrożyć, najlepiej co najmniej na 30 dni przed operacją.
Leczenie przeciwpłytkowe
Warto podkreślić, że ryzyko wystąpienia niekorzystnych zdarzeń sercowo-naczyniowych jest największe u pacjentów, którzy przebyli zawał mięśnia sercowego niedawno, czyli w ciągu do 30 dni przed operacją. Celowe jest wówczas opóźnienie planowanego zabiegu, jeśli to możliwe, a także uwzględnienie czasu obligatoryjnego stosowania podwójnej terapii przeciwpłytkowej. Najwięcej kontrowersji i dyskusji między kardiologami a chirurgami budzi niewątpliwie leczenie przeciwpłytkowe.
Zalecane stosowanie leków przeciwpłytkowych może zwiększać ryzyko wystąpienia krwawień śródoperacyjnych. Z drugiej strony udowodniono, że zmniejszają one ryzyko występowania zdarzeń sercowo-naczyniowych. Podawanie kwasu acetylosalicylowego należy przerwać, jeżeli ryzyko krwawienia przeważa potencjalne korzyści sercowo-naczyniowe. U pacjentów w odległym okresie od zawału mięśnia sercowego lub angioplastyki wieńcowej, wymagających operacji rdzenia kręgowego lub niektórych operacji neurochirurgicznych bądź okulistycznych, zaleca się zaprzestanie stosowania leków przeciwpłytkowych co najmniej na 7 dni przed planowaną operacją. Zasada ta dotyczy również nowych leków przeciwpłytkowych, tj. tykagreloru i prasugrelu. Jeśli chory wymaga innej operacji, okres ten wynosi 5 dni dla klopidogrelu i tykagreloru oraz 7 dni dla prasugrelu. Wybierając idealny dzień do przeprowadzenia operacji, można również wykorzystać badania czynności krwinek płytkowych. Terapię przeciwpłytkową można wznowić w ciągu 48 godzin po operacji, pod warunkiem uzyskania prawidłowej hemostazy. Jeśli natomiast niezbędna jest pilna operacja, zaleca się przetoczenie krwinek płytkowych. Trzeba pamiętać, że doustnych leków przeciwpłytkowych, tj. kwasu acetylosalicylowego lub klopidogrelu, nie można zastąpić heparynami drobnocząsteczkowymi, ponieważ nie chronią one przed zakrzepicą w stencie. Mogą być one stosowane, ale z innych wskazań, np. w profilaktyce przeciwzakrzepowej u pacjentów przewlekle leżących lub u pacjentów z migotaniem przedsionków. U chorych obciążonych bardzo dużym ryzykiem zakrzepicy w stencie zaproponowano inne leczenie pomostowe z użyciem podawanych dożylnie odwracalnych inhibitorów glikoproteiny IIb/IIIa, takich jak depifybrafid i tyrofibian. W zagrażającemu życiu krwawieniu w okresie okołooperacyjnym zaleca się przetoczenie krwinek płytkowych.
Termin operacji a czas od zawału mięśnia sercowego i zabiegów rewaskularyzacyjnych
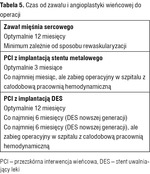
Operacje inne niż kardiochirurgiczne najlepiej przeprowadzać po roku od zawału mięśnia sercowego, niezależnie od sposobu rewaskularyzacji. Natomiast po odległym czasie od zawału mięśnia sercowego, ale po angioplastyce wieńcowej, czas podwójnej terapii przeciwpłytkowej to co najmniej 4 tygodnie, a najlepiej 3 miesiące od angioplastyki wieńcowej z implantacją stentów metalowych. Okres ten wydłuża się do 6-12 miesięcy w przypadku pacjentów, u których w celu leczenia rewaskularyzacyjnego zawału mięśnia sercowego wykonano angioplastykę wieńcową z implantacją stentów uwalniających leki (DES – drug eluting stents). Minimalny czas podwójnej terapii przeciwpłytkowej powinien wówczas wynieść 6 miesięcy (tab. 5). Przeprowadzenie zabiegu chirurgicznego przed upływem tego czasu i przerwanie podwójnej terapii przeciwpłytkowej grozi wystąpieniem zakrzepicy w stencie, a w konsekwencji zawału mięśnia sercowego. Po co najmniej 6 miesiącach od wszczepienia DES można przeprowadzić zaplanowaną operację z kontynuacją terapii przeciwpłytkowej co najmniej kwasem acetylosalicylowym.
Akceptowalne może być stosowanie podwójnej terapii przeciwpłytkowej przez miesiąc (w przypadku stentów metalowych) do 3 miesięcy (w przypadku stentów uwalniających lek nowej generacji), jeśli nie można odroczyć operacji na dłużej. Tacy chorzy powinni być jednak operowani w szpitalach, w których znajduje się pracownia kardiologii inwazyjnej pełniąca całodobowy dyżur hemodynamiczny, by w razie potrzeby było możliwe natychmiastowe leczenie, jeśli w okresie okołooperacyjnym wystąpił ostry zespół wieńcowy.
Konieczność leczenia rewaskularyzacyjnego w okresie okołooperacyjnym
Celem leczenia rewaskularyzacyjnego tętnic wieńcowych jest zapobieganie okołooperacyjnemu niedokrwieniu mięśnia sercowego, a tym samym martwicy miokardium oraz niestabilności elektryczno-hemodynamicznej w trakcie operacji. Dlatego u osób z chorobą wieńcową, których nie poddano rewaskularyzacji, obserwowano zwiększone ryzyko wystąpienia zawału mięśnia sercowego lub zgonu w okresie okołooperacyjnym, zwłaszcza jeśli poddawano je operacjom naczyniowym, brzusznym lub rozległym zabiegom w obrębie głowy i szyi. Natomiast u pacjentów poddanych pomostowaniu aortalno-wieńcowemu przed co najmniej 6 laty przed operacją inną niż kardiochirurgiczna ryzyko wystąpienia zdarzeń sercowo-naczyniowych w okresie okołooperacyjnym było mniejsze.
Wyniki długotrwałej obserwacji świadczą, że u pacjentów ze stabilną chorobą wieńcową niewywołującą objawów profilaktyczna planowa koronarografia i ewentualna rewaskularyzacja przed operacją inną niż kardiochirurgiczna nie przeważają nad optymalnym leczeniem zachowawczym w odniesieniu do zgonów i zawałów mięśnia sercowego w okresie okołooperacyjnym.
Niepowikłany zabieg naczyniowy niepoprzedzony profilaktyczną rewaskularyzacją u pacjenta ze stabilną chorobą wieńcową nie dowodzi braku konieczności wykonania rewaskularyzacji w późniejszym okresie. Rewaskularyzację mięśnia sercowego można natomiast rozważyć u pacjentów, u których przed planowaną operacją inną niż kardiochirurgiczna utrzymują się opisane wyżej objawy rozległego niedokrwienia w obciążeniowych badaniach obrazowych.
W grupie chorych oczekujących na niepilną operację inną niż kardiochirurgiczna, u których wystąpi ostry zespół wieńcowy, zaleca się diagnostykę i leczenie zgodnie z wytycznymi kardiologicznymi dotyczącymi postępowania rewaskularyzycyjnego. U chorych z objawami ostrego zespołu wieńcowego bez uniesienia odcinka ST wskazania do pilnej operacji innej niż kardiochirurgiczna powinien podejmować zespół wielospecjalistyczny.
Inny aspekt dotyczy wyboru rodzaju zabiegu i rodzaju stentu podczas zabiegu angioplastyki wieńcowej u pacjenta oczekującego na ważną operację inną niż kardiochirurgiczna, np. onkologiczną. Wówczas preferowane są stenty metalowe, aby nie opóźniać zbytnio zabiegu chirurgicznego.
Powikłania okołooperacyjne
Wśród powikłań kardiologicznych operacji innych niż kardiochirurgiczne wykonywanych u pacjentów po zawale mięśnia sercowego wymienia się:
- zgon z przyczyn sercowo-naczyniowych
- zawał mięśnia sercowego niezakończony zgonem
- zaostrzenie niewydolności serca (w tym obrzęk płuc)
- groźne zaburzenia rytmu serca.
W praktyce klinicznej często spotykamy się ze zwiększeniem stężenia troponiny, które jest powodem wielu konsultacji kardiologicznych. O przyczynach zwiększenia stężenia troponiny wspomniano wyżej (tab. 3). Trzeba dodać, że jedną z nich może być sam rozległy zabieg chirurgiczny, podobnie jak inne powikłania operacji, np. ostra niewydolność nerek lub zaostrzenie niewydolności serca.