Kardiologia interdyscyplinarna
Klinika Kardiologii PUM, Szczecin
Tarczyca i serce
Marta Karczewska-Mastalerz, Andrzej Minczykowski
Wprowadzenie
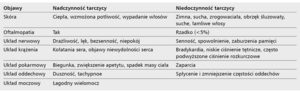
Receptory dla hormonów tarczycy znajdują się we wszystkich komórkach organizmu człowieka, dlatego hormony tarczycy mają ogromny wpływ na funkcjonowanie całego ustroju (tab. 1). Znamienne jest działanie hormonów tarczycy na układ krążenia, wszelkie zmiany w ich aktywności mają odzwierciedlenie w zaburzeniach czynności serca. Wpływ tarczycy na rozwój i różnicowanie układu krążenia jest słabo poznany, wiadomo natomiast, że niedoczynność tarczycy nie hamuje rozwoju serca [1-4].
Tarczycaprodukuje głównie tyroksynę (T4), która jest prohormonem, a jej działanie jest 3-8 razy słabsze od aktywnej obwodowo trójjodotyroniny (T3). Konwersja T4 do T3 odbywa się przez dejodowanie przy udziale dejodynaz, głównie dejodynazy D1 występującej przede wszystkim w wątrobie i nerkach oraz D2 występującej w mózgu i przysadce. Dejodynaza D3, która występuje w mózgu, łożysku i ciężarnej macicy, inaktywuje zarówno T4 i T3, chroniąc w ten sposób płód przed nadmiarem hormonów tarczycy. Hormony tarczycy pozostają w ujemnym sprzężeniu zwrotnym z hormonem tyreotropowym (TSH) produkowanym przez przysadkę, który z kolei jest kontrolowany w tym samym mechanizmie przez tyreoliberynę (TRH) produkowaną w podwzgórzu. W komórkach T3 wiąże się ze swoistymi receptorami jądrowymi, które są czynnikami transkrypcyjnymi aktywującymi lub hamującymi ekspresję genów docelowych. Działania T3 ujawniają się z opóźnieniem koniecznym do indukcji syntezy białek [1-4].
Nadczynność tarczycy
Nadczynność tarczycy jest zespołem objawów spowodowanym różnymi patologiami tarczycy, w tym najczęściej chorobą Gravesa-Basedowa, wolem guzkowym toksycznym, pojedynczym guzkiem autonomicznym, jodem (m.in. poamiodaronowa nadczynność tarczycy typu I ) lub zapaleniem tarczycy (przejściowa nadczynność występująca w pierwszej fazie niektórych zapaleń tarczycy).
Nadczynność tarczycy może być jawna, gdy dochodzi do rozwoju objawów wywołanych przez nadmiar hormonów tarczycy lub subkliniczna (utajona), w której nie ma objawów lub są one niewielkie. Skrajnym stadium jest przełom tarczycowy, który jest stanem bezpośredniego zagrożenia życia.
Wpływ nadczynności tarczycy na układ krążenia
Hormony tarczycy działają na serce inotropowo i chronotropowo dodatnio. Ich nadmierna produkcja powoduje objawy krążenia hiperkinetycznego z przyspieszeniem częstości pracy serca, zwiększeniem siły skurczu mięśnia sercowego, rzutu serca, frakcji wyrzutowej oraz wzrostem ciśnienia rozkurczowego w lewej komorze. W konsekwencji rośnie zapotrzebowanie mięśnia sercowego na tlen i dochodzi do przerostu mięśnia lewej komory. Wwyniku poszerzenia lewej komory serca może dojść do wypadania płatka zastawki mitralnej z jej niedomykalnością, która może doprowadzić do rozwoju nadciśnienia płucnego. Wtórnie może dochodzić do niedomykalności zastawki trójdzielnej. Nadciśnienie płucne może być również spowodowane zwiększonym rzutem serca bez współistniejącego spadku oporu w naczyniach płucnych i najczęściej ustępuje w trakcie leczenia nadczynności tarczycy. Wszystkie te czynniki upośledzają czynność skurczową i rozkurczową serca [1-4].
Wiele objawów podmiotowych nadczynności tarczycy związanych jest z układem krążenia. Jednymi z głównych dolegliwości zgłaszanych przez pacjentów są kołatania serca. Wynikają one z dodatniego chronotropowego działania hormonów tarczycy, co wywołuje spoczynkową tachykardię nasilającą się w czasie wysiłku. Często występują zaburzenia rytmu serca, najczęściej pochodzenia nadkomorowego. Uczucie kołatania serca może wynikać również ze zwiększonej siły skurczu serca wskutek dodatniego działania inotropowego hormonów tarczycy. Objawy niewydolności serca związane są ze
zmniejszoną rezerwą sercową. Występują głównie u osób z wcześniejszą dysfunkcją skurczową lub rozkurczową serca, a także mogą być wywołane współistniejącym migotaniem przedsionków. Duszność w nadczynności tarczycy rzadziej wynika z niewydolności serca. Jej przyczyną jest najczęściej osłabienie mięśni oddechowych. U osób z wcześniejszą chorobą niedokrwienną serca zwiększone w nadczynności tarczycy zapotrzebowanie mięśnia sercowego na tlen nasila bóle w klatce piersiowej. Bóle dławicowe mogą pojawić się również u osób bez choroby wieńcowej, częściej u kobiet z powodu skurczu naczyń wieńcowych [1-4].
W badaniu przedmiotowym stwierdza się przyspieszenie czynności serca, niemiarowość ekstrasystoliczną lub zupełną związaną z zaburzeniami rytmu serca. Szmer skurczowy najczęściej jest związany z wypadaniem płatka lub niedomykalnością zastawki mitralnej wskutek poszerzenia lewej komory. Można również wysłuchiwać szmer niedomykalności zastawki trójdzielnej. Objawy przedmiotowe niewydolności serca występują rzadko i najczęściej u osób z wcześniejszą dysfunkcją mięśnia sercowego lub w wyniku nakładającej się tachyarytmii. Siu i wsp. [5] niewydolność serca obserwowali tylko u 6% pacjentów z nadczynnością tarczycy, w tej grupie u 94% chorych współistniało migotanie przedsionków, a u 47% dysfunkcja skurczowa lewej komory.
W badaniach laboratoryjnych obserwuje się zmniejszone stężenie TSH (zwiększone we wtórnej nadczynności tarczycy), zwiększone stężenia wolnych hormonów tarczycy, zmniejszenie stężenia cholesterolu całkowitego i cholesterolu LDL, nieznaczne zwiększenie stężenia HDL2 (HDL3 pozostaje bez zmian) oraz niewielkie zmniejszenie stężenia trójglicerydów [1-4]. Nadczynności tarczycy może towarzyszyć wzrost stężenia NT-proBNP, nawet jeśli nie stwierdza się niewydolności serca [6]. Do zwiększenia NT-proBNP dochodzi również w umiarkowanej jatrogennej nadczynności tarczycy [7]. Stężenie NT-proBNP u chorych z nadczynnością tarczycy koreluje dodatnio z wymiarem końcowo-rozkurczowym lewej komory i grubością przegrody międzykomorowej oraz ujemnie z frakcją wyrzutową lewej komory [6].
W EKG często występują zaburzenia rytmu serca, prawie zawsze pochodzenia nadkomorowego, w tym najczęściej częstoskurcz nadkomorowy, migotanie lub trzepotanie przedsionków. Dość rzadko rejestruje się przedwczesne pobudzenia komorowe. Obserwuje się również nieswoiste zmiany odcinka ST i załamka T.
Migotanie przedsionków (atrial fibrillation, AF) występuje u ok. 10% chorych z nadczynnością tarczycy, co stanowi 10% wszystkich przypadków AF. U osób starszych odsetki te są większe i wynoszą odpowiednio 25-35% i 15%. W nadczynności tarczycy ryzyko utrwalenia migotania przedsionków jest 3-krotnie większe. Próby przywrócenia rytmu zatokowego są często nieskuteczne, dopóki nie uzyska się stanu eutyreozy [1].
W badaniu z udziałem 40 628 pacjentów z jawną nadczynnością tarczycy u 8,3% pacjentów obserwowano migotanie lub trzepotanie przedsionków. Ryzyko ich wystąpienia rosło u mężczyzn, z wiekiem oraz w przypadku współistnienia choroby niedokrwiennej serca, niewydolności serca i wady zastawkowej [8].
Przebieg nadczynności tarczycy u osób starszych często bywa skąpoobjawowy i choroba może ujawnić się tylko pod postacią migotania przedsionków, objawów wieńcowych (świeżych lub nasilenia wcześniejszych dolegliwości) lub objawów niewydolności serca (tzw. zespół tarczycowo-sercowy).
Subkliniczna nadczynność tarczycy
Subkliniczną lub utajoną nadczynność tarczycy rozpoznajemy, gdy stężenie TSH jest obniżone, a stężenie wolnych hormonów w surowicy pozostaje prawidłowe. Ryzyko progresji do jawnej nadczynności wynosi 4-8% rocznie, natomiast w ok. 50% przypadków dochodzi do samoistnej normalizacji stężenia TSH.
Subkliniczna nadczynność tarczycy może być endogenna (czyli wynikać z patologii tarczycy, a przyczyny są takie jak w jawnej nadczynności) lub egzogenna (czyli wynikać z nadmiernej podaży hormonów tarczycy). Ta ostatnia może być zamierzona (np. gdy w przypadku raka tarczycy stosuje się leczenie supresyjnymi dawkami lewotyroksyny) lub niezamierzona (np. w przypadku przedawkowania hormonów tarczycy w trakcie leczenia jej niedoczynności).