Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
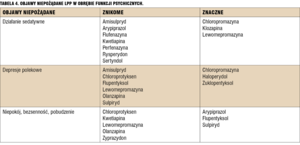
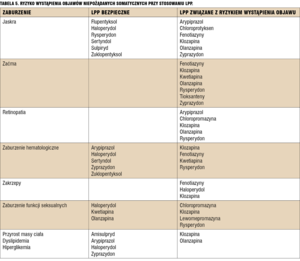
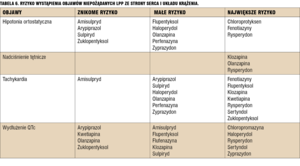
Podstawową zasadą przy wyborze leku jest dokonanie oceny, które leki u danego chorego powinny mieć największą użyteczność. Mierzymy ją stosunkiem spektrum działania leku (obejmującego nie tyle siłę działania neuroleptycznego, co wrażliwość na to działanie, inną u chorych leczonych po raz pierwszy i wielokrotnie oraz wpływ leku na nastrój, aktywność, bierność i niepokój) do ryzyka wystąpienia nasilonych lub pogarszających stan zdrowia objawów niepożądanych (uwzględnienie ryzyka wystąpienia ostrych objawów pozapiramidowych, wzrostu masy ciała, hiperprolaktynemii, powikłań naczyniowych, reakcji antycholinergicznych). W tabelach 4-6 zestawiono leki pod kątem największego i minimalnego ryzyka najczęściej występujących objawów niepożądanych.
Do innych istotnych przy wyborze leku czynników należą: współistnienie uzależnienia od środków psychoaktywnych (wtedy korzystniejszy jest wybór spośród LPP II), oczekiwania pacjenta, szansa na uczestniczenie w terapii najbliższych. Jeśli jej nie ma, należy rozważyć stosowanie leku, który ma postać długo działających iniekcji (LAI).
Utrafienie od początku leczenia w lek dobrze tolerowany i skuteczny prawdopodobnie wyraźnie zwiększa szansę na powodzenie w dalszym okresie leczenia.[2] Dobra wczesna reakcja na lek jest najważniejszym predyktorem dobrego wyniku leczenia.[3]
3. Czym różnią się między sobą leki przeciwpsychotyczne i jakie praktyczne znaczenie mają podziały tych leków?
U chorych na schizofrenię skuteczność przeciwpsychotyczna wszystkich LPP stosowanych w tzw. optymalnych dawkach jest porównywalna. Natomiast porównanie ich użyteczności wskazuje na przewagę leków drugiej generacji (LPP II) nad lekami klasycznymi. Przewaga ta wynika przede wszystkim z rzadziej występujących i mniej nasilonych objawów pozapiramidowych, korzystniejszego wpływu na objawy negatywne, funkcje poznawcze i nastrój, chociaż stosowanie LPP II wiąże się z większym ryzykiem zaburzeń metabolicznych i sercowo-naczyniowych.[4]
Różnice wielkości stosowanych dawek wynikają z siły powinowactwa leku do receptorów dopaminergicznych (DA): optymalne dawki leków blokujące ok. 70 proc. receptorów D2 i D3 wywierają działanie przeciwpsychotyczne.
Natomiast różnice wpływu leków na sprawność poznawczą, zaburzenia afektywne, napęd i motorykę są wiązane z działaniem innym niż antydopaminergiczne. Chociaż powiązanie różnic w działaniu leków z wpływem na procesy neurotransmisji nie jest dostatecznie dobrze poznane (przeprowadzono zbyt mało badań, zwłaszcza w grupach jednorodnych pod względem cech choroby, danych demograficznych pacjentów, historii leczenia), to obiecujące wyniki dotyczą zależności pomiędzy agonistycznym wpływem leków na receptory serotoninergiczne 5HT1A a klinicznym działaniem antykataleptycznym, przeciwlękowym, poprawiającym funkcje poznawcze i objawy negatywne.[5] Działania te są tłumaczone zwiększeniem uwalniania dopaminy w korze czołowej w wyniku pobudzenia tych receptorów.[6] Wśród stosowanych leków przeciwpsychotycznych działanie agonisty 5HT1A wywiera arypiprazol i zyprazydon, natomiast częściowego agonisty klozapina i buspiron.
Kryterium tradycyjnego podziału LPP jest struktura chemiczna. Wynikający z niej podział ma nadal pewne znaczenie kliniczne, ponieważ niektóre różnice w budowie chemicznej, szczególnie w podstawnikach w obrębie poszczególnych grup, wiąże się z siłą powinowactwa do receptorów D2, a praktyka wskazuje, że w przypadku braku poprawy po leczeniu jednym lekiem korzystniejszego działania można oczekiwać, zmieniając lek na kolejny z innej grupy chemicznej (o innej budowie).[7]
Po latach doświadczenia klinicysta „ma w głowie” sylwetki poszczególnych leków i często intuicyjnie wybiera odpowiedni.
Racjonalne kryteria różniące leki przeciwpsychotyczne obejmują kilka właściwości.
Ważne kryterium farmakologiczne stanowi selektywność działania receptorowego: podczas gdy benzamidy (amisulpryd, sulpiryd) wykazują wybiórcze powinowactwo do receptorów D2/D3, to pochodne dibenzepiny (klozapina, kwetiapina, olanzapina) i lewomepromazyna działają na receptory nie tylko dopaminergiczne, ale i innych układów neuroprzekaźnictwa: serotoninergiczne, adrenergiczne, cholinergiczne, glutaminianergiczne, a ponadto wpływają także na wychwyt neuroprzekaźników. Szeroki wachlarz działania na układy neurotransmisji wiąże się z ryzykiem wystąpienia działań niepożądanych, np. cholinolitycznych, krążeniowych, a także klinicznie niejednoznacznego działania, np. tłumiącego, nasennego, wydzielniczego. Różnice te mają bardzo istotne znaczenie przy stosowaniu kombinacji leków przeciwpsychotycznych u chorych z niedostatecznym efektem leczenia.[8] U chorych z niepełną poprawą kliniczną po leku o szerokim spektrum działania receptorowego, np. po kwetiapinie, olanzapinie czy klozapinie, najlepiej przebadano efekt dołączenia leku działającego selektywnie antydopaminergicznie – benzamidu (amisulpryd, sulpiryd), co często pozwala na uzyskanie poprawy oraz na redukcję dawki pierwszego leku (nawet o 1/3-1/2).
Znajomość działania receptorowego leku pozwala na uniknięcie nasilenia działań niepożądanych zależnych od konkretnych mechanizmów. Na przykład nie należy w leczeniu kombinowanym kojarzyć dwóch leków silnie blokujących receptory dopaminergiczne, jak np. benzamidu i rysperydonu, ze względu na ryzyko kumulacji wpływu na wydzielanie prolaktyny.
Łączenie dwóch LPP o szerokim spektrum działania receptorowego, np. klozapiny, olanzapiny, kwetiapiny, lewomepromazyny, chloroprotyksenu, wiąże się z ryzykiem nasilenia niepożądanych objawów cholinolitycznych (zatrzymanie moczu, porażenie jelit, majaczenie) i adrenergicznych (spadki ciśnienia tętniczego, tachykardia).
Należy unikać łączenia leku przeciwpsychotycznego wpływającego na układ serotoninergiczny z lekami przeciwdepresyjnymi z grupy SSRI lub SNRI na względu na ryzyko wystąpienia nasilonej i uporczywej akatyzji.[9]